Боль под мышками при климаксе

Симптомы климакса у женщин, признаки климакса и лечение климакса
Ведущий нашей постоянной рубрики «В кабинете врача» акушер-гинеколог Борис ВОЙТКЕВИЧ сегодня будет говорить о том этапе, который наступает в жизни любой женщины, — климактерическом периоде. Эта неприятность в жизни связана с угасанием функций яичников, которое может начаться с 38—40 лет и продолжаться до 47—55 лет.
При этом в яичниках уменьшается количество яйцеклеток и, что более важно для самочувствия женщины, количество вырабатываемых гормонов (эстрогенов и прогестерона). Следует знать, что яичники существуют в организме не изолированно, а являются частью обширной гормональной системы, которая в свою очередь тесно связана со всеми остальными системами организма. И все неприятные симптомы климакса (иначе говоря, «климактерический синдром») являются реакцией организма на изменяющуюся гормональную ситуацию.
Вначале это может протекать в малозаметных для женщины формах: менструации становятся немножко менее регулярными, возможно, изменяется количество теряемой крови (в ту или иную сторону), появляется повышенная утомляемость, нарушается сон и т.п. Женщина списывает это на усталость, повышенные нагрузки на работе, в семье, стрессы того или иного рода. А на самом деле связано это именно с уменьшением выработки эстрогенов. Ускорить процесс наступления климакса могут инфекционные гинекологические заболевания (в том числе вирусные), операции на яичниках, сахарный диабет, ожирение, голодание и во всяком случае длительное курение. Сколько времени будет длиться это состояние и в какой степени будут выражены все перечисленные симптомы, предугадать очень сложно. У каждой женщины это протекает по-разному. И однажды ожидаемая менструация не приходит… В каком возрасте это произойдет, сказать нельзя — все это сугубо индивидуально.
Весь этот период и 12 месяцев после последней менструации называется перименопаузой, после чего наступает постменопауза. Хочу заметить, что большинство женщин нашей страны придерживаются мнения о том, что раз менструаций нет, то к врачу больше ходить не нужно. Мнение это в корне неверно.
Именно в этом периоде женщина должна особенно внимательно относиться к своему самочувствию, следить за появлением отсутствовавших ранее симптомов и регулярно посещать врача, так как она становится более уязвимой для различных заболеваний, в том числе и онкологических (в частности, при появлении кровянистых выделений после нескольких лет менопаузы следует немедленно обратиться к врачу, так как это может быть симптомом рака половых органов).
Главное, о чем хочется сказать, это то, что прекращение менструаций, — лишь внешнее проявление климакса, а сущность его гораздо глубже и сложнее. Дело в том, что эстрогены, количество которых в организме при климаксе значительно уменьшается, оказывают влияние на целый ряд органов и систем организма, практически на все.
Они обеспечивают нормальное функционирование центральной нервной системы, сердечно-сосудистой системы, опорно-двигательного аппарата, желез внутренней секреции организма (щитовидной железы, надпочечников и др.). Именно с этим связано появление симптомов, о которых мы начали говорить: появление «приливов» (ощущение жара), плохой сон, повышенная раздражительность, повышенная утомляемость, снижение либидо, состояние депрессии. Очень важным является изменение со стороны сердечно-сосудистой системы: возрастает опасность инфаркта миокарда, возникают приступы сердцебиения, при склонности к гипертонии артериальное давление возрастает, с трудом снижается и хуже поддается лечению. При уменьшении количества эстрогенов в крови начинает вымываться кальций из костей, что приводит к хрупкости костной ткани и, как следствие, увеличивается количество переломов, появляются ощущения боли в костях. Изменяется слизистая оболочка мочевого пузыря, влагалища и кишечника; значительные и нежелательные изменения претерпевает кожа (сухость, морщины); портятся волосы. Это далеко не все, но достаточно и этого.
Что нужно делать? Во-первых, женщина, отмечающая у себя появление каких-то симптомов из перечисленной группы, должна немедленно обратиться к врачу, где ей должно быть проведено всестороннее обследование (в том числе по определению уровня гормонов, состоянию матки и яичников, определению уровня печеночных ферментов и т.д.). Также должно быть проведено общетерапевтическое обследование, исследование состояния костной системы — денситометрия.
Также необходимо проконсультироваться у кардиолога. В зависимости от результатов обследования решается вопрос о необходимости лечения и его объеме.
На сегодняшний день в Минске и во всех более или менее крупных городах действуют специальные центры по лечению климакса, куда вас при необходимости направит ваш гинеколог.
Конкретные рекомендации зависят от выраженности и характера симптомов, этапа климактерического периода, возраста женщины, ее общего состояния. Если представляется возможным обойтись без гормонального лечения (хотя бы на данном этапе), то врач даст женщине рекомендации по изменению образа жизни, уменьшению нагрузок, отказу от каких-то привычных для нее действий (во всяком случае, от курения), поможет разработать правильную диету, режим труда и отдыха и т.д. Остановимся на этом подробнее. Изменение образа жизни: ночной сон не менее 8 часов, прогулки на свежем воздухе не менее 1—1,5 часа, комплекс общеукрепляющих упражнений и закаливание, отказ от вредных привычек, в первую очередь от курения, снижение и вплоть до полного отказа от приема алкоголя.
Правильное питание: соблюдение режима питания (дробное 5—6-разовое питание), последний прием пищи не позже 18 часов, дневной калораж принимаемой пищи не более 2000—2200 ккал (при изменении интенсивности физической нагрузки калораж необходимо корректировать), ограничение потребления или полный отказ от легкоусвояемых углеводов (молочный шоколад, торты, сдоба), употребление в пищу продуктов с высоким содержанием кальция (для женщин до 50 лет — 1000 мг/сутки; для женщин в периоде постменопаузы — 1500 мг/сутки; для женщин постменопаузального возраста, получающих заместительную гормональную терапию, — 1000 мг/сутки), ежедневный прием «естественных витаминов» и продуктов, богатых клетчаткой. Старайтесь разумно распоряжаться своим временем и силами. Не переутомляться, научиться чувствовать, когда надо от чего-то отказаться. Очень важен в этот период моральный климат, в котором находится женщина, как в семье, так и на работе. Близкие люди должны быть готовы оказать ей поддержку — морально и физически. В семье должно произойти перераспределение нагрузок. Не помешает совет ровесниц, находящихся в том же положении.
И, кстати, в этот период не стоит забывать о возможности наступления беременности на фоне нерегулярных и длительно отсутствующих месячных. В связи с чем меры контрацепции должны продолжаться в течение года после последней менструации.
Если рекомендованных средств недостаточно, то представляется целесообразным назначение заместительной гормональной терапии (ЗГТ). Женщине должно быть подробно разъяснено, что это, собственно, такое и какое действие это лечение оказывает, какими побочными эффектами обладает.
При этом максимальное внимание должно быть уделено выявлению противопоказаний к ЗГТ. Женщина также должна знать об этих противопоказаниях. К ним относятся наличие онкологических заболеваний у самой женщины (а также у ее родителей и кровных родственников), перенесенный инфаркт или стенокардия, склонность к тромбозам, выраженное заболевание вен (особенно глубоких вен), острые заболевания печени. Очень осторожно надо относиться к назначению гормонального лечения при миоме матки, эндометриозе, желчно-каменной болезни, эпилепсии, мигренях, нарушении жирового обмена, а также к первичному назначению в возрасте старше 65 лет.
Если при тщательном обследовании перечисленные или иные противопоказания не выявлены, то гормональное лечение может быть назначено. Так как не вызывает сомнений его эффективность по ликвидации симптомов климакса, профилактике сердечно-сосудистых осложнений, заболеваний костной системы и вообще по улучшению качества жизни. Отдельно хочется сказать о случаях, когда у молодых женщин по каким-либо показаниям удалены яичники (т.н. «кастрационный синдром»). В этих случаях ЗГТ прямо показана. Еще раз по-вторяем: ни в коем случае нельзя начинать ЗГТ без консультации с врачом и углубленного обследования, а также следовать советам случайных людей, особенно ссылающихся на личный пример. Так как единого метода лечения не существует, у каждой женщины климактерический период протекает индивидуально и так же индивидуально подбирается для нее лекарственное средство.
Если же противопоказания к назначению ЗГТ имеются, а симптомы климакса выражены и требуют лечения, то могут быть рекомендованы фитотерапевтические и (или) гомеопатические средства — растительные препараты, обладающие эстрогеноподобной активностью (изофлавоноиды, лигнаны, куместаны). Они не являются заместительной терапией, а оказывают модулирующее и стимулирующее воздействие на физиологические процессы. Не называя конкретные препараты (это обязанность врача), перечислим лишь пищевые продукты, в которых содержатся фитоэстрогены: соевые бобы, чечевица, гранаты, финики, семена подсолнечника, капуста, зерна пшеницы, ржи, риса, орехи, вишня, яблоки, чеснок, морковь. Препараты этих групп также должны назначаться врачом. На сегодняшний день лечебные средства этой группы приобретают все большее и заслуженное значение.
В заключение скажу: с наступлением климактерического периода жизнь женщины не кончается. Бояться его ни в коем случае не следует. Не бойтесь обращаться за психологической помощью к специалистам, так как самостоятельно не всегда легко справиться с возникшей ситуацией. При правильном поведении окружающие просто не заметят произошедших изменений, а перед вами раскроются — в самом лучшем смысле слова — новые горизонты в карьере, науке, воспитании внуков и правильном использовании накопленного жизненного опыта.
Источник
В человеческом организме имеется множество лимфатических узлов, которые расположены в различных частях тела, согласно анатомическим особенностям, а в своей совокупности составляют лимфатическую систему. Объединяются они в особые группы, а специальная лимфатическая жидкость поступает в них из внутренних органов. Лимфоузлы при климаксе могут воспаляться, свидетельствуя о начале развития патологического процесса в репродуктивной системе женщины, который требует безотлагательного лечения.
Воспаление лимфоузлов
Небольшая выпуклость на кожных покровах в области паха или подмышек является воспалением лимфатического узла.
Бесцветное жидкообразное вещество, циркулирующее по определенным артериям и тканям и очищающее их по всему организму, носит название лимфы, или лимфатической жидкости. А лимфатическими узлами называются специальные фильтры, располагающиеся по периметру лимфатической системы. Они выполняют защитную функцию в организме такую, как отлов бактерий, вирусов, раковых атипичных клеток и других патологических субстанций. Выловив патологический микроорганизм, эти самые фильтры подвергают их процессам расщепления, а после и выведению из организма.
Основной причиной, под воздействием которой лимфатические узлы могут воспалиться, является попадание инфекции. В основном, воспаленные лимфатические узлы восстанавливаются до прежних размеров сразу после того, как иммунная система защиты организма побеждает инфекцию.
Особую опасность течения могут иметь воспаленные лимфоузлы в подмышечных впадинах, так как это может оказаться свидетельством развития раковой опухоли в области молочных желез.
Единственно верным решением на пути к установлению истинной причины воспаления лимфоузлов является консультация с квалифицированным специалистом. Для постановки точного диагноза, могут потребоваться такие диагностические методы, как:
- общий анализ крови;
- рентгенография;
- КТ;
- исследование на биопсию.
В большинстве случаев, причина воспаления кроется в проникновении обыкновенной инфекции, к примеру, при простуде.
Большинство представительниц прекрасной половины человечества предпочитают не обращаться за медицинской помощью при развитии такого незначительного патологического процесса. В таком случае следует запомнить, что если воспаленный лимфоузел не вызывает неприятной болевой симптоматики и на протяжении двух недель начинает уменьшаться в размерах до полного исчезновения, то тревогу можно и не бить. Но если воспаленный лимфоузел не проходит, а наоборот начинает увеличиваться, то визит к врачу должен быть безотлагательным.
Симптомы воспаления лимфоузлов
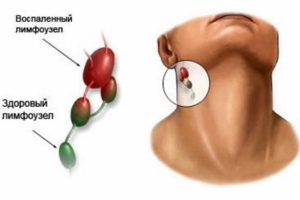
Если начинают развиваться патологические изменения гениталий, то это может привести к воспалению лимфоузлов, расположенных в области паха. При развитии воспалительного процесса в зоне половых органов женщины могут наблюдаться следующие симптомы:
- Увеличение выпуклости в зоне паха.
- Появление болезненности при пальпации.
- Изменение цветовой гаммы кожного покрова над воспаленным лимфоузлом, с приобретением багрово-синюшного оттенка, являющегося свидетельством отложения гнойных масс.
- При изменении цвета эпидермиса могут наблюдаться и колебания в терморегуляции организма с повышением температуры до субфебрильных границ.
- Может наблюдаться состояние вялости и адинамичности.
- Снижение аппетита.
- Нарушение здорового сна с регулярным появлением бессонниц.
Острые формы лимфаденита могут протекать с яркой клинической картиной, симптомы которой схожи с проявлением тяжелой формы инфекции. Это является поводом для срочного принятия необходимых мер.
Чаще всего женщины сами обнаруживают на своем теле новообразования округлой формы: что в области паха, что подмышками. На начальной стадии развития патологического процесса в пременопаузе воспаленный лимфоузел не вызывает чувства болезненности, и во время осмотра он довольно подвижен и не связан с близлежащей тканью. Под кожными покровами легко может перемещаться на определенный градус. Но во время ходьбы могут появляться такие симптомы, как чувство дискомфорта и жжения.
При прогрессировании патологии симптомы воспалительного процесса приобретают более яркий и выраженный характер течения. Могут появиться болезненные ощущения пульсирующего характера, свидетельствующие о развитии гнойного процесса в лимфоузле.
Что делать с воспалением лимфоузлов в пременопаузе?

Когда в пременопаузе лимфоузлы увеличиваются в размерах, это говорит о том, что в организме развивается какая-то патология. А лимфатические узлы, являясь одной из составляющих иммунной системы защиты организма, пытаются выработать необходимый уровень антител для достижения скорейшего выздоровления. Воспалительные процессы в совокупности с симптоматикой, свойственной климактерическому периоду, в значительной мере снижают уровень и качество жизни женщины.
Что необходимо делать, когда воспаляются лимфоузлы? Для облегчения своего состояния и улучшения качества жизнедеятельности, нужно:
- Первоначально обратиться к квалифицированному специалисту и пройти необходимые диагностические методы исследования своего организма на предмет исключения развития опасного патологического процесса в пременопаузе. На основе полученных результатов врач сможет назначить адекватное лечение в соответствии с индивидуальными особенностями женщины. Также могут назначаться антибиотические препараты.
- При отсутствии серьезных патологий в организме бороться с воспаленными лимфоузлами можно при помощи эхинацеи в таблетизированной форме выпуска. Она будет способствовать укреплению иммунной системы защиты женского организма и повышению его способности противостояния к воздействию патологических микроорганизмов и инфекции.
- Для того, чтобы остановить увеличение лимфоузлов в пременопаузе, рекомендуется ежедневно принимать по одной столовой ложке сока из алоэ, предварительно подготовив ложечку с натуральным медом для закусывания.
- Прикладывание компрессов с использованием мази Левомеколь.
- В качестве дополнительного лечения для улучшения общего самочувствия рекомендуются физиопроцедуры, среди которых наибольшей эффективностью отличается электрофорез с применением антибиотического препарата. Но такая процедура не может проводиться при развитии гнойной формы лимфаденита.
- Для устранения гнойного содержимого из воспаленных лимфатических узлов, проводится хирургическое дренирование.
- Если лимфатические узлы увеличиваются в размерах, сопровождаясь болевой симптоматикой в области горла, то устранить болезненность можно при помощи обычных обезболивающих препаратов. Таких, как Ацетаминофен, Парацетамол либо Ибупрофен.
Какой бы метод лечения не был бы выбран, важно помнить, что заниматься самолечением воспаленных лимфоузлов в менопаузу или другую стадию климакса не рекомендуется. Это может привести к тому, что лимфоузлы могут еще больше увеличиться, а сопутствующее заболевание перейти в более острую форму течения.
Более того, когда лимфатический узел увеличивается в размерах, особенно в области подмышек или паха — это может стать первым свидетельством развития раковой опухоли ранней стадии. Именно поэтому так важно своевременно сдать все необходимые анализы, пройти дополнительные методы диагностики и при наличии развития рака, начать лечение, направленное на его устранение.
Лимфатические узлы в области паха
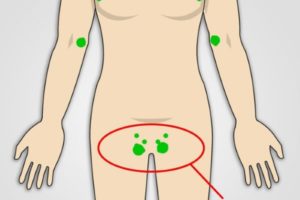
Если увеличиваются лимфатические узлы в области паха перед наступлением менструального цикла, уплотняясь в своей текстуре и становясь доступными для самостоятельного диагностирования, то в этом может и не быть ничего патогенного, а простая реакция на изменение гормонального уровня перед менструацией. Подобная симптоматика зависит от сугубо индивидуальных особенностей и при отсутствии заболеваний репродуктивной системы проходит бесследно и не влечет отрицательного последствия.
Те же увеличения лимфатических узлов в паховой зоне с сопровождением болезненных ощущений могут появляться после усиленных спортивных тренировок. Это обусловлено тем, что превышение физической нагрузки на организм может привести к растяжению паховых мышц и дальнейшему увеличению лимфоузлов в размерах и появлению болезненных ощущений. Такие проявления способны сами по себе рассасываться, без применения специальных методов лечения.
Но возможны случаи, когда при развитии воспаления лимфатического узла в паховой зоне с сопровождающимися болезненными ощущениями могут свидетельствовать о наличии таких патологий, как:
- развитие кистозного поражения яичников;
- развитие новообразования с раковой этиологией;
- инфицирование органов половой системы женского организма венерическими заболеваниями;
- развитие воспалительного процесса в маточной полости либо в области влагалища.

Некоторые из представленных патологий могут перейти в хроническую форму течения, особенно, если был выбран не правильный путь лечения. Помимо воспаления лимфатических узлов, в качестве уведомления о развитии патологии в органах репродуктивной системы женщины, могут выступать и другие симптоматические проявления, но они могут быть менее выраженными.
Для предупреждения развития данной патологии рекомендуется выполнять следующие профилактические процедуры:
- Своевременно избавляться от заболеваний органов половой системы организма.
- На ранних стадиях предупреждать развитие воспалительного процесса в области внутренних органов.
- Соблюдение контрацепции при половых контактах.
- Регулярное посещение гинекологического кабинета.
Помимо выполнения не сложных представленных профилактических мер, женщины должны поменять свое отношение к себе и своему здоровью. При появлении малейшей чувствительности, дискомфорта в зоне лимфатических узлов, необходимо не тянуть до последнего, пока не разовьется серьезная патология, а сразу же отправляться к врачу и начинать своевременное лечение. Особую опасность представляет гнойный лимфаденит, лечение которого в большинстве случаев, проводится в условиях стационара.
Познавательное видео по этой теме:
Источник