Что такое кольпит миомы матки

Определение понятия
Кольпит — это одно из гинекологических заболеваний, характеризующееся воспалительным процессом, затрагивающим слизистую оболочку влагалища. Часто протекает с поражением соседствующих структур — мочеиспускательного канала (уретры), шейки матки, малых и больших половых губ. По статистике каждая вторая девушка хоть единожды, но переносила данное заболевание, пусть даже и в лёгкой форме.
Данная болезнь известна и под другим названием — вагинит.
С греческого vagina – «влагалище», а суффикс «ит» означает воспалительный процесс.
Чем представлена нормальная микрофлора влагалища?
Её формируют на 95% анаэробные микроорганизмы, т.е. не требующие для своей жизнедеятельности наличия кислорода. Прежде всего это молочнокислые бактерии — палочки Додерляйна. Именно они населяют в норме слизистую оболочку влагалища и выполняют важнейшие для женщин функции. Они способны к выработке молочной кислоты, которая оказывает губительное воздействие на многих патогенных микроорганизмов и поддерживает благоприятную кислую среду (оптимальный уровень pH равен 3,8 — 4,5). Количество данных лактобактерий варьирует, например, при смене фаз менструального цикла или беременности. Уменьшается их число в первые дни цикла, достигается максимум к последним. Всего же у здоровой женщины во влагалище может присутствовать свыше трёхсот видов различных микроорганизмов, но занимают они не более 5% всей микрофлоры. Наиболее часто обнаруживаются:
- уреаплазма;
- гарднерелла;
- микоплазма;
- стрептококк;
- микрококк;
- коринобактерии;
- бактероиды.
Относятся они к условно-патогенной флоре. В совокупности всеми микроорганизмами выполняются следующие главные функции:
- защитная. Препятствуют попаданию других агрессивных инфекций. Из-за отсутствия питательных веществ, ввиду конкурентной борьбы, им просто не будет достаточно необходимых средств. А также лактобактерии вырабатывают перекись водорода и другие губительные вещества, тем самым препятствуя заносу во влагалище патогенных бактерий и развитию кольпита;
- витаминообразующая. Способны синтезировать ряд витаминов, необходимых для оболочки влагалища. Без них она значительно истончается и может кровоточить;
- ферментативная. Преобразование и расщепление некоторых чужеродных веществ, поддержание кислой среды. Она также очень важна для репродуктивной функции. pH семенной жидкости — щелочная. Сперматозоиды, попав во влагалище, гибнут в значительном количестве, а выживают только здоровые и сильнейшие из них.
После полового акта pH изменяется, но лактобактерии способны восстанавливать кислую среду в течение шести часов.
Почему возникает кольпит?
При воздействии неблагоприятных внутренних и внешних факторов возникает такая гинекологическая патология как кольпит. Симптомы и лечение у женщин будут зависеть именно от них. К ним относятся:
- длительный приём антибактериальных препаратов, в особенности широкого спектра действия (Цефтриаксон, Цефепим, Левофлоксацин и др.). Помимо основной инфекции они убивают и нормально функционирующую микрофлору влагалища и кишечника. Последнюю из них ещё поддерживают, но вот про первую очень часто забывают. Место «хорошей» флоры начинают занимать патогенные микроорганизмы, что в свою очередь приводит к кольпиту;
- несоблюдение правил личной интимной гигиены. Если этого не происходит, скапливаются остатки кровянистых менструальных выделений, мочи и спермы. А они является весьма благоприятной средой для инфекций;
- снижение иммунного статуса. Может наблюдаться при онкологической патологии, тяжёлых инфекционных заболеваниях, длительной терапии глюкокортикоидами или цитостатиками (препаратами, нарушающими процессы созревания, роста и деления всех клеток в организме), сахарном диабете, СПИДе и прочих. В таких условиях опасной становится даже условно-патогенная микрофлора;
- инфекции, способные передаваться половым путём. К ним относят: хламидиоз, уреаплазмоз, трихомониаз, генитальный герпес, гонорею. Данные инфекции отличаются высокой агрессивностью и способны вызывать кольпит без провоцирующих факторов (дисбактериоза, снижения иммунитета, микротравм слизистой и т.д.);
- различные повреждения слизистой влагалища. Механическая травматизация может возникать при различных медицинских манипуляциях — гистероскопии, кольпоскопии; некомфортном половом акте — при недостаточной увлажнённости будет плохое скольжение, в результате могут образовываться множественные микротравмы нежной слизистой оболочки; введение во влагалище инородных предметов. Ввиду нарушения целостности защитного барьера, микроорганизмы проникают непосредственно в более глубокие слои и вызывают там серьёзные воспалительные изменения;
- нарушение трофики слизистой оболочки. Возникает в результате различных нарушений кровоснабжения. Например, при массивных кровотечениях, железодефицитной, В12-дефицитной, гемолитических (вследствие разрушения клеток крови) анемиях, редко при тромбозе артериальных сосудов, питающих влагалищные стенки. Сюда же можно отнести и недостаток витаминов группы А. Из-за недостатка питательных веществ и кислорода слизистая ослабевает и истончается, специфические клетки не вырабатывают в должном объёме физиологический секрет, необходимый для нормального функционирования оболочек влагалища.
Также на возникновение кольпита могут влиять нерациональное и недостаточное питание, перегревания и переохлаждения, стрессовые ситуации, ожирение, недостаточная функция яичников и щитовидной железы, заболевания почек, сердечно-сосудистой и мочевыводящей систем, воспалительные заболевания органов малого таза (например, эндометрит и аднексит — поражение внутренней оболочки матки, маточных труб и яичников).
Как можно заметить, существует множество причин, провоцирующих развитие кольпита, и для их точного определения следует обратиться к добросовестным специалистам.
Виды кольпита
В настоящее время принято выделять следующие виды кольпита:
- неспецифический;
- специфический;
- кандидозный;
- сенильный (старческий, атрофический).
По происхождению бывает:
- первичный — процесс начинается и развивается непосредственно во влагалище;
- вторичный — вызван инфекционным агентом, поступившим с выше или нижележащих отделов (матки, наружных половых органов).
По течению:
- острый;
- подострый;
- хронический;
- бессимптомный.
Неспецифический кольпит
Может вызываться очень широким спектром возбудителей, например, стрептококками, кишечной палочкой, стафилококками, уреаплазмой, вирусами и их различными сочетаниями. Симптоматика будет зависеть от формы — острой, подострой, хронической или асимптомной. При острой форме будет выраженный отёк, гиперемия (покраснение) и петехиальные (мелкоточечные) высыпания на слизистой оболочке. Процесс сопровождается основным проявлением неспецифического кольпита — выделениями из влагалища обильного серозного или гнойного характера (99% случаев). Также возникают боли и зуд в области половых органов (95%), усиливающиеся при ходьбе и попытке сходить в туалет; расстройства мочеиспускания (68%); чувство жжения в преддверии влагалища, ощущение жара, давления и тяжести в малом тазу и половых органах (79%). При подострой форме изменения и клинические признаки выражены умеренно, а при хронической — незначительно. Болевых ощущений при последнем типе не наблюдается. Течение принимает длительный, рецидивирующий характер.
Специфический кольпит
Вызывается данный тип трихомонадами, гонококками, туберкулёзной палочкой и прочими. Наиболее часто воспалительный процесс во влагалище вызывается трихомонадой — одноклеточным простейшим микроорганизмом. Заболевание может длительный период никак не давать о себе знать, но если оно проявляется в острой форме, общее состояние женщины значительно меняется. Возникают:
- обильные пенистые выделения жёлто-серого цвета с гноем и неприятным запахом;
- чувство жжения и зуда в области влагалища, иногда болевые ощущения;
- боль при половом сношении;
- ухудшение сна, нервозность, раздражительность.
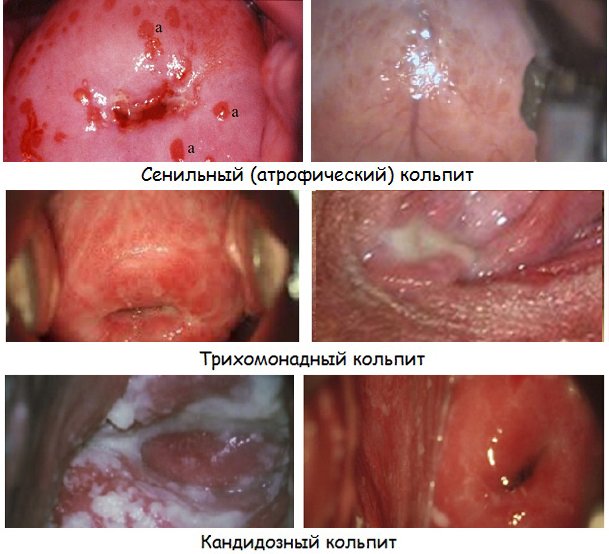
Трихомонадный кольпит наиболее часто принимает хроническое течение с частыми периодами обострения заболевания.
Кандидозный кольпит
Поражение слизистой влагалища провоцируется специфическими дрожжевыми грибами рода Candida. Более известное название данной патологии – «молочница». Довольно распространено у женщин в репродуктивном периоде. При снижении иммунных сил, длительных стрессовых ситуациях, долгосрочном приёме цитостатических и гормональных препаратов (Преднизолон, Метотрексат, Гидроксимочевина, Фторурацил и др.), сахарном диабете носит очень затяжной характер. У некоторых представительниц женского пола может наблюдаться лишь кандидоносительство. В таком случае болезнь никак себя не проявляет, но возможно передача грибка при родах ребёнку. Наиболее типичная картина возникает сразу после полового акта или за неделю до наступления менструации. Появляются:
- выраженный зуд и чувство жжения во влагалище, усиливающиеся после приёма горячей ванны или похода в туалет;
- творожистые белесоватые выделения с кисловатым запахом и неоднородной консистенцией;
- гиперемия (покраснение) слизистой оболочки.
Может протекать в хроническом варианте, который встречается в 3 — 4% случаев.
Не все знают, но «молочница» может встречаться также и у представителей сильного пола.
Атрофический или сенильный кольпит
Формируется в старших возрастных группах у женщин после наступления природной менопаузы (около 45 — 55 лет). Может наступать и в более молодом возрасте после значительного облучения или удаления яичников (кастрации). Основным провоцирующим фактором является дефицит женских половых гормонов — эстрогенов (гипоэстрогения). Слизистая оболочка влагалища становится истончённой, сухой и весьма уязвимой для различных возбудителей. Колонизация лактобацилл значительно уменьшается, кислая среда сменяется щелочной. Кроме того, во влагалищном кольце могут развиваться склеротические процессы, приводящие к атрофии (полному отсутствию питания) чешуйчатого слоистого эпителия — предраковое состояние. Типичными симптомами данной формы будут являться:
- болевые ощущения при мочеиспускании;
- кровянистые выделения из влагалища;
- чувство стянутости, сухости вагинальных стенок;
- жжение и зуд.
Диагностика
Раннее выявление кольпита позволяет избежать ряда весьма неприятных осложнений.
При возникновении данного заболевания можно обратиться к врачам-гинекологам. Постановка диагноза не вызывает больших затруднений. Главной сложностью является определение причины, из-за которой развилась болезнь. Для этого необходимо пройти следующие медицинские обследования:
- гинекологический стандартный осмотр. Он представляет собой визуальное знакомство со слизистой оболочкой влагалища врачом-гинекологом. Производится при помощи специальных гинекологических зеркал. Данная манипуляция у пациенток с вагинитом может причинить боль, поэтому осмотр должен проводиться максимально аккуратно;
- бактериологический и цитологический анализы. Они направлены на идентификацию возбудителя патологии и определение клеточного состава, принимающего участие в воспалительном процессе. Также определяется чувствительность выделенных микроорганизмов к определённым антибактериальным средствам;
- общий анализ крови. С его помощью можно выявить повышение уровня лейкоцитов и скорости оседания эритроцитов, что свидетельствует об острой воспалительной реакции. При вялотекущих вагинитах изменения могут отсутствовать;
- биохимический анализ крови. Повышение уровня С-реактивного белка будет говорить о наличии любого процесса воспаления в организме человека;
- определение гормонального фона. Сдаются гормоны на пятый-седьмой день менструального цикла, а именно лютеинизирующий, фолликулостимулирующий, пролактин, тестостерон, тиреотропный и свободный Т4. Уровень прогестерона определяют лишь во второй половине цикла. Перед сдачей анализов нужно прекратить приём лекарственных препаратов, в особенности оральных контрацептивов, но обязательно только после консультации со специалистом;
- кольпоскопию — осмотр полости влагалища при помощи специального прибора, оснащённого видеокамерой и источником света. Позволяет более чётко произвести осмотр исследуемой области и обнаружить даже незначительно выраженные признаки воспаления;
- ультразвуковое исследование органов малого таза при подозрении на наличие воспалительного очага в матке или её придатках (маточных трубах, яичниках);
- ректальное исследование. Необходимо проводить всем пациенткам с вагинитами, в особенности хронически текущими, для обнаружения одного из осложнений заболевания — фистулы. Она представляет собой искусственно созданный канал (свищ), сообщающийся наиболее часто с прямой кишкой.
Перед походом к гинекологу убирать налёты со стенок влагалища или отделяемое из него категорически запрещено.
Это может привести к неверной диагностике заболевания, так как перед специалистом представляется неполная клиническая картина патологического процесса.
Лечение
Должно быть комплексным и направлено как на возбудителя кольпита, так и на устранение сопутствующих проблем. С этиотропной целью используются:
- противогрибковые средства — Нистатин, Флуконазол (Кандизол), Итраконазол (Фунит) и др.;
- антибиотики — Доксициклин, Азитромицин, Джозамицин, Клиндамицин, Орнидазол и др.;
- противопротозойные препараты для лечения кольпита, вызванного трихомонадой — Метронидазол (Метрогил, Флагил, Клион);
- противовирусные — Ацикловир, Валацикловир и прочие.
Высокую эффективность показали комбинированные препараты, обладающие противогрибковой, микробной и протозойной активностью:
- Полижинакс;
- Тержинан;
- Макмирор;
- Нео-пенотран;
- Гиналгин.
Данные средства можно использовать в форме мазей, гелей, вагинальных таблеток или свечей. После окончания антибактериальной терапии очень важно назначение препаратов, нормализующих естественную кислотность и микрофлору влагалища:
- Лактобактерин;
- Биовестин;
- Бифидумбактерин;
- Жмелик и др.
Для лечения сенильного кольпита целесообразно применять эстрогены, повышающие биологическую защиту эпителия, например, Овестин в свечах или мазях.
С антисептической целью в виде спринцевания (промывания влагалища при помощи клизмы или шприца) могут назначаться:
- Хлоргексидин;
- Диоксидин;
- Хлорофиллипт;
- Мирамистин.
Спринцевание более трёх-четырёх дней не рекомендовано, поскольку мешает процессу восстановления естественного биоценоза влагалища.
Следует уделить внимание и лечению своего полового партнёра, если обнаружились инфекции, передающиеся при сексуальном контакте. Не стоит забывать и о сопутствующей патологии, сказывающейся на состоянии слизистой оболочки влагалища, таких как гипофункция яичников, сахарный диабет и заболевания щитовидной железы. При вагинитах следует придерживаться весьма нетяжёлой диеты, при которой ограничивается сладкая и мучная продукция. Полезными будут:
- кисломолочные изделия (кефир, творог);
- зерновые, овощи и фрукты;
- продукты с большим содержанием полиненасыщенных жирных кислот и витаминов группы А, В, Е — рыбий жир, тунец, треска, икра, креветки, шпинат, морковь.
Из народной медицины будут полезны спринцевания настоем календулы или зверобоя; тампоны, смоченные облепиховым маслом; мумиё.
Кольпит при беременности
Распространённость его довольно велика и встречается у 70 — 75% будущих мам. Особенную опасность представляет третий триместр, так как при прохождении через родовой канал может инфицироваться сам ребёнок. Наиболее часто обнаруживается кандидозный кольпит. Патогенные микроорганизмы могут проникнуть через шейку матки в плаценту, провоцируя её недостаточность, а также инфицировать жидкость, в которой располагается плод. Это повлечёт за собой различные нарушения в организме малыша. У беременных женщин лечение вагинита должно находиться под строгим контролем врача-гинеколога. Многие препараты им противопоказаны, так как возможно их влияние на развитие плода. Возможно назначение:
- Пимафуцина;
- Бетодина;
- Полижинакса;
- Метронидазола;
- Амоксициллина;
- Гексикона.
Использовать данные лекарства можно только после консультации с лечащим врачом.
5 простых правил, которые помогут избежать кольпита
К сожалению, наиболее специфических мер, т.е. вакцины против вагинита ещё не разработано. Но чтобы предотвратить его появление необходимо:
- Регулярно посещать врача-гинеколога, минимум два раза в течение года.
- Принимать антибиотики только при назначении их специалистом.
- Соблюдать правила интимной гигиены.
- Обращаться за помощью при первых признаках заболевания.
- Укреплять свой иммунитет путём соблюдения активного образа жизни и рационального питания.
Заключение
Воспаление слизистой оболочки влагалища (кольпит) не является жизнеугрожающим заболеванием, но стоит помнить, что в ряде случаев возможны его серьёзные осложнения:
- формирование абсцессов — полостей, заполненных гноем, расположенных на стенке влагалища;
- проникновение инфекции в вышележащие отделы и возникновение эндометрита, аднексита — воспалительных изменений матки и её придатков, которые могут привести к бесплодию;
- формирование фистул (свищей) — сообщений с внутренними органами — мочевым пузырём, кишечником.
В настоящее время и прохожу обучение в интернатуре по направлению «Общая врачебная практика» и продолжаю работать в ГУТКЦАПП поликлиники № 3 г. Тирасполь.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
Если у вас совпадает больше 80% перечисленных симптомов, то настоятельно рекомендуем вам обратиться к врачу за консультацией.

Кольпит или вагинит – это воспаление слизистой оболочки влагалища. Патология является одним из наиболее распространенных заболеваний женских наружных половых органов. В клинической практике наиболее часто встречается специфический вагинит, вызванный половыми инфекциями. Неспецифический кольпит, являющийся результатом активации условно-патогенной флоры, нечастый диагноз, ассоциированный, в основном, со снижением иммунитета.
Классификация
 Принципиальное значение имеет разделение воспалительного процесса по причине возникновения:
Принципиальное значение имеет разделение воспалительного процесса по причине возникновения:
Специфический кольпит диагностируется при туберкулезном воспалении влагалища, а также при попадании на его слизистую оболочку бактерий, передающихся половым путем. Он может быть вызван хламидиями, гонококками, трихомонадами, трепонемами, гарднереллами, а также комбинациями этих возбудителей.
Неспецифический кольпит вызывается активацией условно патогенной флоры, которая в норме присутствует в организме. Нарушение нормальной микрофлоры влагалища приводит к тому, что воспаление возникает под воздействием стафилококка, кишечной палочки, протея, грибов рода Кандида и прочих возбудителей.
Неинфекционный кольпит представляет наименее численную группу заболевания. В таких случаях воспаление возникает при аллергии, раздражении латексом, тампонами или растворами для спринцевания.
Исходя из характера протекания воспалительного процесса, различают следующие виды:
Острый кольпит диагностируется при выраженной клинической картине заболевания, которое протекает не больше двух недель. Это наиболее частая форма, диагностируемая у 70-80 процентов пациенток.
Подострый кольпит представляет собой стадию заболевания, через которую процесс переходит в хроническую форму. Данная стадия развития определяется при вялотекущем воспалении сроком от двух недель до двух месяцев.
Хронический кольпит — воспалительный процесс, протекающий более двух месяцев. Особая форма воспаления — хронический рецидивирующий вагинит, симптомы которого появляются больше трех раз за год, чередуясь с периодами ремиссии.
Причины и механизм развития
Непосредственными причинами специфического воспаления являются бактерии, которые передаются половым путем. Это происходит при частой смене партнеров, незащищенном акте и случайных сексуальных связях. Попадая на стенки влагалища, патогенные микроорганизмы проникают внутрь эпителиальный клеток, вызывая характерный воспалительный процесс. Иногда он проявляется не сразу, а через определенный отрезок времени, называемый инкубационным периодом. Это существенно усложняет поиск источника заражения и восстановления всей инфекционной цепочки.
Немного сложнее происходит развитие неспецифического вагинита. Микрофлора влагалища у здоровой женщины представлена сочетанием доброкачественных бактерий (палочек Додерляйна) и условно-патогенных микроорганизмов. Последние представлены в меньшем количестве, поэтому их наличие не сопровождается никакой клинической симптоматикой. Существует целый ряд предрасполагающих факторов, которые приводят к уменьшению количества палочек Додерляйна и активации условно-патогенной флоры. Они и вызывают неспецифический кольпит у женщин:
Механические, химические или физические повреждения слизистой оболочки.
Врожденные или приобретенные анатомические особенности наружных половых путей.
Заболевания эндокринной системы, приводящие к нарушению гормонального баланса.
Длительный бесконтрольный прием антибиотиков, влияющих на нормальную микрофлору.
Нарушения питания слизистой оболочки, что отмечается в старческом возрасте и имеет название атрофического кольпита.
Местные аллергические реакции слизистой оболочки на презерватив, мази, тампоны, свечи.
Несоблюдения правил интимной гигиены.
Нарушения иммунитета различной природы.
Неинфекционный кольпит, который может быть вызван некоторыми перечисленными факторами (раздражение, аллергия), протекает под видом местной воспалительной реакции. При этом не происходит нарушения нормальной микрофлоры влагалища.
Отдельную группу представляет собой воспаление, возникающие после аборта, родов или операций. В его развитии принимает участие раздражение половых путей, которое накладывается на нарушенную микрофлору при ослабленном иммунитете. В некоторых источниках послеродовой кольпит рассматривают как отдельную нозологию, требующею специального подхода.
Симптомы кольпита
Клинические проявления отличаются в зависимости от стадии воспалительного процесса. Наиболее яркой клиническая картина является при острой форме воспаления влагалища, когда женщины обнаруживают следующие симптомы:
Патологические выделения из половых путей. Нередко по их характеру можно предварительно установить природу заболевания. Белые творожистые выделения характерны для грибкового воспаления слизистой оболочки. Оно встречается наиболее часто, поэтому такой симптом знаком практически каждой женщине. Зеленоватые выделения с рыбным запахом присущи гарднерелез, а пенистые желто-зеленые – трихомонаде. При гонорее и хламидиях развивается гнойный кольпит, который в последнем случае может сопровождаться еще и кровянистыми выделениями.
Зуд и жжение во влагалище или его преддверии – части наружных половых органов, располагающейся между малыми половыми губами и входом во влагалище.
Боль внизу живота и области влагалища, которая усиливается после или во время сексуального акта, при физических нагрузках или во время мочеиспускания.
Частые позывы к мочеиспусканию. В тех случаях, когда они являются непродуктивными, их называют ложными или императивными.
При визуальном осмотре женщина может увидеть такие признаки кольпита, как покраснение и отек наружных половых органов.
Тяжелые формы заболевания приводят к глубокому поражению стенок влагалища, распространению воспалительного процесса на шейку матки или мочевой пузырь. Это может сопровождаться повышением температуры тела, общей слабостью, потливостью и недомоганием.
При хроническом течении воспаления клиника острого вагинита чередуется с бессимптомными периодами ремиссии. Нередко повторяющиеся обострения приводят к астено-невротическому синдрому. В таких случаях вагинальный кольпит приводит к раздражительности, бессоннице, упадку сил, а иногда даже к тяжелой депрессии.
Диагностика кольпита
 На начальном этапе исследования диагностика заключается в выяснении жалоб пациентки, а также истории ее заболевания. После этого проводится объективное обследование, состоящее из следующих процедур:
На начальном этапе исследования диагностика заключается в выяснении жалоб пациентки, а также истории ее заболевания. После этого проводится объективное обследование, состоящее из следующих процедур:
Визуальный осмотр наружных половых органов (клитора, половых губ, устья мочеиспускательного канала). В пользу вагинита может свидетельствовать наличие отека, покраснения кожи и слизистых оболочек, трещины и изъязвления.
Бимануальное исследование, заключающееся в пальпации матки и ее придатков, проводится для выявления осложнений вагинита, а также сопутствующих заболеваний внутренних половых органов.
Осмотр влагалища и шейки матки в зеркалах. Это базовое исследование в гинекологии позволяет рассмотреть слизистые оболочки, отметить наличие воспаления, а также оценить характер выделений. Осмотр в зеркалах позволяет установить очаговый или диффузный характер вагинита.
Кольпоскопия – осмотр слизистой влагалища под многократным увеличением. Она дает возможность визуализировать незаметные глазу признаки воспалительного процесса и сделать фото пораженной зоны. При кольпоскопии проводится ряд химический реакций с секретом влагалища, благодаря чему можно установить характер воспаления.
Перечисленные методики обследования дают возможность диагностировать воспалительный кольпит и установить предположительную причину заболевания. Для подтверждения последней проводится ряд лабораторных исследований:
Микроскопия влагалищных выделений в некоторых случаях дает возможность установить причину воспаления. Часто на основании ее результатов назначается антибактериальная терапия.
Бактериологический посев выделений на питательную среду. Этот метод позволяет точно определить возбудителя и его чувствительность к антибиотикам. Основной недостаток исследования – продолжительность. Нередко для получения результатов требуется до 7 дней. За это время, при правильном лечении, болезнь может уже регрессировать.
Полимеразная цепная реакция (ПЦР)дает возможность в кратчайшие сроки установить причину воспаления. Точность диагностической процедуры приближается к 100%. Но высокая стоимость исследования не позволяет ему обрести широкое клиническое распространение.
Мазок на цитологию и УЗИ органов малого таза могут быть использованы как вспомогательные процедуры для выявления осложнений.
Помимо специфических методов исследования, женщины должны сдать общий анализ крови, мочи, анализы на ВИЧ и сифилис. Это входит в перечень обязательных исследований и нередко помогает врачу при назначении терапии.
Лечение кольпита
Лечение направлено на ликвидацию возбудителя и восстановление нормальной микрофлоры влагалища. Самолечение часто заканчивается неполным выздоровлением и хронизацией процесса. Это может приводить к серьезным последствиям, вплоть до инфекции внутренних половых органов и развития бесплодия. Курс лечения может быть прописан только гинекологом после комплексного обследования.
Этиотропное лечение
Главным направлением в лечении является устранение возбудителя. Терапию должна получать не только больная женщина, но и ее половой партнер, который, вероятнее всего, является носителем инфекции, даже если она не имеет клинических проявлений.
Бактериальный кольпит, вызванный неспецифической или некоторыми видами специфической флоры, лечится антибиотиками. Поскольку выявление возбудителя на ранних стадиях заболевания затруднено, терапию начинают с антибиотиков широкого спектра действия. В гинекологической практике наиболее распространенными и эффективными считаются азитромицин, доксициклин, тетрациклин, цефапексим.
При клинической картине трихомонадного вагинита используются противопротозойные средства (метронидазол). Нередко их применяют в комплексе с антибиотиками.
Кандидозный вагинит, широко известный как «молочница», хорошо отвечает на терапию противогрибковыми препаратами (флуконазол, кетоконазол).
Редкие случаи вирусного воспаления требуют назначения противовирусных средств (ацикловир, интерферон).
Антибиотики и противовирусные препараты чаще назначаются в виде таблеток, а противогрибковые средства – вагинальных свечей. Тяжелые инфекции половых путей могут требовать инъекционной терапии.
Средства для восстановления микрофлоры
Залогом успешного лечения является не только устранение возбудителя, но и восстановление нормальной микрофлоры влагалища. Это повышает защитные свойства организма и препятствует рецидиву заболевания. Среди множества бактериальных препаратов предпочтение следует отдавать лекарственным средствам в виде свечей. Оказывая местное воздействие, они обладают достаточной эффективностью. Среди распространенных препаратов можно выделить ацилак, вагилак, лактобактерин и бификол.
Немедикаментозное лечение
На стадии выздоровления хорошие результаты наблюдаются после использования физиотерапии. Она уменьшает воспалительный процесс и стимулирует восстановления нормального эпителия слизистой оболочки влагалища. Среди физиотерапевтических процедур используют УФ-облучение, УЧВ, ультрафонофорез и СМВ-терапию.
Во время лечения женщине необходимо придерживаться ряда рекомендаций, которые могут ускорить процесс выздоровления:
Необходимо ежедневно проводить гигиенические процедуры интимной зоны растворами антисептиков. Можно использовать как натуральные компоненты (отвар ромашки), так и лекарственные средства.
Во время лечения необходимо полностью исключить половые контакты, поскольку это служит дополнительным раздражающим фактором для слизистой оболочки влагалища.
Рекомендуется использовать нижнее белье из натуральных материалов, ежедневно менять его, стирать антиаллергенным порошком и обязательно гладить перед надеванием.
В период лечения женщине необходимо придерживаться диеты с исключением острых, соленых продуктов и алкогольных напитков. В рационе должны преобладать кисломолочные продукты, свежие овощи и фрукты, обогащенные витаминами.
При неосложненном течении заболевания, курс лечения не превышает 7 дней. По исчезновению клиники заболевания, на 5 день после менструации должны быть взяты мазки из влагалища. При наличии бактериального роста патогенной флоры, женщинам показан курс профилактического лечения.
Профилактика кольпита
 Специфическая профилактика заболевания не используется, поскольку оно может быть вызвано большим количеством возбудителей. Неспецифическая профилактика заключается в соблюдении ряда мероприятий:
Специфическая профилактика заболевания не используется, поскольку оно может быть вызвано большим количеством возбудителей. Неспецифическая профилактика заключается в соблюдении ряда мероприятий:
Половые отношения должны происходить с постоянным партнером. При смене сексуального партнера обязательно необходимо пользоваться барьерными средствами контрацепции – презервативами.
Соблюдение правил интимной гигиены. Современные гели могут содержать большое количество синтетических веществ, способных вызвать аллергию. Необходимо с осторожностью применять новые интимные гели, отдавая предпочтение натуральным продуктам.
Контрацептивы, тампоны, гели, свечи также могут быть причиной аллергической реакции. Предпочтение следует отдавать натуральным компонентам и производителям с мировым именем.
Регулярные профилактические осмотры у гинеколога являются залогом женского здоровья. Независимо от наличия или отсутствия проблем со здоровьем половых органов, женщины ежегодно должны обследоваться у гинеколога.
Подводя итог, необходимо отметить, что кольпит – частое заболевание половых органов, которое может быть вызвано большим количеством возбудителей, чему способствует еще большее количество факторов риска. Вагинит может вызвать восходящую инфекцию внутренних органов, имеющую серьезные последствия для репродуктивного здоровья. Лечение заболевания не всегда эффективно. Часто оно имеет хроническое течение с постоянными рецидивами. В таких условиях на первое место выходит профилактика кольпита, которая может предостеречь от неприятных симптомов и длительного лечения. Каждая женщина должна следить за своим здоровьем, соблюдать интимную гигиену и проходить регулярные осмотры у гинеколога.
Источник

