Цитокины при миоме матки

Миома тела матки — одно из самых распространенных гинекологических заболеваний у женщин перименопаузального периода [1]. Это заболевание способно негативно влиять на общее состояние женщины, вызывая гормональные, вегетососудистые и психоэмоциональные расстройства [2]. При этом около 80% пациенток с миомой матки подвергаются радикальному оперативному лечению [3]. Механизмы развития и роста этой доброкачественной опухоли окончательно не установлены и остаются дискуссионными. В настоящее время обсуждается роль в патогенезе миомы иммунных нарушений [4—6]. Доказано, что рост миомы сопровождается ослаблением иммунной защиты [7] на фоне повышения уровня провоспалительных цитокинов [8], которые являются регуляторами процессов пролиферации и апоптоза, медиаторами действия половых стероидов [2]. Участие многих факторов в развитии миоматозных узлов, в том числе сосудисто-эндотелиального фактора роста (VEGF), остается спорным [8, 9]. Миома матки является признанным фактором риска развития онкопролиферации [10], неспецифическими маркерами которой служат ассоциированный с беременностью α2-гликопротеин (АБГ) и его основной аналог α2-макроглобулин (α2-МГ) [11, 12]. Кроме того, данные белки транспортируют цитокины и факторы роста к клеткам-мишеням и, как и другие иммуномодуляторные белки (α1-антитрипсин—α1-АТ, лактоферрин и пр.), воздействуют на их синтез [11, 13, 14]. Изучение концентрации этих белков и цитокинов при различных вариантах миоматозных узлов позволит уточнить особенности патогенеза миомы и, возможно, разработать дополнительные патогенетически обоснованные методы ее профилактики и лечения.
Цель нашего исследования — изучение сывороточных уровней иммунорегуляторных белков (АБГ, α2-МГ, лактоферрина — ЛФ, α1-АТ), некоторых провоспалительных цитокинов (ИЛ-6, ИЛ-8, ФНО-α) и VEGF у женщин перименопаузального периода с миомой тела матки в зависимости от размеров опухоли.
В исследование были включены 47 женщин перименопаузального периода в возрасте 51,3±0,51 года с миомой тела матки. Из них у 20 женщин была диагностирована бессимптомная миома тела матки малых размеров (до 2 см), у 27 — клинически проявляющаяся миома тела матки больших размеров (соответствующая величине матки при 12 нед беременности). Контрольную группу составили 25 практически здоровых женщин сопоставимого возраста (49,7±0,42 года). Критерии включения: перименопаузальный период, миома тела матки малых и больших размеров. Критерии исключения: сопутствующая гинекологическая патология, соматическая патология в стадии субкомпенсации и декомпенсации, аутоиммунные, эндокринные заболевания, а также прием каких-либо препаратов последние 3 мес. У всех женщин получено добровольное информированное согласие.
Для исследования взяты образцы сыворотки периферической крови. Концентрацию АБГ и α2-МГ, а также α1-АТ определяли методом ракетного иммуноэлектрофореза с использованием исследовательских тест-систем, разработанных на базе научно-исследовательской лаборатории в России. Уровни Л.Ф., ИЛ-6, ИЛ-8, ФНО-α, VEGF в сыворотке крови определяли методом твердофазного иммуноферментного анализа (ИФА) с использованием коммерческих тест-систем.
Для статистической обработки полученных данных применяли программу «InStat 2.0». Проверка нормальности распределения признаков проводилась с использованием критерия Колмогорова—Смирнова. Применялось парное межгрупповое сравнение показателей по критерию Стьюдента или Манна—Уитни (в зависимости от нормальности распределения). Корреляционный анализ проводился с помощью критерия Пирсона. Достоверными считались результаты при р<0,05.
Согласно полученным результатам (см. таблицу), все показатели иммунорегуляторных белков и цитокинов у женщин с миомой матки малых размеров статистически достоверно не отличались от показателей контрольной группы. Концентрации АБГ и α2-МГ в крови у женщин с миомой матки больших размеров также не отличались от таковых в контрольной группе и от показателей у пациенток с миомой малых размеров.
 Уровни иммунорегуляторных белков и цитокинов в сыворотке периферической крови у женщин перименопаузального периода в зависимости от размеров миоматозных узлов Примечание. р — достоверность различий показателей по сравнению с таковыми в контрольной группе; р1 — достоверность различий показателей в группах женщин c миомой матки малых размеров и с миомой матки больших размеров.
Уровни иммунорегуляторных белков и цитокинов в сыворотке периферической крови у женщин перименопаузального периода в зависимости от размеров миоматозных узлов Примечание. р — достоверность различий показателей по сравнению с таковыми в контрольной группе; р1 — достоверность различий показателей в группах женщин c миомой матки малых размеров и с миомой матки больших размеров.
Иная картина наблюдалась при оценке цитокинового профиля и уровней α1-АТ, ЛФ, VEGF у женщин с миомой матки больших размеров. Концентрации всех исследуемых нами цитокинов (ФНО-α, ИЛ-6 и ИЛ-8) в этой группе женщин были достоверно повышены в сравнении как с контрольными значениями, так и со значениями в группе женщин с миомой матки малых размеров: повышение уровня ИЛ-6 — в 2 раза и ИЛ-8 — в 9 раз; ФНО-α у пациенток контрольной группы и пациенток с миомой матки малых размеров не определялся. Наблюдалось повышение уровня VEGF в 1,5 раза и содержания ЛФ — в 3,5 раза, а также снижение уровня α1-АТ в 1,2 раза у больных с миомой матки больших размеров по сравнению с его уровнем в контрольной группе и в группе женщин, имеющих миому тела матки малых размеров.
Нами выявлена прямая корреляционная зависимость между ЛФ и ИЛ-8 (r=0,76; р=0,0002).
Результаты нашего исследования не установили статистически достоверной зависимости уровней неспецифических маркеров онкопролиферации (АБГ и α2-МГ) [11, 12] от размеров миоматозных узлов, при том что миома матки признана фактором риска онкопролиферации [10]. С одной стороны, это можно объяснить разными механизмами пролиферативных процессов при миоме разных размеров. С другой стороны, гормонозависимые пролиферативные процессы в органах женской репродуктивной системы не обязательно должны быть опосредованы высоким уровнем АБГ, обладающего иммуносупрессивной активностью. К примеру, установлено, что применение эстрогенсодержащих препаратов в терапевтических и контрацептивных целях может повышать риск развития рака молочной железы [15, 16] наряду со снижением риска развития рака эндометрия [15, 17]. Учитывая, что АБГ обладает выраженными иммуносупрессивными свойствами [11], можно предположить, что его избыток влияет на развитие патологии тканей молочной железы, но не оказывает выраженного влияния на состояние региональной иммунной защиты тканей матки.
В этой связи обращает на себя внимание прогрессирующее снижение α1-антитрипсина при миоме. Известно, что данный белок является не только активным ингибитором протеиназ в паре с α2-МГ, но и важным компонентом первичной защиты слизистых оболочек, обладая иммуномодуляторными, противовоспалительными, противоинфекционными и способствующими восстановлению тканей свойствами [13]. Можно предположить, что его врожденный дефицит, дополнительно усугубляющийся при росте миомы, является важным компонентом патогенеза данного заболевания.
Кроме того, при миоме тела матки больших размеров обнаружено значительное повышение уровней ЛФ при том, что данный белок является не только чувствительным позитивным маркером воспаления, но и фактором, модулирующим синтез цитокинов, а также активно участвующим в развитии «кислородного взрыва» с высвобождением свободных радикалов и повышением окислительного потенциала [14]. Возможно, избыток ЛФ при больших размерах миомы матки не только свидетельствует о наличии сопутствующего воспаления, но и способствует активному окислению молекул α1-МГ, тем самым меняя его способность связываться с цитокинами. В этом случае установленное нами в настоящем исследовании отсутствие достоверного снижения концентраций α1-МГ в крови при миоме может быть объяснено наличием одновременно присутствующих двух разнонаправленных процессов: с одной стороны, характерного для воспалительной реакции потребления α2-МГ; с другой стороны, накопления в циркулирующем русле окисленных форм данного белка со сниженной чувствительностью его рецепторов [18].
Выраженный дисбаланс уровней некоторых иммунорегуляторных белков при больших размерах миомы тела матки сопровождается опосредованными изменениями содержания цитокинов: с повышением уровня ИЛ-8 отмечается повышение синтеза ЛФ, что подтверждает его роль в индукции синтеза данного цитокина [14]; с повышением уровня ИЛ-6 отмечается некоторая тенденция к возрастанию содержания α2-МГ, синтез которых также взаимосвязан [11]. Мы подтвердили точку зрения А.В. Ефремова (2005) и A. Ciavattini (2013) о повышении сывороточных концентраций ИЛ-6 и ИЛ-8, однако, только при миоме матки больших размеров [19, 20] и выявили отсутствие изменений данных цитокинов при миоме матки малых размеров.
Кроме того, в нашем исследовании показано повышение содержания VEGF при больших размерах опухоли, что согласуется с некоторыми данными литературы [8] и указывает на усиленные процессы ангиогенеза в ткани опухоли, способные потенцировать ее рост.
Таким образом, нами установлено, что увеличение размеров миоматозных узлов сопровождается нарастанием иммунного дисбаланса: отмечается повышение уровней провоспалительных цитокинов (ИЛ-6, ИЛ-8, ФНО-α) на фоне изменения концентрации некоторых иммунорегуляторных белков (повышение уровня ЛФ, снижение уровня α1-АТ) и повышение концентрации VEGF, что нами расценено как возможные звенья патогенеза миомы тела матки. Дефицит α1-АТ при избытке ЛФ в крови на фоне повышенного содержания провоспалительных цитокинов в крови женщин с миомой может рассматриваться как негативный критерий при прогнозе прогрессии заболевания и использоваться в качестве дополнительного прогностического маркера опухолевого роста.
1. В сыворотке периферической крови пациенток перименопаузального периода с миомой тела матки малых размеров (до 2 см) не выявлено статистически достоверных изменений уровней иммунорегуляторных белков (АБГ, α2-МГ, ЛФ, α1-АТ), цитокинов (ИЛ-6, ИЛ-8, ФНО- α) и VEGF по сравнению с этими показателями у здоровых женщин.
2. При наличии миомы матки больших размеров (величиной соответственно 12 нед беременности и более) в сыворотке периферической крови у женщин перименопаузального периода выявлено достоверное повышение уровней ЛФ, цитокинов ИЛ-6, ИЛ-8, ФНО-α, VEGF и снижение α1-АТ в отсутствие изменений в содержании АБГ и α2-МГ.
3. Установлена прямая корреляция между концентрациями ЛФ и ИЛ-8.
Источник
 | МИФ 1: Миома матки — это почти рак или «предраковое» состояниеНа самом деле. Миома матки никак не связана с онкологическими заболеваниями, не вызывает их и даже не является предрасполагающим фактором. |
Единственная злокачественная опухоль из гладкомышечных клеток матки (лейомиосаркома) — это одна из наиболее редко встречающихся опухолей мягких тканей. Она может возникнуть в матке, но как самостоятельное заболевание, а не в результате злокачественного превращения миомы матки. Таким образом, рассуждения врача на тему о возможности развития рака из миомы безосновательны и не могут быть показанием к выполнению радикальной операции. Это очень распространенное заблуждение, помогающее убеждать пациенток с миомой согласиться на удаление матки.
Если узел быстро растет, нет причин сразу впадать в панику. Это не говорит о том, что миома «превратилась в рак», и результаты многочисленных научных исследований — тому подтверждение. Как правило, быстрый рост обусловлен вторичными (дегенеративными) изменениями в узле и его отеком.
Поэтому, если доктор предлагает радикальную операцию, аргументируя это тем, что миома может оказаться злокачественной опухолью или с высокой вероятностью трансформируется в рак — вполне возможно, что стоит сменить доктора и получить еще одну независимую консультацию.
Важно отметить, что речь идет только о злокачественной опухоли мышцы матки. Миома — не рак, но это не исключает возможности развития злокачественного новообразования в других отделах матки (слизистой оболочки эндометрия) или шейки матки (хотя меры профилактики и раннего выявления известны, совсем несложны и доступны). Но эти процессы не связаны с наличием миомы, и диагноз «миома матки» нисколько не повышает риск развития этих заболеваний.
 | МИФ 2: Миома — от гормонов, нужно первым делом сдать анализы на гормоныНа самом деле. При обследовании пациентки с миомой матки анализы на гормоны, как правило, не нужны. |
Нередко при постановке диагноза «миома матки» врач назначает обследование «на гормоны», видимо, предполагая, что эти данные позволят ему пролить свет на причины возникновения миомы и помогут выбрать правильное лечение.
На самом деле необходимости в подобных анализах нет.
- Миома — это локальная патология мышечного слоя стенки матки, и каждый узел растет в результате повреждения одной клетки.
- Уровень гормонов никак не влияет на возникновение этого узла и не определяет развитие заболевания.
- Миома матки выявляется у женщин с нормальным менструальным циклом, женщины легко беременеют и рожают с миомой матки.
- Выбор метода лечения миомы никак не связан с уровнем половых гормонов.
Это лишнее обследование, которое вам проходить не надо, и если доктор предлагает его и указывает на его значение в диагностике и лечении — стоит усомниться в том, что доктор понимает природу этого заболевания и сможет рекомендовать вам правильный метод лечения.
Влияют ли гормональные препараты на рост миомы матки? Узнайте о применении гормональных препаратов в лечении миомы матки!
 | МИФ 3: При диагнозе «миома матки» первым делом нужно проводить выскабливание (чистку)На самом деле. Выскабливание полости матки не нужно проводить всем подряд пациенткам с миомой матки. |
Выскабливание полости матки проводится по строгим показаниям, к которым относятся:
- выявленные при УЗИ полипы,
- гиперплазия эндометрия,
- маточные кровотечения неясного происхождения,
- жалобы на межменструальные кровянистые выделения.
Во всех остальных случаях, когда у пациентки умеренные не длительные менструации, а при УЗИ хорошо просматривается эндометрий, и в нем нет патологических изменений, достаточно провести аспирационную биопсию (пайпель-биопсию) эндометрия. Это безболезненная амбулаторная процедура, которая проводится без наркоза.
В результате выскабливания, как и при аспирационной биопсии, можно получить информацию о состоянии слизистой оболочки матки (эндометрия), но эти диагностические методы не дают никакой информации о состоянии миоматозных узлов, как это нередко объясняется пациенткам. Это исследование необходимо только для исключения патологии эндометрия, которая бы могла помешать органосохраняющему лечению миомы матки.
 | МИФ 4: Миому всегда нужно активно лечить!На самом деле. Миома матки, не сопровождающаяся симптомами, у женщины, не планирующей беременность, не требует лечения. |
Не все миоматозные узлы прогрессивно растут во время репродуктивного периода женщины. Часть узлов может вырасти до определенного размера и затем остановиться в росте или медленно прогрессировать со скоростью, скажем, 5 мм в год. Если узлы не деформируют полость матки, нет никаких клинических проявлений (то есть они не влияют на качество жизни женщины) — лечение в таком случае не требуется, достаточно динамического наблюдения.
Надо отметить, что пациентки не всегда могут сформулировать на приеме у врача, какие симптомы их беспокоят (обильные менструации, ощущение давления на мочевой пузырь, увеличение живота), поэтому в любом случае надо проходить осмотр у гинеколога, делать УЗИ и оценивать уровень гемоглобина. К примеру, падение гемоглобина может указывать на неправильную оценку обильности менструаций, а увеличение талии или рост живота может быть принято за набор веса, а не рост миоматозных узлов. Но соглашаться на операцию, если симптомы полностью отустствуют, не стоит.
 | МИФ 5: Даже маленькую миому нужно удалить — «для профилактики»На самом деле. Невозможно прогнозировать динамику роста узлов миомы матки и предсказывать прогноз развития заболевания. В связи с этим профилактические хирургические вмешательства в отношении миомы матки недопустимы, как и удаление матки, проводимое только в связи с отсутствием желания пациентки в дальнейшем иметь детей. |
При выборе метода лечения миомы матки врач не может оперировать своими собственными предположениями о том, как будет развиваться заболевание, и к каким последствиям может привести бездействие пациентки. Миома матки — образование с весьма непредсказуемым характером роста, поэтому оценивать его нужно в динамике, учитывая жалобы, возраст пациентки и ее планы на беременность. Важно помнить, что миома матки — заболевание, которое закончится в менопаузе, то есть у миомы есть свой логический конец.
Отношение к матке как к органу только для вынашивания детей также недопустимо, так как матка вовлечена в целый ряд важнейших процессов в организме, обеспечивает полноценную половую жизнь и формирование оргазма. Удаление матки может существенно отразиться на здоровье (повышается риск сердечно-сосудистых заболеваний и метаболических нарушений), что подтверждают сотни убедительных зарубежных исследований. Печально, что некоторые гинекологи предпочитают забыть об этих данных, чтобы уговорить пациентов на удаление матки.
 | МИФ 6: Удалить матку — это так просто и здорово! И никаких проблем потом!На самом деле. Удаление матки — это не «простая и безопасная операция без каких-либо последствий для организма» и не может рассматриваться, как основной метод лечения миомы матки у женщин, не планирующих беременность |
Любое хирургическое вмешательство, даже очень простое может иметь самые серьезные последствия, включая летальный исход. Прогнозировать развитие редких, но возможных осложнений, весьма затруднительно. Поэтому у опытных грамотных хирургов существует фраза: «Лучшая операция та, без которой удалось обойтись». Хирургическое вмешательство всегда нужно проводить по строгим показаниям и преимущественно в тех случаях, когда без него невозможно обойтись, нет никакой альтернативы, и если его не выполнить, возможна угроза для жизни пациента, либо для ее качества. Если есть хотя бы какая-то адекватная возможность избежать хирургической операции — надо постараться избежать операции.

В подавляющем большинстве случаев пациенткам с миомой матку удаляют, не предложив никакой альтернативы, представив это вмешательство как простое и безопасное, не имеющее никаких последствий для организма. Нередко на подобное вмешательство попадают бессимптомные пациентки, запуганные ужасными последствиями своего заболевания.
Последствия удаления матки с придатками или без достаточно хорошо изучены. Доказано, что у таких пациенток значительно чаще развиваются сердечно-сосудистые заболевания, появляются проблемы с весом, эндокринные нарушения и повышается вероятность развития трех видов злокачественных опухолей.
Отдельной группой стоят заболевания нервной системы, расстройства настроения и мотивации. Все эти неприятные явления, как правило, развиваются не сразу после операции, а в течение последующих лет, поэтому пациенты часто не связывают их с перенесенным хирургическим вмешательством и начинают лечение у других специалистов. Аналогично, гинекологи перестают видеть этих женщин, и у них создается ложное впечатление, что всё в порядке.
Удаление матки не должно приниматься, как единственно возможный и простой метод лечения миомы. Удаление матки — это последний шаг в списке всех возможных методов лечения, к которому надо прибегать только в крайнем случае. Бегите от доктора, который говорит вам подобные вещи: «Не бойтесь, это простая операция, такие операции выполняются сотнями тысяч, осложнений практически нет, вы быстро вернетесь к обычной жизни, так как это будет лапароскопическая операция, никаких последствий, вы мне только спасибо скажете, зачем вам с этим мешком с узлами ходить, ведь рожать вы больше не собираетесь…»
 | МИФ 7: Раз есть миома — забудь о бане и загаре!На самом деле. Пациенткам с миомой матки не противопоказан загар, бани, сауны и массаж, так как нет научных доказательств влияния этих факторов на рост и развитие узлов миомы. |
Нам не удалось найти ни одного достоверного научного исследования, которое бы показало связь между перечисленным физическими воздействиями и ростом миоматозных узлов. Все рассуждения на этот счет имеют исключительно умозрительный характер. Это совсем не означает, что узнав об этом, надо без разумных ограничений целый день загорать под палящим солнцем или часами просиживать в сауне. Просто при миоме матки вам не стоит вносить существенные изменения в свой привычный уклад жизни и ограничивать себя, постарайтесь во всём соблюдать умеренность и избегайте злоупотреблений.
 | МИФ 8: Раз есть миома, то родить уже не удастся!На самом деле. Миома матки практически никогда не бывает причиной бесплодия, но может быть причиной невынашивания беременности. Не во всех случаях необходимо удаление миоматозных узлов перед беременностью |
Влиять на течение беременности и мешать её развитию могут узлы, которые растут в полость матки или существенно деформируют её. Не все узлы могут потенциально помешать протеканию беременности, и совсем не обязательно перед беременностью удалять из матки все миоматозные узлы, включая маленькие и растущие снаружи матки. Важно правильно оценить значение этих узлов для беременности, и принять правильное решение: что будет более рискованным для женщины — беременности с такими узлами или беременности с рубцами на матке после удаления этих узлов.
Сейчас все больше женщин выходят на беременность с миомой. Грамотные репродуктологи проводят ЭКО пациенткам с миоматозными узлами в матке с хорошим результатом. Другими словами, страх перед миомой матки в аспекте беременности и родов прошел. В настоящий момент больше неприятностей могут представлять рубцы, после удаления узлов из матки, не всегда хорошо ушитых, и вследствие этого повышающих риск разрыва матки, врастания плаценты и других грозных акушерских осложнений.
 | МИФ 9: Размеры миомы на УЗИ определяются с высокой точностью! Если вчера было 25 мм, а сегодня 28 мм, то узел вырос!На самом деле: Оценка динамики роста миоматозных узлов по УЗИ часто сопровождается погрешностями измерения. Наиболее объективный метод оценки миоматозных узлов — МРТ. |
Нередко бессимптомной пациентке с миомой матки сообщают, что за последнее время её узел (или узлы) существенно выросли, и это повод удалить матку, так как заболевание прогрессирует и «мало ли чего еще может быть…».
Надо помнить, что миоматозный узел по форме не шар, не овал и даже не квадрат. Миома по форме более всего напоминает картошку (нашу отечественную, а не импортную идеальной формы и симметрии). То есть в двухмерной плоскости её можно измерить по-разному, и разница между размерами может быть существенной.
Для объективной оценки роста узлов нужно не только фиксировать 2-3 замера узла, но и делать соответствующие фотографии, чтобы потом увидеть, в каких плоскостях производились измерения. Или использовать объективный метод диагностики — МРТ. Всё это означает, что если у вас нет никаких жалоб, и на очередном визите к гинекологу вас испугали быстрым ростом узлов — паниковать не надо. Во-первых, как уже отмечалось выше, быстрый рост совершенно не говорит о том, что это онкологическое заболевание, а во-вторых — это может быть элементарная погрешность в измерении узла. В таких случаях надо зафиксировать эти размеры, сделать фото или МРТ и повторить замеры через 3-4 месяца. Это оптимальный срок чтобы увидеть тенденцию к росту узлов и не запустить заболевание.
 | МИФ 10: Можно вылечить миому биодобавками, травами и прочими «чудодейственными» методамиНа самом деле. «Индинол», «Эпигалат», биорезонансная терапия, боровая матка, травы, пиявки не являются методами лечения миомы матки |
«Индинол», «Эпигалат» — это не лекарственные препараты, то есть эти вещества по определению не могут оказывать лечебного воздействия на организм. Это биологически активные добавки к пище. Единственное, что они могут делать, это восполнить недостаток витаминов или микроэлементов в организме. Время и деньги, потраченные на «лечение» этими препаратами, будут выброшены на ветер. Это же касается и боровой матки и какой-то там щетки, и прочим широко предлагаемым методам лечения миомы матки.
Миоматозные узлы состоят из мышечных и фиброзных волокон — как очень сухое и жилистое мясо. Они расположены в стенке матки (это мышечная ткань), то есть по структуре узлы как обычный кусок мяса. Невозможно с помощью различных таблеток, отваров или пиявок «из одного куска мяса удалить другой кусок мяса». Его можно или вырезать, или избирательно лишить кровоснабжения, чтобы он погиб и «засох». Этот пример приведен для того, чтобы вы правильно понимали, чем на самом деле является ваше заболевание и реалистично смотрели на эффективность того или иного метода лечения.
 | МИФ 11: Лечение миомы начинают с «Дюфастона». Авось поможет!На самом деле. «Дюфастон» противопоказан пациенткам с миомой матки в качестве основного метода лечения этого заболевания. |
Этот парадокс все никак не уйдет в историю. Пациенток с миомой матки продолжают лечить дюфастоном, в то время как выходит уже второе поколение препаратов для уменьшения узлов миомы матки с полностью противоположным дюфастону эффектом воздействия на ткань узлов.
Дюфастон — это полный аналог натурального гормона прогестерона. Этот гормон и есть основной фактор, стимулирующий рост миоматозных узлов. Другими словами, дюфастон только стимулирует рост узлов, а не уменьшает их. Самый последний появившийся на рынке препарат для лечения миомы матки Эсмия избирательно блокирует рецепторы прогестерона, не давая ему реализовывать свой эффект на клетки, что приводит к прекращению роста узлов и их уменьшению, но этот эффект обратимый, так как препарат нельзя принимать долго. Таким образом, дюфастон выращивает миоматозные узлы, а не лечит миому матки. И если доктор вам назначил этот препарат в качестве лечения миомы матки (кроме одного случая: дюфастон может быть обоснованно назначен, чтобы вызвать менструации, и это допустимо) — меняйте доктора.
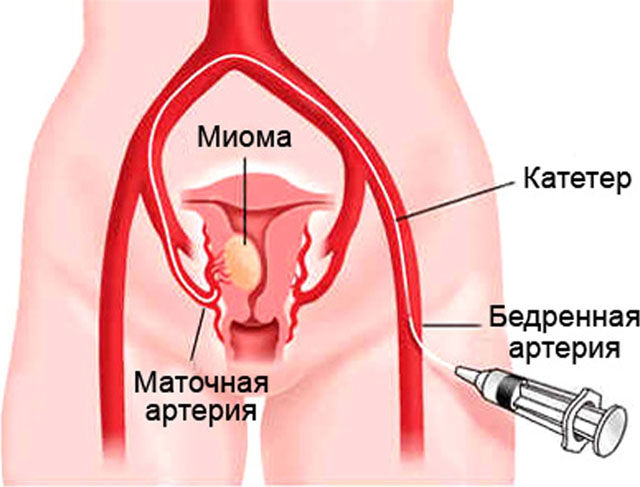
 | МИФ 12: Если есть миома — нужно вырезать миому!На самом деле. Хирургическое удаление миоматозных узлов у женщин, не планирующих беременность, совершенно лишено смысла. По крайней мере, с тех пор как существует альтернатива в виде эмболизации маточных артерий (ЭМА). |
В большинстве случаев миомэктомия (удаление узлов из матки) — это операция, направленная на временное восстановление анатомии матки, чтобы позволить женщине выносить и родить ребенка. Временный эффект миомэктомии связан с высокой частотой рецидивов роста узлов (10–15% в год!). Если женщина не планирует беременность, и у неё есть симптомная миома матки — в подавляющем большинстве случаев надо отдать предпочтение эмболизации маточных артерий. Почему? Дело в том, что ЭМА с эффективностью в 96–98% устраняет все симптомы миомы матки, то есть решает основную проблему женщины, влияющую на качество жизни.
Вероятность рецидива заболевания после ЭМА составляет менее 2% за весь период наблюдения. Причем, как правило, такой рецидив связан с восстановлением кровотока и легко устраняется дополнительной процедурой. Таким образом, благодаря ЭМА, пациентка решает проблему миомы матки раз и навсегда. И при этом ей не приходится подвергаться общему наркозу и полостной операции. Это в полной мере относится и к лапароскопическим операциям, частота осложнений при которых еще выше, чем при обычных (лапаротомных) операциях.
Очевидно, что сложная и относительно длительная операция под общим наркозом, сопровождающаяся кровопотерей, с целым списком из десятков возможных осложнений, а также приводящая к рецидивам — не самый оптимальный путь в решении проблемы обильных менструаций или чувства давления на мочевой пузырь, когда есть альтернатива в виде эмболизации маточных артерий.
Источник