Динамическое наблюдение кисты яичника
Многим женщинам хотя бы раз в жизни приходилось наблюдаться или лечиться по поводу кисты яичника. Но, к сожалению, как и сами женщины, так порой и врачи-гинекологи, наблюдающие их, недооценивают это заболевание. Бытует мнение, что если ничего не болит, то не нужно ничего лечить, а кисты яичников, как правило «не болят». Исключение могут составлять эндометриоидные кисты яичников, которые, проявляясь болевым синдромом, чаще всего заставляют пациенток пройти ультразвуковое исследование.
Некоторые женщины могут годами наблюдать за ростом кисты, забывая или не зная, к каким последствиям может привести их беспечность. Но ведь ультразвуковое исследование не является методом лечения и 100% диагностики!
Даже если не случится разрыва, нагноения, перекрута кисты или других острых ситуаций, связанных с этим заболеванием и требующих экстренного оперативного вмешательства, то чем дольше существует киста, тем выше риск её озлокачествления. К тому же не нужно забывать, что когда киста растет, она как бы «съедает» ткань яичника, а значит, чем позднее её удалят, тем меньше останется здоровой ткани яичника, способной к фолликулогенезу и выработке гормонов (что важно для женщин репродуктивного возраста).
В данном разделе Вы сможете ознакомиться со следующими данными:
Что же такое киста яичника?
Как правило, под термином «киста яичника» подразумевается образование в яичнике, имеющее капсулу и содержимое.
Жидкость в кисте может быть весьма разнообразной: как очень водянистой, так и плотной, вязкой. В яичниках развиваются опухоли самого различного происхождения и строения, в этом отношении яичники занимают среди других органов человека одно из первых мест.
Рисунок 1. Схема кисты яичника
Распространенность кист яичников
По данным различных авторов частота встречаемости опухолей яичников из всех гинекологических заболеваний составляет от 8 до 19%.
Иностранные исследователи утверждают, что более 80% женщин репродуктивного периода имели в анамнезе кисту яичника хотя бы один раз. При этом только у 1/4 из них наблюдались какие-либо клинические проявления.
У женщин в постменопаузе, частота встречаемости опухолевых образований яичника колеблется от 3 до 18 %, но именно в этом возрасте им нужно уделять особое внимание из-за высокого риска озлокачествления.
Виды опухолевых образований яичников
Выделяют истинные опухоли яичников (кистомы) и опухолевидные образования яичников (кисты).
К опухолям яичников – кистомам относятся в основном:
- Цистаденома (серозная, муцинозная);
- Эндометриоидная киста яичника (следствие эндометриоза яичников);
- Дермоидная киста яичника (имеющие в своем составе производные соединительной такни (волосы, жир, зубы и т.д.).
Классификация Всемирной Организации Здравоохранения достаточно сложна и основана на определении гистологической структуры опухоли.
Из наиболее часто встречающихся можно привести следующие:
- Эпителиальные опухоли:
- серозные опухоли (доброкачественные, пограничные, злокачественные);
- муцинозные опухоли (доброкачественные, пограничные, злокачественные);
- эндометриоидные опухоли и др.
- Опухоли стромы полового тяжа
- Липидноклеточные опухоли
- Герминогенные опухоли
- Гонадобластома
- Опухоли мягких тканей, неспецифичных для яичников
- Неклассифицируемые опухоли
- Вторичные метастатические опухоли
- Опухолевидные процессы
- лютеома беременности;
- эндометриоз (эндометриоидная киста яичника);
- воспалительные процессы
- простые кисты и др.
Следует особо отметить, что «эндометриоидная киста яичника» является следствием основного заболевания под названием «Эндометриоз». Это обязательно надо учитывать при назначении послеоперационного лечения.
К опухолевидным образованиям относятся в основном:
- Фолликулярные кисты (в том случае, если овуляция не происходит, и фолликул продолжает расти);
- Кисты желтого тела (в том случае, если не происходит обратного развития желтого тела, и оно продолжает расти);
- Параовариальные кисты (то есть кисты, расположенные рядом с трубами и яичниками).
Рисунок 2. Параовариальные кисты.
На рисунке представлены параовариальные кисты
различной локализации небольшого размера.
Отдельно нужно выделить такой термин как «функциональные кисты яичников» – это кисты, которые образуются в процессе нормального менструального цикла. К ним относятся фолликулярные кисты и кисты желтого тела. Как правило, эти кисты подвергаются обратному развитию. Однако, если эти образования продолжают расти и не исчезают в течение 3 месяцев, требуется оперативное вмешательство для подтверждения диагноза.
В случае обнаружения кисты при ультразвуковом исследовании никто до конца не может быть 100% уверен в диагнозе. Необходимо, прежде всего, наблюдение, но при длительном существовании кисты или при наличии данных о том, что эта киста не является функциональной, по международным стандартам требуется проведение оперативного вмешательства с последующим гистологическим исследование операционного материала.
Кисты яичников в постменопаузальном периоде
Как уже упоминалось, особую группу составляют женщины в постменопаузе, у которых яичники уже не работают. Таким образом, у этой группы женщин наиболее вероятным является наличие истинных опухолей (кистом яичника), возможно, злокачественных. Эта группа больных требует особого внимания и пристального наблюдения. Доказано, больше 2/3 случаев рака яичников встречается у женщин после 50 лет.
Данные эпидемиологических и клинических исследований позволили определить контингент женщин, у которых риск развития рак яичника существенно выше, чем в популяции.
К ним относятся:
- женщины преимущественно конца 4-го и всего 5-го десятилетия жизни;
- пациентки с нарушенной функцией яичников, не живших половой жизнью, небеременевших или беременевших, но не рожавших;
- у женщин с ранней менопаузой в анамнезе;
- пациентки, которые длительно находятся под наблюдением гинекологом по поводу якобы бессимптомной миомы матки, хронических воспалительных заболеваний придатков матки и доброкачественных опухолей (кистом) яичников, т.е. те женщины, у которых наиболее часто встречаются диагностические ошибки, приводящие к поздней диагностике злокачественного процесса;
- пациентки с кровотечениями в постменопаузе, не связанными с патологией в матке.
В настоящее время, по мнению ряда иностранных авторов, не все кисты яичников в постменопаузе требуют оперативного лечения.
Существуют данные о том, что до 70 % кист в этом возрасте спонтанно разрешаются, а риск озлокачествления однокамерной кисты менее 10 см, при отсутствии пристеночных разрастаний и наличия тонкой капсулы по данным ультразвукового исследования органов малого таза составляет менее 1%.
Но до сих пор этот вопрос остается нерешенным. Самым важным является хотя бы примерное определение природы кисты до операции, поскольку и объем оперативного лечения, и дальнейшая тактика определяются доброкачественностью или злокачественностью кисты яичника.
Продолжаются исследования, посвященные оценке критериев риска озлокачествления кист яичников, которые могут быть использованы до операции с целью определения правильной хирургической тактики. Однако до настоящего времени золотым стандартом диагностики характера кисты яичника остается гистологическое исследование.
Только подробное послеоперационное исследование ткани капсулы и содержимого кисты яичника позволяет 100% поставить диагноз.
Одним из вариантов критериев предоперационной диагностики, является определение индекса малигнизациикисты яичника (RMI 1 – Relative Malignancy Index), разработанного доктором Jacobs и коллегами в 1990 г., на основе бальной оценки ряда признаков:
- Особенности возрастного периода женщины:
- Предменопаузальный период – 1 балл
- Постменопаузальный период – 3 балла
- Наличие ультразвуковых признаков, таких как:
- многокамерное образование,
- солидное образование (т.е. образования, имеющего плотное содержимое)
- наличие опухоли в обоих яичников
- наличие асцита – скопление жидкости в брюшной полости
- наличие метастазов
- Нет ультразвуковых особенностей – 0 баллов
- Определяется один из вышеописанных признаков – 1 балл
- Определяется больше одного признака – 3 балла
- Показатели онкомаркера СА-125
Формула для расчета индекса малигнизации кист яичников выглядит следующим образом:
RMI = А х В х С,
то есть индекс определяется путем умножения баллов выделенных показателей.
При цифре индекса более 200, можно подозревать злокачественность кисты яичника.
Чувствительность индекса малигинизации составляет 87%, специфичность – 97%, что обосновывает его использование в практике врача.
Усовершенствованной версией индекса является более современная формула, разработанная в 1996 г. доктором Tingulstad – RMI 2. При этом, при отсутствии или наличие одного ультразвукового признака присваивается 1 балл, при наличии от двух до пяти признаков – 4 балла. Женщинам в постменопаузе также присваивается 4 балла. После чего все баллы перемножаются между собой и показателем онкомаркера СА-125. Это и будет усовершенствованным индексом малигнизации, более точным, специфичным и обладающим большим процентом прогностической ценности.
Врачи большинства стран используют индекс малигнизации не только для решения вопроса о тактике ведения пациентки с кистой яичника, но и для определения объема и доступа операции (лапароскопического или лапаротомического).
В последние годы появилась также возможность измерять показатели нового онкомаркера в сыворотке крови (HE4) и на основании возраста пациентки (до менопаузы или после), сочетания цифр НЕ4 и СА-125 уточнять доброкачественность кисты яичника. НЕ4 (4-й протеин придатков яичка человека) является одним из наиболее информативных онкомаркеров и должен быть включен в программу предоперационного обследования пациенток с кистами яичников.
Алгоритм ROMA (Risk of Ovarian Malignancy Algorithm) учитывает показатели 2-х онкомаркеров СА-125 и НЕ4, а также возрастной период женщины.
Для женщин в пременопаузе:
- Индекс ROMA > 12,9% – означает высокий риск развития рака яичников;
- Индекс ROMA < 12,9% – низкий риск развития рака яичников.
Для женщин в постменопаузе эти значения выше:
- Индекс ROMA > 24,7% – высокий риск;
- Индекс ROMA < 24,7% – низкий риск.
Ассоциациями акушеров-гинекологов все ещё проводится сравнение RMI и ROMA. Но уже сейчас достаточно данных, доказывающих, что ROMA обладает большей прогностической значимостью для определения всех стадий рака яичников.
Кисты яичников во время беременности
Нередко кисту яичника впервые диагностируют во время беременности (по литературным данным, у 2% женщин). Но в большинстве случаев они являются функциональными кистами менее 6 см в диаметре, которые самостоятельно разрешаются во втором триместре.
Беременность – это особое состояние, и тактика ведения беременных с кистами яичников учитывает, с одной стороны, влияние лечение на состояние здоровья матери, а с другой, учитываются риски неблагоприятного влияния на плод.
Учеными разработаны стандарты, определяющие, когда необходимо оперативное лечение, а когда возможно обойтись только динамическим наблюдением.
В случае диагностирования кист яичников у беременной женщины, показаниями к оперативному лечению являются:
- персистирующие (длительно существующие) кисты яичников после 16 недель беременности и размерами более 6 см в диаметре;
- кисты, имеющие высокий риск озлокачествления по данным ультразвукового обследования органов малого таза и показателей онкомаркера СА-125;
- кисты, проявляющиеся клинической симптоматикой (боли);
- экстренные ситуации, связанные с наличием кисты яичника (перекрут, нагноение, разрыв)
Предпочтительным является проведение операции лапароскопическим доступом, поскольку доказано, что лапароскопия является более безопасным и щадящим методом оперативного вмешательства в любом триместре беременности.
Безусловно, проведение даже этого высокотехнологичного метода диагностики и лечения во время беременности имеет свои особенности:
- операция должна проводиться при положении женщины на левом боку, особенно на поздних сроках беременности, чтобы не возникало сдавления нижней полой вены и, как следствие, уменьшение возврата крови к сердцу матери, гипотонии и нарушения кровообращения плаценты;
- изначальное вхождение в брюшную полость, возможно с помощью иглы Вереша или открытым способом, если передняя брюшная стенка подвижна и хорошо смещается. Но нужно помнить, что на поздних сроках беременности, происходит смещение всех органов брюшной полости увеличенной маткой, поэтому предпочтительнее проводить первое вхождение под ультразвуковым контролем;
- доказано, что введения токолитиков – препаратов, расслабляющих матку, с профилактической целью во время и после операции необоснованно;
- использование этих препаратов должно быть строго индивидуальным и при наличии высокого риска преждевременных родов;
- во время и после операции необходимо проводить мониторинг состояния и сердцебиения плода, чтобы успеть зафиксировать малейшие нарушения и во время изменить тактику ведения операции.
Таким образом, операция у беременных с кистами яичников является сложной и требует определенной подготовки не только хирурга, но и всего персонала, и должно проводиться в высококвалифицированных профильных учреждениях.
Осложнения кист яичников
Кисты яичников могут длительное время себя не проявлять. Однако, к сожалению, самым угрожающим может быть не только перерождение их в злокачественные опухоли.
К экстренным ситуациям могут привести и доброкачественные кисты яичников, в т.ч. и функциональные.
К осложнениям кист яичников относятся:
- разрыв кисты яичника;
- перекрут кисты яичника или яичника.
Разрыв кисты яичника – это острое гинекологическое заболевание, которое требует экстренной хирургической помощи.
В практике чаще всего встречается разрыв кисты желтого тела (так называемая «апоплексия яичника»), либо перфорация эндометриоидной кисты яичника. Такие осложнения сопровождаются выраженным болевым синдромом, а также кровотечением, которое может являться жизнеугрожающим.
Чем быстрее выполняется хирургическое вмешательство, тем лучше для пациентки. И в этом случае бдительными должны быть как врачи, так и сами больные. При определенных условиях и отсутствии геморрагического шока возможно проведение лапароскопии и сохранение яичника. Особенно важным это является у женщин репродуктивного возраста.
Перекрут кисты яичника или яичника – это также острое гинекологическое заболевание, и фактор времени между началом заболевания и оперативным вмешательством приобретает самую важную роль.
Это связано с тем, что при перекруте яичника или кисты яичника сразу нарушается кровоснабжение в яичнике: чем дольше яичник находится без соответствующего питания, тем меньше шансов его сохранить.
Чаще всего перекручиваются параовариальные кисты яичника, поскольку они растут на «ножке», которая при определенных условиях может перекрутиться. Возможен также перекрут яичника (или придатков матки) при наличии в нем дермоидной кисты. Яичники с эндометриоидными кистами перекручиваются довольно редко, поскольку, как правило, спаяны из-за эндометриоза с окружающими тканями и фиксированы. При дермоидных кистах яичника спаечный процесс, как правило, менее выражен, кисты подобной природы являются как бы «тяжелыми», поскольку их содержимое (зубы, хрящи, волосы) имеют определенный вес (выше, чем жидкость), что приводит к возникновению условий, способствующих перекруту.
Операции при перекруте кист яичников или яичников требуют определенного подхода. Их также можно выполнить лапароскопическим доступом.
Особенности проведения лапароскопии заключаются в следующем:
- малый таз наполняют теплым физиологическим раствором (40-42°С), т.е. раскручивание производится в водной среде;
- раскручивание органа возможно в течение 24 часов при неполном перекруте и в течение не более 2-4 часов при жестком перекруте;
- если через 10-20 мин. после раскручивания отмечается изменение цвета (возвращение нормальной окраски органа, исчезновение синюшности) возможно выполнить органосохраняющую операцию.
При перекруте параовариальных кист яичника их удаляют с последующим гистологическим исследованием.
Таким образом, кисты яичников являются крайне сложной для диагностики и лечения патологией. Тактика лечения определяется многими факторами (возрастом, данными дооперационной диагностики, гистологическим заключением). При возникновении осложнений показано экстренное вмешательство, чем раньше, тем лучше. Тщательное обследование пациенток в соответствии со стандартами, своевременное оперативное лечение в адекватном объеме, позволяют избежать осложнений, улучшить качество жизни, выполнить операцию лапароскопическим доступом и не допустить малигнизацию. При этом бдительными должны быть как пациентки с кистами яичников, так и наблюдающие их врачи-гинекологи.
Услуги по лечению кист и кистомы яичников в клиниках «Я здорова!»
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
Серебренникова К.Г., Кузнецова Е.П.
В статье показана эффективность комплексной патогенетической терапии с целью восстановления менструальной и репродуктивной функции, проводимой 163 больным репродуктивного возраста с ретенционными кистами яичников после эндоскопических операций. Лечение включало в себя системную энзимотерапию, иммуномодулирующую терапию в раннем послеоперационном периоде с одновременным назначением гормональных препаратов, что позволило восстановить менструальную и репродуктивную функцию у больных с фолликулярными кистами и кистами желтого тела.
ретенционные образования
диагностика
лечение
Проблема реабилитации репродуктивного здоровья у женщин детородного возраста с кистами яичников продолжает оставаться актуальной как в связи с высокой частотой данной патологии [1, 5, 8, 11], так и с увеличением числа женщин, страдающих бесплодием [2, 3, 4].
Цель настоящего исследования — восстановление менструальной и репродуктивной функции у больных с ретенционными образованиями яичников — фолликулярными кистами яичников и кистами желтого тела.
Материалы и методы
В исследование были включены 345 женщин репродуктивного возраста с ретенционными образованиями яичников, среди которых 127 больных с фолликулярными кистами яичников и 166 с кистами желтого тела. Средний возраст больных в группах наблюдения составил 29,88 ± 8,41 лет, m = 0,75 (CI 95 % 28,41; 31,36) и 31,45 ± 8,89 года, m = 0,69 (CI 95 % 30,09; 32,81) (р = 0,11).
На первом этапе всем 345 больным с ретенционными образованиями было проведено тщательное клинико-лабораторное обследование, определение уровней СА-125, гормонального статуса, ультразвуковое исследование с доплерометрией (по показаниям выполнялась магнитно-резонансная томография), больным с бесплодием — оценка овариального резерва.
На втором этапе в неосложненных случаях при диагностике функционального яичникового образования размерами не более 5 см, с бессимптомным течением, характерными эхографическими признаками и визуализируемым периферическим кровотоком нами в течение 1-3 менструальных циклов проводилось консервативное лечение. Консервативная медикаментозная терапия при динамическом наблюдении была проведена среди 102 из 345 пациенток с ретенционными образованиями (29,56 % ± 0,02). Терапия подбиралась индивидуально и включала в себя современные противовоспалительные средства: антибиотики в зависимости от микрофлоры и чувствительности, нестероидные противовоспалительные препараты, а также препараты системной энзимотерапии и гормональные средства (комбинированные оральные контрацептивы, гестагены). При отсутствии противопоказаний 69 из 102 пациенток (67,65 % ± 0,05) под УЗИ контролем была проведена гормональная терапия монофазными оральными контрацептивами (новинет, регулон, микрогинон) в обычном циклическом режиме в течение 3 месяцев. При положительной динамике (уменьшении размеров образования или полной редукции) гормональную терапию продолжали в дальнейшем до 6 и более месяцев. Курс противовоспалительной терапии при наличии кисты с явлениями воспаления, как по данным лабораторного обследования, так и при наличии явных клинических признаков, был проведен 33 из 102 пациенток (32,35 % ± 0,05).
Больным с ретенционными образованиями размерами более 5 см в диаметре, с отрицательной динамикой или отсутствием положительной динамики после консервативной терапии (n = 293) было проведено хирургическое лечение с морфологическим исследованием удаленных тканей яичника.
На третьем этапе с целью восстановления менструальной и репродуктивной функции 163 прооперированным больным, давшим информированное согласие с учетом гистологического заключения и изменений гормонального статуса, была назначена комплексная патогенетическая терапия, включающая гормональные препараты, иммуномодулирующая (виферон) и системная энзимотерапия (вобензим) [6, 7, 10, 12]. Для проведения сравнительного анализа результатов лечения была сформирована группа сравнения (n = 51) — больные с аналогичными заболеваниями, оперированные лапароскопическим доступом и отказавшиеся по различным причинам от послеоперационной терапии. Средний возраст больных группы сравнения составил 33,0 ± 12,04 года, m = 1,68 (CI 95 % 29,61; 36,38;) (р = 0,051 и р = 0,32 по сравнению с группами наблюдения).
Оценка эффективности проводимого лечения осуществлялась при анализе следующих параметров: динамики жалоб больных, оценки менструальной и репродуктивной функции; объективных признаков заболевания (при физикальном и ультразвуковом исследованиях). Динамическое наблюдение за пациентками осуществлялось в течение 6-12 месяцев.
Статистическая обработка полученного материала проводилась с помощью программы обработки электронных таблиц Statistica 6.0 с использованием общепринятых параметрических и непараметрических статистических методов [9].
Обсуждение результатов
Больные фолликулярными кистами яичников чаще всего предъявляли жалобы на боли внизу живота, не связанные с менструальным циклом, носящие тупой, ноющий характер (66,14 % ± 0,04), нарушения менструальной функции (54,33 % ± 0,04) — по типу альгоменореи (32,28 % ± 0,04) и полименореи (20,47 % ± 0,03), нерегулярные менструации (35,43 % ± 0,04), ациклические кровянистые выделения из половых путей (11,81 % ± 0,03). В 7,87 % ± 0,02 наблюдений отсутствовали субъективные симптомы. Бесплодием страдали 27,56 % ± 0,04 больных. Больные с кистами желтого тела чаще предъявляли жалобы на нарушения менструальной функции (46,98 % ± 0,04), в основном по типу альгоменореи (28,31 % ± 0,03), нерегулярные менструации (40,96 % ± 0,04), боли внизу живота, не связанные с менструальным циклом в (30,72 % ± 0,04), ациклические кровянистые выделения из половых путей (18,67 % ± 0,03). Бесплодие имело место у 18,07 % ± 0,03 больных.
При осложненном течении заболевания больных с фолликулярными кистами беспокоили острые боли внизу живота различной интенсивности (25,98 % ± 0,04), с иррадиацией болей в прямую кишку (22,05 % ± 0,04). Симптомы раздражения брюшины были обнаружены у 20,47 % ± 0,03, положительный френикус-симптомом — у 4,72 % ± 0,02 больных. Аналогичные жалобы имели место и у больных с кистами желтого тела. Острые боли беспокоили 53,01 % ± 0,04 больных, симптомы раздражения брюшины выявлены в 24,7 % ± 0,03 наблюдений.
При проведении диагностических мероприятий нами отмечена высокая точность ультразвуковой диагностики ретенционных образований. При сопоставлении данных трансвагинальной эхографии с результатами гистологического исследования в группе фолликулярных кист диагностическая точность составила 96,06 % ± 0,02 (122/127 случаев), в группе кист желтого тела — 96,99 % ± 0,01 (161/66 случаев) (р = 0,64).
При проведении цветового доплеровского картирования (ЦДК) ни в одном случае ретенционных новообразований внутриопухолевый кровоток выявлен не был. При спектральном анализе установлено, что кровоток в капсулах фолликулярных кист носил низкоскоростной среднерезистентный характер. В капсуле фолликулярных кист Vmax — 16,4 ± 0,01, m = 0,0008 (13,4-17,6) см/сек, PI — 1,04 ± 0,04, m = 0,003 (0,21-1,27), IR — 0,48 ± 0,06, m = 0,005 (0,35-1,01). Кровоток в капсулах кист желтого тела носил низкоскоростной высокорезистентный характер. В капсуле кист желтого тела Vmax — 25,4 ± 0,03, m = 0,003 (15,8-32,7) см/сек, PI — 0,86 ± 0,04, m = 0,003 (0,64-1,12),
IR — 0,43 ± 0,03, m = 0,002 (0,33-0,7). Использование ЦДК позволило значительно повысить точность диагностики с 93,73 % ± 0,02 до 98,42 % ± 0,01 при фолликулярных кистах яичников и до 97,59 % ± 0,01 при кистах желтого тела.
Определение концентрации СА-125 и СА-19-9 в сыворотке крови у обследованных больных производилось с целью определения возможности проведения оперативного лечения методом лапароскопии. Значения СА-125 у больных с фолликулярными кистами колебались в зоне низких величин — от 9,2 до 21,5 ЕД/мл. Среднее значение составило 15,8 ± 2,9 ЕД/мл, m = 0,26. У больных с кистами желтого тела показатели СА-125 составляли от 8,7 до 37,2 ЕД/мл, среднее значение равнялось 16,1 ± 8,3 ЕД/мл, m = 0,64. Значения СА-19-9 у пациенток с ретенционными кистами яичников колебались в зоне низких величин от 0,25 до 21,9 Ед/мл и не превышали дискриминационный показатель (37 ЕД/мл).
Детальный анализ гормонального профиля обследованных пациенток выявил нарушения в выработке как гонадотропных, так и половых гормонов. У пациенток с фолликулярными кистами яичников имеется сниженная секреция ЛГ (р < 0,001) при повышенном уровне ФСГ (р = 0,05) в I фазу менструального цикла, средние значения эстрадиола в I фазе менструального цикла и снижение его во II фазе менструального цикла, а также достоверное снижение прогестерона в лютеиновую фазу менструального цикла у 20 % ± 0,07 пациенток. Соотношения ЛГ/ФСГ в среднем было мень-
ше 1, что связано с высокими значениями ФСГ по отношении к ЛГ. У пациенток с кистами желтого тела, несмотря на то, что средние значения гонадотропных гормонов находились в пределах нормы, отмечено не только нарушение соотношения ЛГ/ФСГ в сторону увеличения показателей ФСГ по отношению к ЛГ, но и монотонный уровень ФСГ и отсутствие положительной тенденции к возрастанию уровня ЛГ в динамике менструального цикла. В связи с чем уровень эстрадиола имел тенденцию к незначительному росту во II фазе менструального цикла, а уровень прогестерона у 26,67 % ± 0,08 (р < 0,001) пациенток был ниже нижней границы нормы.
При проведении консервативной терапии в течение первого менструального цикла регрессии на фоне приема оральных контрацептивов подверглись 10 кист (14,49 % ± 0,04), после второго — 12 (17,39 % ± 0,04), третьего — 16 (23,19 % ± 0,05). После окончания наблюдения за регрессией кист (3 месяца) было установлено, что всего в результате гормональной терапии исчезло 38 кистозных образований (55,07 % ± 0,06).
После проведения курса противовоспалительной терапии регресс образований по данным УЗИ был отмечен у 14 (13,72 % ± 0,06) пациенток (рис. 1).
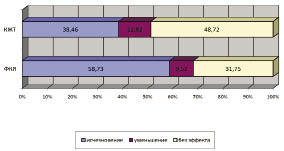
Рис. 1
Оперативное лечение в плановом порядке — 58,7 % ± 0,03 (172/293 случаев) — больным проводилось в начале или середине фолликулярной фазы менструального цикла как лапароскопическим — в 82,59 % ± 0,02 (242/293 случаев), так и лапаротомным доступом — в 17,41 % ± 0,02 (51/293 случаев). Исключения составили экстренные ситуации, возникшие на этапе обследования и подготовки к оперативному лечению — 41,29 % ± 0,03 (121/293 случаев). Объем оперативного вмешательства имел прямую и обратную зависимости от возраста (r = 0,089), экстренности проведения операции (r = 0,166), интраоперационного диагноза (r = 0,152), от принадлежности новообразования к определенной морфологической группе (r = -0,175), сочетания новообразования с другой патологией органов малого таза (r = -0,166) или с наружным генитальным эндометриозом (r = ‒0,230), а также от необходимости проведения дополнительного оперативного вмешательства на втором яичнике при двустороннем процессе (r = -0,232).
Были выполнены: 120 цистэктомий (40,96 % ± 0,03), 137 резекций яичников (44,76 % ± 0,0,3). Реже выполнялись сальпинговарэктомии (8,87 % ± 0,02) и коагуляции небольших (до 2 см) кист яичников (2,39 % ± 0,008). При обнаружении образования яичника на противоположной стороне выполнено 31 вмешательство в объеме: цистэкомий (45,16 % ± 0,09) и резекции яичника (45,16 % ± 0,09), 2 пациенткам (6,45 % ± 0,04) взята биопсия яичника, 1 (3,2 % ± 0,03) выполнена сальпинговарэктомия. При выявлении спаечного процесса в малом тазу производили диагностическую хромосальпингоскопию, овариосальпинголизис и разъединение спаек, пластику труб.
После оперативного лечения 101 пациентке, не имеющей планов в отношении деторождения, была назначена терапия с целью восстановления менструальной функции. До оперативного лечения и проведения терапии у больных имели место следующие нарушения менструльного цикла: нерегулярный цикл (45,54 % ± 0,05), альгоменорея (7,92 % ± 0,03), олигоменорея (7,92 % ± 0,03). Сочетание различных нарушений менструального цикла составляло 26,73 % ± 0,04.
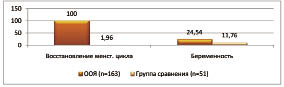
Для восстановления менструального цикла назначался низкодозированный комбинированный оральный контрацептив — этинилэстрадиол в сочетании с дезогестрелом. На фоне лечения через 1 месяц приема комбинированных оральных контрацептивов нарушения менструального цикла сохранялись всего у 42 больных (41,58 % ± 0,05), через 3 месяца у всех больных, принимающих препарат, менструации носили регулярный характер. Не наблюдалось олигоменорея и аменорея. В группе сравнения через 1 месяц после операции положительный результат в плане восстановления менструальной функции отметила только 1 пациентки (1,96 % ± 0,02), что было достоверно меньше (р = 0,000), чем у больных, получающих комбинированные оральные контрацептивы.
До начала использования комбинированных оральных контрацептивов у 8 (7,92 % ± 0,03) больных из 101 отмечалась альгоменорея, через 3 месяца приема альгоменорею отмечали всего лишь 2 (1,98 % ± 0,01) больные. У 2 больных (1,98 % ± 0,01) на 3-м месяце приема все же сохранялась полименорея. К 6-му месяцу данных клинических симптомов не отмечалось. В группе сравнения положительной тенденции в плане лечения альгоменореи не было.
Последующее (спустя 1 год после операции) возобновление у 9 больных (8,91 % ± 0,03) нарушений менструальной функции совпало с прекращением гормональной терапии.
Восстановление детородной функции было проведено 62 пациенткам с бесплодием. В зависимости от результатов гистологического исследования и изменений гормонального статуса каждой пациентке была разработана индивидуальная программа лечения. 85,29 % ± 0,06 больных с оперированными фолликулярными кистами и 92,86 % ± 0,05 с оперированными кистами желтого тела получили эстрогены в сочетании с гестагенами или комбинированные эстроген-гестагенные препараты. Чистые гестагены были рекомендованы больным с выраженной недостаточностью лютеиновой фазы — 8,94 % ± 0,05 с оперированными фолликулярными кистами яичников и 7,14 % ± 0,05 с оперированными кистами желтого тела. Агонисты были назначены 6,04 % ± 0,04 больным с оперированными фолликулярными кистами яичников в сочетании с наружным генитальными эндометриозом.
В результате проведенной комплексной терапии беременность наступила у 40 из 62 пролеченных больных с бесплодием, что составило 64,52 % ± 0,06. Самопроизвольными родами закончились 50,0 % ± 0,08 беременностей, операцией кесарево сечение 25,0 % ± 0,07, самопроизвольным выкидышем — 7,5 % ± 0,04, продолжают вынашивать беременность 7 больных (17,5 % ± 0,06). В группе сравнения беременность наступила у 6 больных, это составило 11,76 % ± 0,04, что было достоверно ниже, чем в группе больных, получавших специальную терапию (р = 0,02).
В результате комплексной патогенетической терапии, проведенной после оперативного вмешательства, менструальная функция нормализовалась в 58,42 % ± 0,05 через 1 месяц и в 100,0 % через 3 месяца после операции. Восстановление фертильности получено в 24,54 % ± 0,03 наблюдений (рис. 2).

Рис. 2
Таким образом, предложенная тактика обследования и лечения больных с ретенционными образованиями яичников заключается в раннем выявлении причины и последовательном проведении лечебных этапов, конечная цель которой — восстановление репродуктивного здоровья и максимально быстрая реализация детородной функции женщины.
Список литературы
- Гаспаров А.С. и др. Апоплексии яичника и разрывы кист яичника. — М.: Медицинское информационное агентство, 2009. — 176 с.
- Кузнецова Е.П. и др. Клинико-эпидемиологическая характеристика больных с опухолевидными образованиями и доброкачественными опухолями яичников // Вестник национального медико-хирургического центра им. Н.И. Пирогова. — 2008. — Т.3, №1. — С. 51‒57.
- Кулаков В.И. Репродуктивное здоровье населения России // Consilium Medicum, 2007. URL: https://www.consilium-medicum.com/magazines/cm/medicum (дата обращения: 03.09.09).
- Кулаков В.И., Гатаулина Р.Г. Сухих Г.Т. Изменения репродуктивной системы и их коррекция у женщин с доброкачественными опухолями и опухолевидными образованиями яичников. ‒ М.: Триада-Х, 2005. — 256 с.
- Серебренникова К.Г. и др. Доброкачественные опухоли яичников в практике семейного врача: учебное пособие.- М., 2008. — 90 с.
- Серебренникова К.Г., Кузнецова Е.П. Комплексная терапия и реабилитация у женщин с фолликулярными кистами яичников после эндоскопических операций в амбулаторных условиях // Гинекология. — 2002. — Т. 4. — С. 174‒176.
- Союнов Б.М., Союнов М.А., Каранашева А.Х. Восстановление репродуктивного здоровья женщин после операций по поводу доброкачественных опухолей и кист яичников // Вестник РУДН, 2005. URL: https://www.rdn.ru/index.php (дата обращения: 26.11.09).
- Стародубов В., Цыбульская И., Суханова Л. Охрана здоровья матери и ребенка как приоритетная проблема современной России // Современные медицинские технологии. — 2009. — №2. — С. 11‒16.
- Флетчер Р., Флетчер С., Вагнер Э. Клиническая эпидемиология. Основы доказательной медицины. — М.: Медиа Сфера, 2004. — С. 98‒120.
- Baerwald A., Olatunbosun O., Pierson R. Ovarian follicular development is initiated during the hormone-free interval of oral contraceptive use // Contraception. — 2004. — №70. — Р. 371‒377.
- Nowak M., Szpakowski M., Malinowski A., Maciolek-Blewniewska G.,; Wilczynski J.R., Wladzinski J.,; Kaminski T., Raczkowska Z. Leczenie operacyjne lagodnych guzow jajnika: laparotomia i laparoskopia. [Laparoscopy and laparotomy in the operative treatment of ovarian cysts]. — Ginekol-Pol. 2000, Sep; 71(9): 1173-8.
- Postoperative administration of monophasic combined oral contraceptives after laparoscopic treatment of ovarian endometriomas: a prospective, randomized trial / Muzii L. et al. // Am. J Obstet Gynecol. — 2000. — V. 183. ‒ P. 588‒592.
Библиографическая ссылка
Серебренникова К.Г., Кузнецова Е.П. СОВРЕМЕННАЯ ТАКТИКА ВЕДЕНИЯ БОЛЬНЫХ С РЕТЕНЦИОННЫМИ КИСТАМИ ЯИЧНИКОВ // Фундаментальные исследования. – 2010. – № 11. – С. 115-120;
URL: https://fundamental-research.ru/ru/article/view?id=14031 (дата обращения: 27.01.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник


