Двурогая матка миома матки
Что именно представляет собой матка?
Матка относится к мышечным органам. Располагается она в области малого таза. В небеременном состоянии (в норме) имеет размер спичечного коробка. Матка – полый орган, состоящий из 3 основных слоёв:
- периметрий (наружный) – покрывает тело органа, граничит с брюшиной и мочевым пузырём;
- миометрий (мышечный) – является срединным слоем. Служит для растяжения и сокращения размеров органа, участвует в родовой деятельности при сокращениях матки (схватках);
- эндометрий (внутренний) – нарастает заново каждый менструальный цикл. Служит местом прикрепления эмбриона, играет огромную роль в развитии малыша. Если беременность не наступает, отмирает от матки и выходит наружу с примесью крови (месячные).
Во время особого периода в жизни женщины – беременности, матка способна растягиваться во много-много раз. Этот орган единственный в организме обладает такой эластичностью. Согласитесь, сложно представить мягки спичечный коробок, в который можно было бы засунь новорождённого ребёнка. А если это двойня, или тройня?
За последнее время число многоплодных беременностей резко увеличилось. Это можно связать с тем, что многие пары в 21 веке стали прибегать к помощи современных репродуктивных технологий, например, экстракорпоральному оплодотворению (ЭКО). Сейчас рождение тройни уже не нонсенс. Многоплодие встречалось и раньше. Достаточное количество случаев, описанных в мировой медицине, свидетельствуют о рождение сразу четырёх, пяти, шести и, даже семи живых здоровых близнецов. Единственный в мире факт рождения одновременно восьми жизнеспособных малышей зарегистрирован в США в 2009 году. Американка Нади Сулейман в результате ЭКО воспроизвела на свет одновременно 6 мальчиков и 2 девочек. Но абсолютный мировой рекорд, занесённый в книгу Гиннесса, поставила жительница Индии. Она родила 11 живых детей. Её матка во время беременности достигла нереально больших размеров.
Виды двурогой матки
Матка, как и все другие органы организма, может иметь аномалии своего развития, строения и расположения. В норме этот орган состоит из шейки, которая граничит с влагалищем, самого тела матки и её дна (на самом деле – это самый верхний её полюс). Правильно сформированный мышечный орган имеет ровное дно. Но при такой патологии, как двурогая матка, дно делится на две части. Если смотреть на неё в анфас (прямо), будет создаваться впечатление, что у матки есть рога.
Эта патология имеет несколько форм.
- Один из рогов может быть недоразвитым, маленьким. В данном случае беременность может протекать по-разному. При имплантации эмбриона в большой рог, развитие малыша может быть абсолютно нормальным и ничем не отличаться от роста ребёнка в обычной матке. Но, если будущий плод прикрепляется в недоразвитый рог, наступает патология по типу внематочной беременности. Эмбриону не хватает в нём места для полноценного роста. При таком раскладе существует угроза для жизни женщины (разрыв органа, обильное внутренне кровотечение, болевой шок). Плод в 100% случаев погибает на ранних сроках.
- Два равномерно развитых больших рога. В этом случае двурогой матке иногда сопутствует другая патология – перегородка в матке. Но, если такого не происходит, у женщины вполне возможно наступление самостоятельной беременности, успешное вынашивание здорового плода и физиологическое родоразрешение. Но и при данном виде нарушения анатомии случаются трудности, касающиеся зачатия и деторождения.
- Седловидная матка. При этой патологии дно матки тоже неровное, но амплитуда (высота) рогов не так ярко выражена. Если посмотреть на орган спереди, он будет напоминать седло. Дно от правого до левого полюса идёт будто бы волной книзу. При таком нарушении зачастую плод принимает неправильное положение – поперечное или косое, что привозит к затруднительным родам. В современном мире такую беременность родоразрешают путём кесарева сечения.
Причины образования двурогой матки
Эта анатомическая патология встречается довольно редко (примерно у 5 женщин из 1000). Причина нарушения строения органа кроется в неправильном его формировании на этапе эмбриогенеза (когда женщина ещё формировалась в утробе своей матери). Матка у не рождённых девочек начинает формироваться примерно с 11 по 14 неделю беременности. До этого её зачаток представляет собой как раз двурогое образование. Но, при правильном росте органа, дно будущей матки начинает сглаживаться и в итоге принимает нормальную форму. Иногда этого не происходит. Почему? Всему виной внешние факторы:
- вредные привычки у будущей матери (алкоголь, табакокурение, наркомания);
- приём лекарственных препаратов на данном сроке беременности, которые пагубно влияют на плод;
- инфекционные заболевания (краснуха, грипп, сифилис, токсоплазмоз);
- радиация;
- отравление химикатами;
- недостаток витаминов (особенно фолиевой кислоты);
- стрессы;
- вредные условия труда.
Все эти негативные воздействия очень пагубно влияют на развитие плода.
Всем женщинам, особенно тем, кто планирует или уже ожидает малыша, стоит помнить о том, что беременность делится на 3 промежутка (триместра). Первый из них самый важный (с 1 по 13 недели). Именно в это время происходит закладка всех органов и тканей вашего будущего ребёнка. Затем они лишь растут и становятся жизнеспособными. Если в первую треть беременности возникнут нарушения при развитии важных структуру, далее их будет просто невозможно исправить. Органы так и продолжат расти с патологиями. И не факт, что после того они смогут нормально выполнять предназначенные им функции.
Признаки двурогой матки
Женщины, страдающие данной патологией, зачастую не знают, что у них необычная форма органа. Иногда это выявляется только в момент планирования беременности или уже при её наступлении.
Но, иногда, обладательниц двурогой матки всё же мучают неприятные симптомы. Самые распространённые из них:
- альгодисменорея (болезненные менструации) – из-за неправильного роста эндометриоидной ткани и неравномерного её отслаивания от репродуктивного органа;
- опсоменорея (скудные кратковременные месячные), происходят по причине нарушения кровоснабжения матки, кислородного голодания органа;
- гиперполименорея (обильные длительные менструации), образуются в следствие расширения кровеносных сосудов вблизи нарушенного органа;
- дисфункциональные маточные кровотечения (кровянистые выделения в промежутке между месячными);
- невынашивание беременности (частые самопроизвольные аборты – выкидыши);
- преждевременные роды;
- первичное бесплодие – патология, при которой в гинекологическом анамнезе женщины никогда не наступала беременность, не смотря на активное планирование.
Все выше описанные симптомы должны насторожить женщину или маму молодой девушки. К ним нужно отнестись с особой внимательностью и обратиться за консультацией к врачу акушеру-гинекологу.
Диагностика двурогой матки
Для постановки диагноза одних жалоб пациентки врачу-гинекологу будет недостаточно. В данном случае требуются специальные методы исследования. Лабораторные анализы также ничего не покажут.
Единственный способ заподозрить аномалию развития матки на приёме у доктора – это зондирование органа и измерение его размеров и углов.
Проводится процедура следующим образом: на гинекологическом кресле во влагалище женщины вводится специальный инструмент, расширяющий стенки органа. Далее шейку матки постепенно раздвигают. После этого через шейку в полость органа вводится зонд (тонкая палочка), который измеряет расстояние от входа в матку до её дна. Существуют определённые нормы. Если дистанция снижена, стоит задуматься о патологии. Данная диагностическая процедура абсолютно безболезненна и проводится в амбулаторных условиях.
Для девушек, не живущих половой жизнью, данный метод диагностики исключён, так как он проводится через влагалище и шейку матки. Девственная плева будет препятствием для инструментов. Соблюдая закон о моральных ценностях, ни один врач-гинеколог не станет проводить подобную диагностику в этом случае (за редким исключением экстренного состояния девушки и при полном отсутствии других способов обследования).
Достоверные методы диагностики
К наиболее информативным методам исследования относят:
- УЗИ органов малого таза – на нём достаточно хорошо можно разглядеть анатомическую патологию строения матки. Врач использует трансабдоминальный (через брюшную стенку) и трансвагинальный (через влагалище) датчики;
- гистероскопию (суть данного метода заключается в обследовании матки изнутри при помощи специального аппарата – гистероскопа);
- гистеросальпингографии (ГСГ) – после введения контрастного вещества через шейку матки, жидкость заполняет маточную полость и придатки органа. В ходе этого делают рентгенографический снимок, на котором отчётливо видны контуры детородных органов;
- магнитно-резонансную томографию (МРТ) – на снимках будет заметно, как дно матки неравномерно (волнообразно) выступает над плоскость других органов;
- лапароскопию – самый достоверный, но уже хирургический способ исследования патологии. Не смотря на все его плюсы и малоинвазивное оперативное вмешательство, женщине нужно будет лечь в гинекологический стационар для его использования.
Окончательный диагноз «двурогая матка» и его подвид ставятся только на основании современных методов диагностического исследования.
Лечение двурогой матки
На консервативную терапию (использование лекарственных препаратов) при данной патологии, вне зависимости от типа, рассчитывать не стоит. Нарушение анатомии лечится только хирургическим методом. Но, достаточно часто случается так, что этого не требуется. Основным показателем для того, чтобы не прибегать к оперативному вмешательству, является успешное наступление беременности и нормальное вынашивание плода.
Если женщина на протяжении нескольких лет страдает бесплодием, виной которому двурогая матка, нужно изменить её структуру. Операция при этой патологии несложная, бояться не стоит. Гинеколог-хирург исправит дно матки, удалит (при наличии) перегородку и главный женский орган сможет полностью выполнять свои функции. После операции женщине следует предохраняться от возможной беременности от 6 месяцев до 1 года.
Может ли операция не помочь?
Очень редко случается так, что операция не приносит должного результата, и беременность всё равно не наступает. В таком случае женщинам не стоит окончательно отчаиваться стать счастливой мамой. В наше время есть прекрасные возможности родить генетически своего здорового малыша. Для этого стоит прибегнуть к суррогатному материнству. Суть его заключается в том, что у вас возьмут яйцеклетку, у мужа сперматозоид. В условиях современной лаборатории произойдёт оплодотворение. Получившегося будущего малыша (пока ещё эмбриона) подсадят на время развития в матку другой женщины.
Двурогая матка и беременность
Если женщине удалось забеременеть при данной патологии, ей необходимо как можно внимательней относиться к своему здоровью. Самое главное – вовремя встать на учёт в женскую консультацию и находиться под тщательным наблюдением врачей-гинекологов. Нередко, по причине безалаберности будущей матери, происходят выкидыши и преждевременные роды. Но, если доктора будут курировать женщину на протяжении всех 9 месяцев, успешный исход – рождение здорового доношенного малыша, практически гарантирован. Также важно с акушером выбрать оптимальный способ родоразрешения. Не нужно тянуть до самих родов. И маме, и малышу будет комфортнее и безопаснее, если всё пройдёт планово.
Осложнения при двурогой матке
Основные осложнения бывают во время беременности и её планировании. К ним относятся:
- бесплодие;
- неправильное положение плода;
- риск развития фетоплацентарной недостаточности;
- предлежание (полное и неполное) плаценты;
- преждевременная отслойка плаценты;
- истмико-цервикальная недостаточность;
- длительный безводный период в родах;
- слабость родовой деятельности;
- кровотечения на ранних сроках беременности;
- осложнённый родовой процесс (врастание последа);
- патологии послеродового периода.
Женщинам с данной патологией развития матки часто делают операцию кесарева сечения. После данного вида хирургического вмешательства категорически запрещено планирование следующей беременности в течение ближайших 3 лет. Надёжный метод контрацепции вам подскажет гинеколог. Зачастую двурогая матка совпадает с наличием другой патологии репродуктивных органов – узким тазом. Это приводит к тому, что женщине остаётся единственный способ для успешного родоразрешения – кесарево сечение.
Заключение
Двурогая матка – это врождённый порок развития, который не всегда является тяжёлой патологией для уровня жизни женщины. Самое главное – вовремя диагностировать нарушение и, либо вылечить его, либо оставить как есть, если оно не приносит страданий.
Дорогие девочки, девушки, женщины! Берегите своё здоровье, не пренебрегайте профилактическими осмотрами у гинеколога! Любую болезнь гораздо проще победить в зачатке, чем потом годами воевать с коварным заболеванием.
Гинеколог-эндокринолог (репродуктолог), детский гинеколог, психология бесплодного брака.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
Заболевания матки включают, в том числе, ее аномалии и миому. Эти заболевания принадлежат к доброкачественным изменениям. Верхняя часть влагалища, шейка матки, матка и маточные (фаллопиевы трубы) образуются путем слияния парамезонефральных (мюллеровых) протоков.
- Аномалии матки
- Миома матки
- Клиническая манифестация миомы
Аномалии матки
Патогенез. Анатомические аномалии матки (мюллеровы аномалии) возникают во время органогенеза, обычно вследствие неполного слияния мюллеровых протоков, неполного развития одного или обеих протоков или дегенерации мюллеровых протоков (мюллерова агенезия). Такие мюллеровы аномалии очень варьируют по форме и тяжести от простой перегородки или двурогой матки до полной дупликации матки, шейки и влагалища. Наиболее частой аномалией является матка с перегородкой вследствие неполного слияния парамезонефральных протоков. Многочисленные аномалии матки нередко ассоциируются с аномалиями мочевых путей и паховыми грыжами.
Эпидемиология. Анатомические аномалии матки очень редки и наблюдаются в 0,02% женщин. Некоторое увеличение частоты аномалий матки может быть связано с возможным влиянием диэтилстилбэстрола (ДЭС) в период с 1940 по 1971 годы.
Клиническая манифестация
Анамнез. Некоторые аномалии матки могут быть бессимптомными и вообще недиагностированными, тогда как другие могут проявляться с началом менструаций (менархе) или при обследовании по поводу бесплодия. Симптомы, ассоциированные с аномалиями матки, включают аменорею, дисменорея, диспареунию, циклическую тазовую боль и бесплодие.
Матка с перегородкой состоит преимущественно из коллагеновых волокон и не имеет адекватного кровоснабжения для поддержания плацентации и прогрессирования беременности. Итак, около 25% женщин с наличием перегородки в матке страдают от привычного невынашивания беременности в I триместре.
Двурогая матка сопровождается тяжелыми нарушениями, чем матка с перегородкой. Осложнения, возникающие при двурогой матке, больше связаны с маленьким размером рогов матки, чем с недостаточным кровоснабжением. Поэтому двурогая матка чаще сопровождается привычным выкидышем во II триместре беременности, преждевременными родами, аномалиями положения и предлежанием плода.
Диагностика аномалий развития матки проводится с учетом клинических данных, а также результатов:
- ультрасонографии,
- компьютерной и магнитно-резонансной томографии,
- соногистерографии,
- гистеросальпингографии,
- гистероскопии,
- лапароскопии.
Лечение. Во многих случаях аномалии матки не требуют лечения, но при возникновении патологических симптомов или нарушении репродуктивной функции план корректирующих мероприятий должен быть определен. Маточная перегородка может быть удалена при оперативной гистероскопии. Содействие поддержке беременности в случае двурогой матки также может быть достигнуто хирургическим путем. При циклическом тазовом боли, обусловленной функционирующим рудиментарным рогом матки, не сообщается с полостью матки, он подлежит хирургическому (лапароскопическом) удалению.
Миома матки
Миома матки (лейомиома, фиброма, фибромиома) — доброкачественная опухоль, возникающая вследствие локальной пролиферации гладких мышечных клеток матки. Миома часто возникает у женщин репродуктивного возраста и регрессирует после менопаузы. Эта доброкачественная опухоль является наиболее частым показанием к хирургическим операциям у женщин во многих странах мира.
Около 1/3 всех гистеректомий выполняется по поводу миомы матки. Но во многих случаях миома матки не вызывает симптомов и не требует лечения. Потребность в лечении при миоме матки возникает в тех случаях, когда ее локализация и / или размеры приводят к возникновению маточных кровотечений, тазовой боли, симптомов сжатия смежных органов (частое непроизвольное мочеиспускание, запоры) или бесплодия.
Патогенез. Этиологический фактор миомы матки не определен, но известно, что каждая миома матки является моноклональной, т.е. развивается из одной мышечной клетки. Предложены теории развития миомы матки из гладкомышечной клетки миометрия; из гладкомышечных клеток маточных артерий; путем метапластической трансформации соединительнотканных клеток или персистирующих эмбриональных остатков.
Последними исследованиями выявлено небольшое количество генов, мутации которых наблюдают в клетках миомы, но не в нормальном миометрии. Миома матки является гормонально чувствительной и увеличивается при эстрогенном воздействии (при беременности, при применении экзогенных эстрогенов). После менопаузы миома почти всегда прекращает расти и атрофируется вследствие эндогенного дефицита эстрогенов.
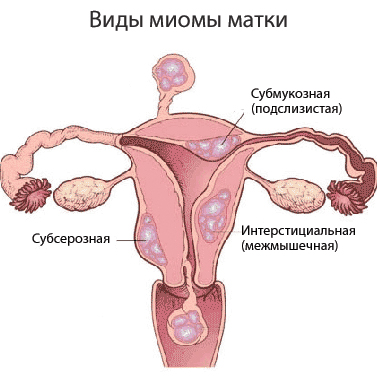
Миома матки классифицируется в зависимости от локализации по отношению к стенке матки таким образом:
- субмукозная (подслизистая);
- интрамуральная (в мышечной стенке матки, межмышечная);
- субсерозная (под серозной оболочкой матки).
Наиболее часто встречается интрамуральная миома матки. Подслизистая и субсерозная миомы могут образовывать ножку. Миомы на ножке могут становиться паразитическими миомами при присоединении к тазовым органам или сальнику и образовании с ними общего кровоснабжения.
Миома матки имеет псевдокапсулу, которая состоит из сжатых гладкомышечных клеток и лимфатических сосудов. При росте миомы может наблюдаться нарушение ее кровоснабжения, инфаркт и некроз, что вызывает болевой синдром. Дегенеративные изменения миомы также включают гиалинизацию, кистозную дегенерацию, красную (геморрагическую) кальцификацию и саркоматоз. В течение беременности рост миом в 10% случаев может приводить к развитию инфарктов и геморрагической (красной) дегенерации.
Малигнизирующий потенциал миомы матки окончательно не определен. Полагают, что малигнизующая трансформация миомы матки может иметь место в 1: 1000 случаев. Но эти случаи могут представлять собой развитие саркомы, а не малигнизации существующей миомы.
Эпидемиология. До 40-летнего возраста миома матки развивается у 20-40% женщин. Частота варьирует в зависимости от расовых и географических особенностей, увеличиваясь у представителей негроидной расы.
Факторы риска миомы матки включают пременопаузальный возраст, ожирение, негроидную расу (риск миомы в 3-5 раз выше). Частота миомы матки является большей у некурящих женщин.
Клиническая манифестация
Анамнез. У большинства женщин (50-65%) миома матки имеет бессимптомное течение. В случае симптомной миомы матки наиболее частой жалобой больных является аномальные маточные кровотечения. Маточные кровотечения чаще развиваются при росте субмукозных миом в полость матки, но могут провоцироваться также сосуществующих гиперплазией эндометрия, аденомиозом и даже раком эндометрия.
Кровотечения обычно возникают во время менструаций, которые становятся более интенсивными и продолжительными (меноррагия). Длительная значительная кровопотеря, вызванная миомой матки, может приводить к развитию железодефицитной анемии, общей слабости и головокружения.
Может быть несколько причин дисфункциональных маточных кровотечений при миоме матки:
- увеличение площади поверхности эндометрия;
- появление язв эндометрия в области миомы;
- сопутствующая гиперплазия эндометрия у соединения миомы и нормального эндометрия;
- недостаточная контрактильная способность стенки миометрия для закрытия спиральных артерий течение менструации вследствие его дисторсии миомой;
- аномальная микроваскуляризация со стазом и изменения венозного дренажа.
Тазовая боль не является частым симптомом при миоме матки, если не развивается нарушение кровоснабжения миомы. Такое осложнение чаще имеет место в случае субсерозной миомы на ножке. Кроме того, пациентки с миомой матки могут жаловаться на вторичную дисменорею (болезненные менструации), особенно в сочетании с меноррагией или менометрорагией (маточными кровотечениями, возникающими с частыми нерегулярными интервалами).
Симптомы сжатия смежных органов, ощущение давления, наполненности или тяжести в тазу зависят от количества, локализации и размеров миом. При локализации миомы недалеко от мочевого пузыря или прямой кишки пациентки могут жаловаться на частое мочеиспускание и даже задержку мочи, запоры.
Миома матки также ассоциируется с ростом частоты бесплодия, хотя отвечает за это осложнения лишь в 2-10% случаев. Миомы матки могут смещать цервикальный канал, маточные трубы или полость матки, уменьшает возможность оплодотворения и имплантации зародыша и в ряде случаев способствует невольным выкидышам. Но большинство женщин с миомой матки сохраняют способность к оплодотворению.
В связи с тем, что миомы матки сохраняют потенциал увеличения в течение беременности, они могут быть причиной ЗВУР плода, нарушений положения и предлежания плода, преждевременных родов и аномалий родовой деятельности. Они могут блокировать продвижение предлежащей части плода, что вызывает необходимость выполнения кесарева сечения.
Объективное обследование. В зависимости от размера и локализации, миома матки может быть доступна пальпации при бимануальном гинекологическом исследовании или при пальпации живота. При бимануальном исследовании обычно обнаруживают безболезненную неравномерно увеличенную бугристую или узловатую матку твердой или мясистой консистенции.
Диагностика. Дифференциальный диагноз миомы матки зависит от клинических симптомов. При бессимптомных миомах диагноз часто определяют случайно при рутинном гинекологическом или патогистологическом исследовании.
Ультрасонография органов малого таза является наиболее применяемым и высокоинформативным методом диагностики миомы матки. При ультразвуковом исследовании миомы матки имеют вид гипоэхогенных округлых образований среди нормальной ткани миометрия. Для уточнения локализации миом (что важно для выбора метода их лечения) используют дополнительные методы обследования: магнитно-резонансную томографию, контрастную ультрасонографию с введением в полость матки стерильного изотонического раствора хлорида натрия (гидросонография или соногистерография) и гистероскопию.
Лечение. Большинство случаев бессимптомной миомы матки не требует лечения, методом выбора является наблюдение за больным и ростом миоматозных узлов каждые 6 мес. Но диагноз миомы матки должен быть подтвержден путем исключения возможности других опасных состояний.
В случае тяжелого болевого синдрома, бесплодия, присоединение симптомов обструкции мочевых путей или рост миомы в постменопаузе больные с миомой матки подлежат лечению. Выбор метода лечения зависит от возраста, наличия беременности, репродуктивных намерений, размера и локализации миом.
Целью медикаментозного лечения миомы матки является уменьшение влияния циркулирующих эстрогенов. С этой целью используют медроксипрогестерон (депопровера); даназол; агонисты гонадотропин-рилизинг-гормона (золадекс, декапептил, госерелин, нафарелин, люпрон) в течение 3-6 мес. К сожалению, прекращение лечения приводит к восстановлению роста миомы. Для женщин пременопаузального возраста это лечение является временной мерой, пока не произойдет уменьшение влияния эндогенных эстрогенов.
Эмболизация маточной артерии (ЭМА) является альтернативой хирургическому лечению миомы матки. Популярность ЕМА увеличивается в течение последних лет. Это малоинвазивная процедура, которая заключается в катетеризации бедренной артерии под рентгеноскопическим контролем и введении через нее синтетических эмболов в маточную артерию.
Целью этой процедуры является уменьшение кровоснабжения миомы матки, вызывает дегенерацию и некроз миоматозных узлов. В связи с неспецифичностью такого лечения, кровоток матки и / или яичников также может уменьшаться. Итак, ЕМА не должна применяться у женщин готовы сохранения репродуктивной функции и будущей беременности.
Показания к хирургическому лечению миомы матки включают аномальные маточные кровотечения, анемизацию больных, тазовую боль, большие размеры опухоли, симптоматическое сжатие смежных органов, быстрый рост миомы и бесплодие.
Показания к хирургическому лечению миомы матки
- Аномальные (дисфункциональные) маточные кровотечения, которые вызывают анемию
- Сильный тазовая боль или вторичная дисменорея
- Размер матки > 12 нед беременности
- Частое мочеиспускание или задержка мочи, запоры
- Рост миомы в постменопаузе
- Бесплодие
- Быстрый рост опухоли
Миомэктомия (консервативная миомэктомия) — органосохраняющая операция, заключающаяся в хирургической резекции одной или нескольких миом со стенки матки. Миомэктомию обычно выполняют больным с симптомными миомами, готовым сохранить свой репродуктивный потенциал. Миомэктомия может быть выполнена гистероскопическим, лапароскопическим, вагинальным или лапаротомным доступом, в зависимости от клинической ситуации.
Недостатком миомэктомии есть возможность рецидивного роста миомы матки в 50% случаев, а также возможность образования послеоперационного спаечного процесса, что в дальнейшем приводит к развитию болевого синдрома и бесплодия.
Гистерэктомия является дефинитивным (окончательным) лечением миомы матки. Вагинальная или лапароскопическая гистерэктомия более целесообразной при небольших размерах матки, отсутствии значительного спаечного процесса. Абдоминальная гистерэктомия избирается при больших многочисленных миомах, что затрудняет их удаление вагинальным путем. Симультанная овариоектомия является показанной у женщин в возрасте> 45 лет в связи с нарушением кровоснабжения яичников в случае удаления матки. Хирургическое лечение не выполняют во время беременности.
Мониторинг больных. Если пациенткам с миомой матки не выполняется гистерэктомия, они подлежат тщательному наблюдению, включающему оценку размеров матки и локализации опухолей, обязательную оценку состояния придатков матки. Быстрый рост размеров миомы матки в постменопаузе может быть признаком развития лейомиосаркомы и требует срочного дополнительного обследования. Применение постменопаузальных эстрогенов и пременопаузальных низкодозированных оральных контрацептивов не увеличивают риск для пациенток.
Источник


