Фото дермоидной кисты яичника на узи фото
Большинство кист в яичниках доброкачественные. При семейных формах рака яичников или молочной железы риск злокачественной патологии повышается. Внематочную беременность, гидросальпинкс, тубоовариальный абсцесс можно ошибочно расценить как кисту яичника.
Если доминантный фолликул или желтое тело не регрессируют вовремя, образуется функциональная киста. Формальным признаком перехода фолликула в кисту служит размер более 30 мм. Такие кисты реагируют на циклические гормональные изменения и во время месячных самоликвидируются. При гормональной дисфункции киста может сохраняться несколько циклов.
Нажимайте на картинку, чтобы увеличить.
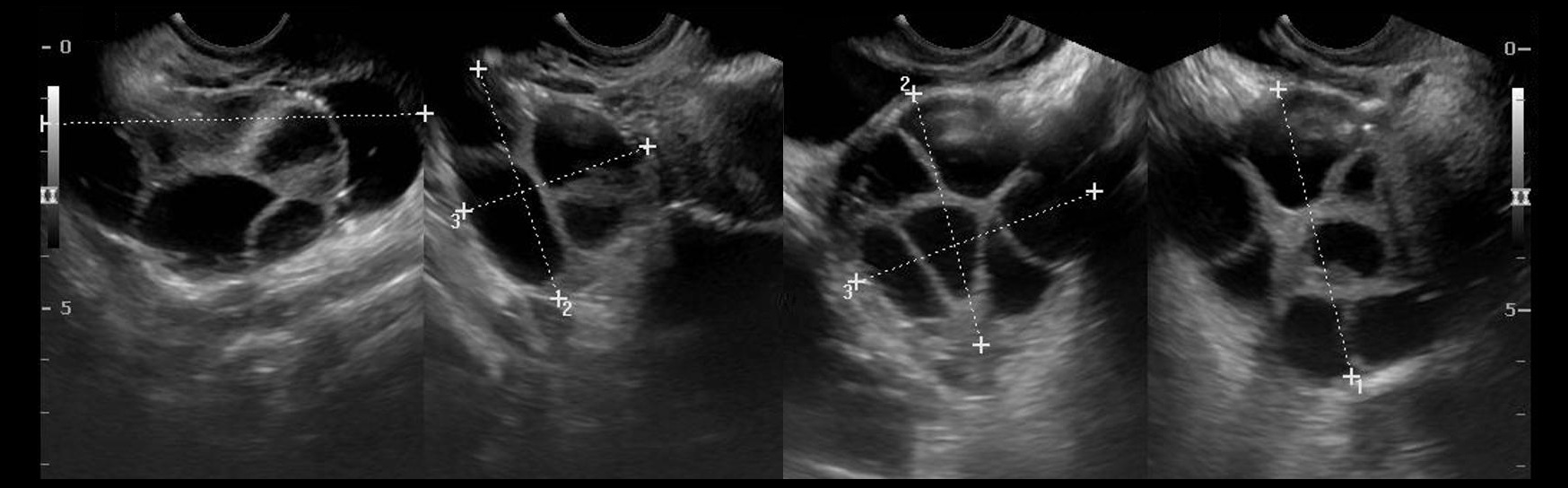
Рисунок. На УЗИ простые кисты яичника (1, 2, 3): анэхогенное образование с тонкими, гладкими стенками, без внутренних включений, акустическое усиление позади, размер более 30 мм.
Фолликулярная киста яичника на УЗИ
Фолликулярная киста возникает при ановуляторном цикле. Фиброзная капсула кисты состоит из текаткани фолликула, активный гранулезный эпителиий внутри вырабатывает фолликулярную жидкость. В длительно существующих кистах гранулезная выстилка атрофируется, тогда стенка состоит только из соединительной ткани — ретенционная киста без эпителиальной выстилки. Такая киста не изменяется под действием гормонов и не способна самоликвидироваться.
На УЗИ фолликулярные кисты чаще однокамерные, округлые или овальные, контур четкий и ровный, стенка очень тонкая (1-2 мм), содержимое анэхогенное, акустическое усиление позади; размер не более 10 см; по периферии можно увидеть нормальную ткань яичника.
Что делать с простыми кистами яичников
- Простые кисты до 3 см в репродуктивном возрасте являются нормой → не требуют наблюдения;
- Простые кисты до 7 см у молодых женщин → УЗИ-контроль после месячных;
- Простые кисты до 7 см в постменопаузе почти наверняка доброкачественные → УЗИ-наблюдение;
- Простые кисты более 7 см трудно полностью оценить с помощью УЗИ → рекомендуют МРТ.
Рисунок. Пациентка с жалобами на тянущие боли внизу живота. На УЗИ справа и слева от матки бессосудистое анэхогенное, тонкостенное образование с акустическим усилением позади, размер ≈30 мм; по периферии серповидной формы нормальная ткань яичника. Заключение: Фолликулярная киста в обоих яичниках. Через 6 недель кисты самоликвидировались.
Киста жёлтого тела на УЗИ
Киста желтого тела отличается от нормального желтого тела большим размером — до 4-5 см в диаметре. В стенке кисты желтого тела текалютеиновые и лютеиновые клетки. Лютеиновые клетки проходят все стадии развития желтого тела — пролиферация, васкуляризация, расцвет и обратное развитие. Таким образом, киста желтого тела является функционирующим кистозным желтым телом.
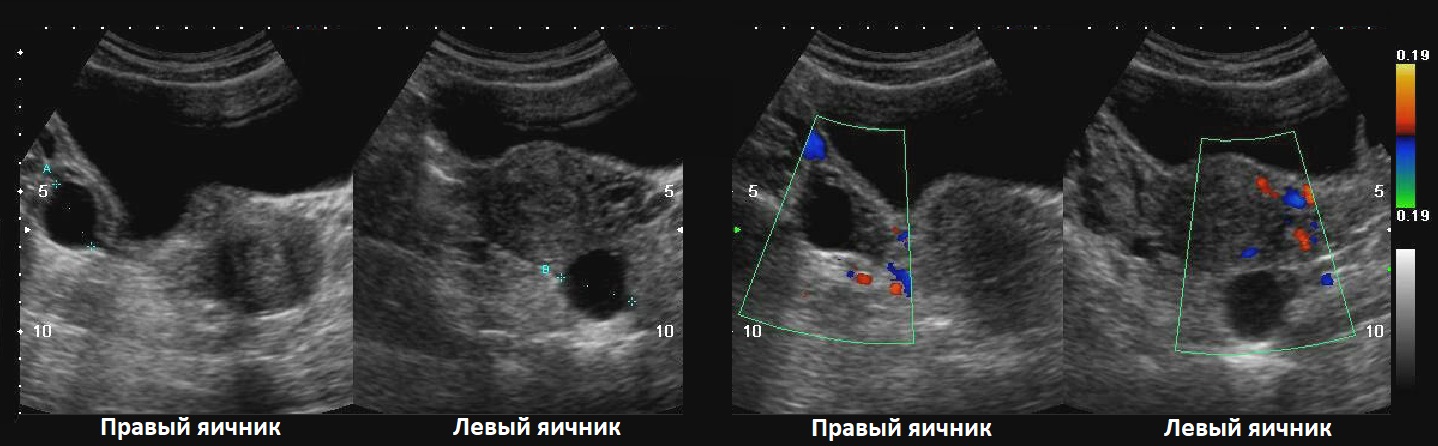
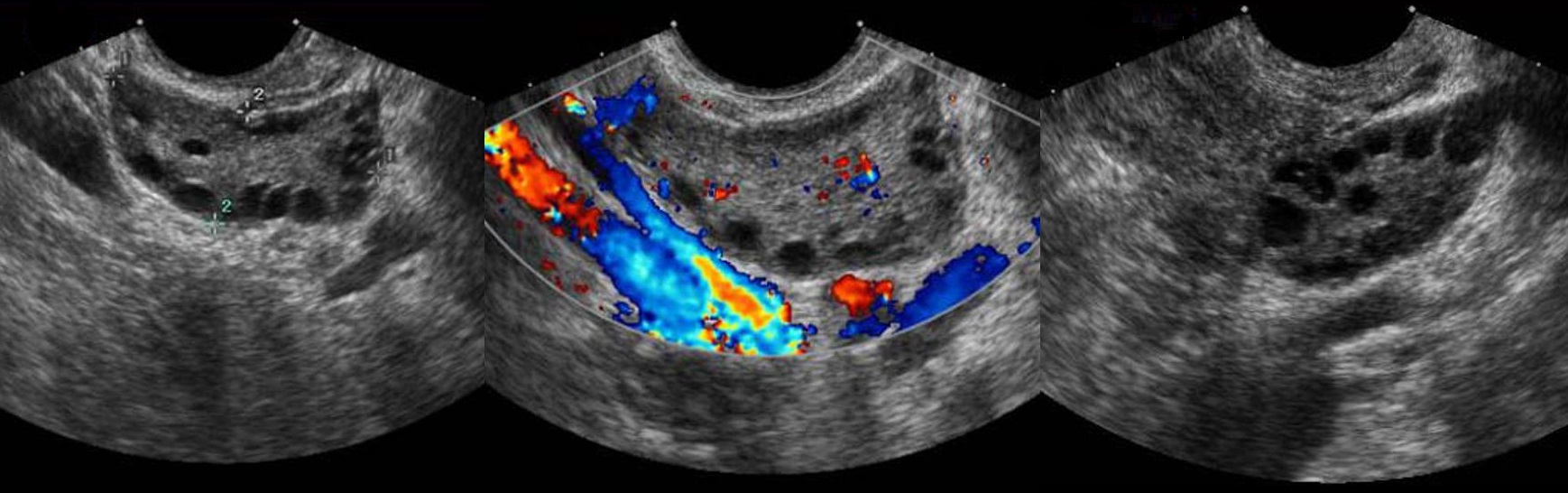
Рисунок. На УЗИ киста желтого тела имеет характерные признаки — толстая стенка и «огненное кольцо» при ЦДК (1, 2). Обратите внимание, на УЗИ киста желтого тела (2) и внематочная беременность (3) похожи.
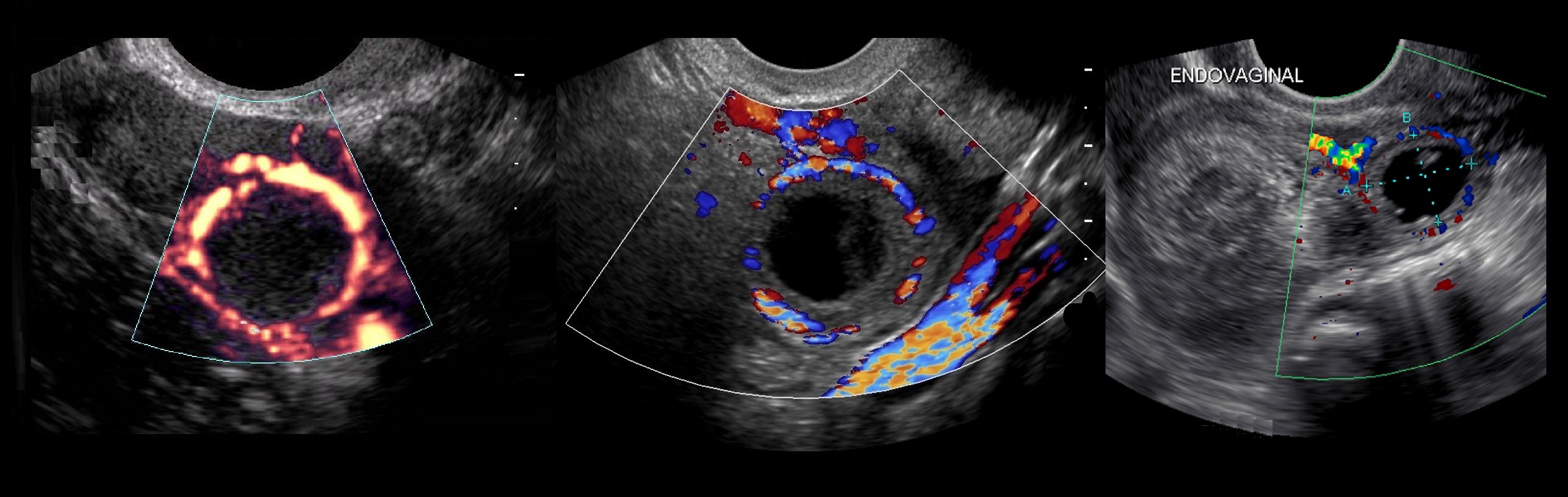
Рисунок. На УЗИ в матке плодное яйцо (1). В левом яичнике анэхогенное образование округлой формы, с толстой стенкой (2). В правом яичнике анэхогенное, тонкостенное образование, овальной формы, размер ≈30 мм (3). Заключение: Беременность. Киста желтого тела в левом яичнике. Фолликулярная киста в правом яичнике.
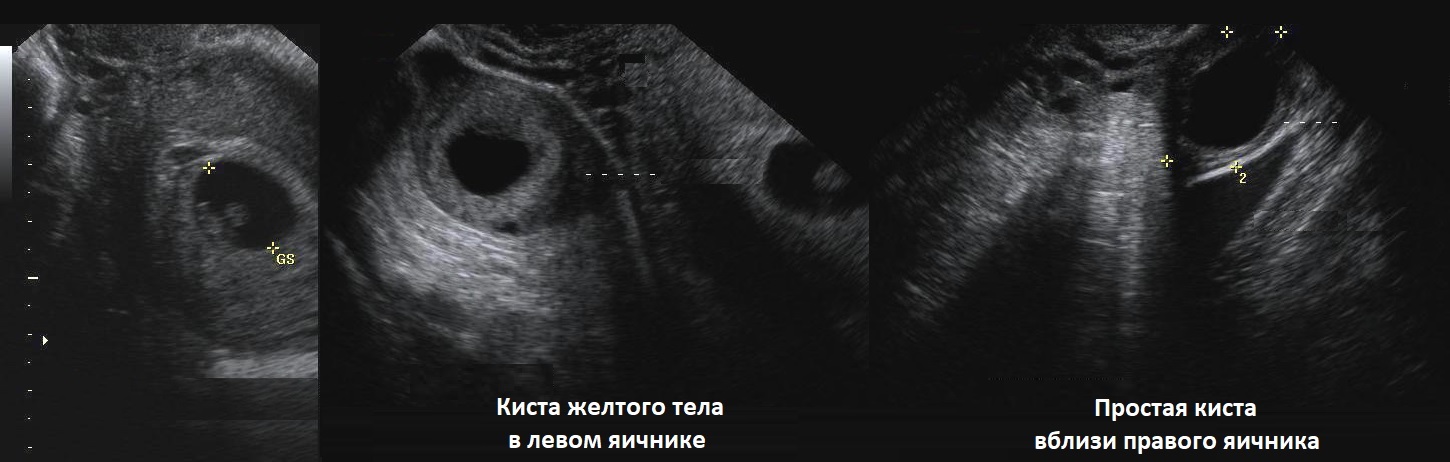
Геморрагическая киста яичника на УЗИ
Геморрагическая киста яичника образуется при кровоизлиянии в фолликулярную кисту или желтое тело. Может быть острая боль внизу живота или бессимптомное течение. Большинство геморрагических кист самопроизвольно рассасываются перед или во время месячных.
Что делать с геморрагическими кистами яичников
- Бессимптомные геморрагические кисты менее 5 см у молодых женщин → не требуют наблюдения;
- Геморрагические кисты более 5 см у молодых женщин → УЗИ-контроль после месячных;
- Геморрагические кисты в ранней менопаузе и спустя 5 лет от последней менструации → рекомендуют МРТ.
Рисунок. На УЗИ геморрагические кисты яичников: однокамерное образование с гиперэхогенными включениями — мелкодисперсная взвесь (1), сетка из нитей фибрина (2); тромб может имитировать опухоль (3). Кровоток в просвете кисты всегда отсутствует.
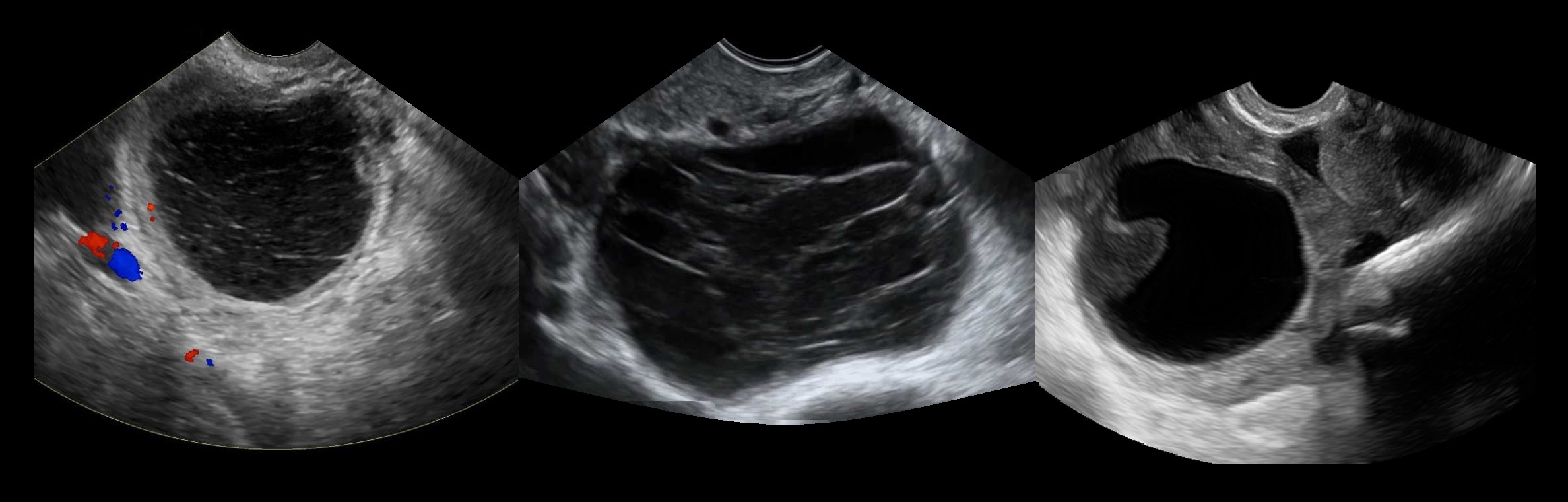
Рисунок. На УЗИ геморрагические кисты яичников: иногда можно видеть уровни (1) и ажурную сетку из нитей фибрина (2). Геморрагическая киста желтого тела имеет толстую стенку и может походить на солидную опухоль, ЦДК покажет характерное «огненное кольцо» по периферии и отсутствие кровотока внутри (3).
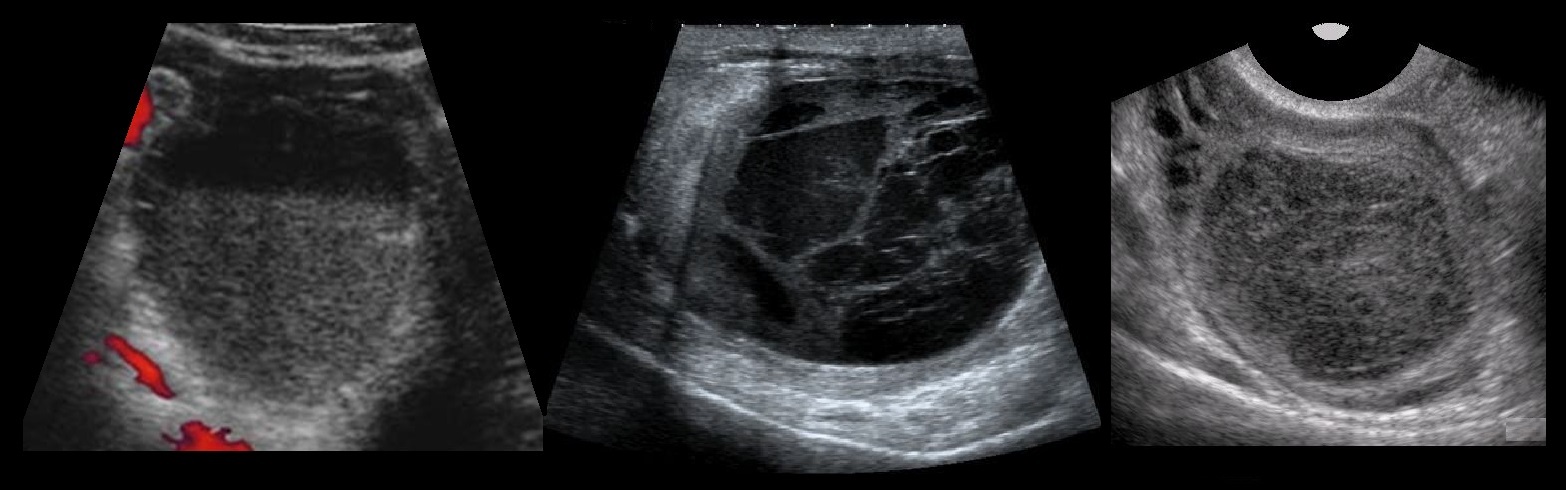
Текалютеиновые кисты на УЗИ
Под влиянием большого количества хорионического гонадотропина (ХГ) нормальную паренхиму яичников практически полностью замещают кисты размером 10-40 мм. При исследовании под микроскопом находят атрезированные фолликулы в окружении текалютеиновых клеток.
Текалютеиновые кисты часто обнаруживают при многоплодной беременности, пузырном заносе и хорионэпителиоме. Лечение кломифеном или гонадотропинами может провоцировать развитие текалютеиновых кист. Текалютеиновые кисты исчезают самостоятельно после нормализации гормонального фона.
Рисунок. Пациентка получает гонадотропин по поводу бесплодия. УЗИ на 15-е день менструального цикла: оба яичника увеличены до 7 см; множественные анэхогенные образования с толстыми стенками, размер 20-40 мм — текалютеиновые кисты. Заключение: Синдром гиперстимуляции яичников. Женщины с синдромом поликистозных яичников имеют высокий риск гиперстимуляции яичников при ЭКО.
Поликистозные яичники на УЗИ
При сочетании гиперандрогении и хронической ановуляции говорят о синдроме поликистозных яичников (СПКЯ). У пациентов с СПКЯ олигоменорея, бесплодие, гирсутизм и ожирение. Требуется исключить другие причины — врожденная гиперплазия надпочечников, синдром Кушинга, андрогенсекреторная опухоль.
Гормональный профиль при СПКЯ: лютеинизирующий гормон (ЛГ) — ↑, фолликулостимулирующий гормон (ФСГ) — норма или ↓; ЛГ/ФСГ > 2:1 или > 3:1 (норма в пременопаузу 1:1); анти-мюллеровский гормон (AMH) — ↑.
УЗИ критерии поликистозных яичников: процесс всегда двусторонний; яичники увеличены > 10 см³; в каждом яичнике более 25 (критерии Роттердама более 12) фолликулов; размер фолликулов от 2 до 9 мм. Другие морфологические особенности:
- наружные отделы коркового слоя склерозированы — гиперэхогенная «скорлупа»;
- центральная зона расширена, гиперэхогенная, дольчатого строения за счет фиброзно-склеротических тяжей;
- между склерозированной капсулой и мозговым веществом располагаются небольшие фолликулы, часто по типу «жемчужного ожерелья»;
- наружный слой большинства фолликулов гиперплазирован — фолликулярный гипертекоз.
Во время овуляции доминантный фолликул должен прорваться и освободить яйцеклетку. При СПКЯ патологическая «скорлупа» препятствует полноценной овуляции и наступлению беременности. Предполагают возможность подкапсульной овуляции, когда фолликулярная жидкость не покидает пределов яичника. Некоторые авторы считают термин склерокистоз яичников более точным.
При функциональных поликистозных яичниках фиброзная капсула отсутствует, объем мозгового вещества не меняется, ановуляция происходит из-за гормональных нарушений фолликулогенеза, а после гормональной коррекции наступает беременность. При СПКЯ гормонотерапия неэффективная, беременность наступает только после каутеризации яичников.
Рисунок. Пациентка с жалобами на олигоменорею и неспособность к зачатию. На УЗИ оба яичника увеличены, гиперэхогенная капсула, мозговая зона расширена, гиперэхогенная, по периферии анэхогенные округлые образования, размером 3-8 мм. Заключение: Эхо-картина может соответствовать склерокистозу (синдром поликистозных яичников).
Нефункциональные кисты не реагируют на циклические гормональные изменения. Такие кисты могут происходить из тканей яичника, например, эндометриома, или имеют не яичниковое происхождение, например, параовариальные и перитонеальные кисты.
Серозоцеле яичников на УЗИ
После перенесённых операций, эндометриоза или инфекции возможно развитие спаечного процесса. Если яичники оказываются запаянными, то фолликулярная жидкость, которая обычно утилизируется брюшиной, скапливается между спаек.
На УЗИ серозоцеле яичника — это одно- или многокамерное образование неправильной формы, чаще анэхогенное, но при кровоизлияниях может появиться взвесь и нити фибрина; яичник заключен внутрь или располагаться на периферии.
Рисунок. Кистозное образование неправильной формы в нижней части ограниченное дном матки (1) и левым яичником (3, 4). В просвете кисты несколько тонких ровных перегородок (4). Паренхима обоих яичников не изменена (2, 3, 4). Заключение: Серозоцеле левого яичника.
Параовариальная киста на УЗИ
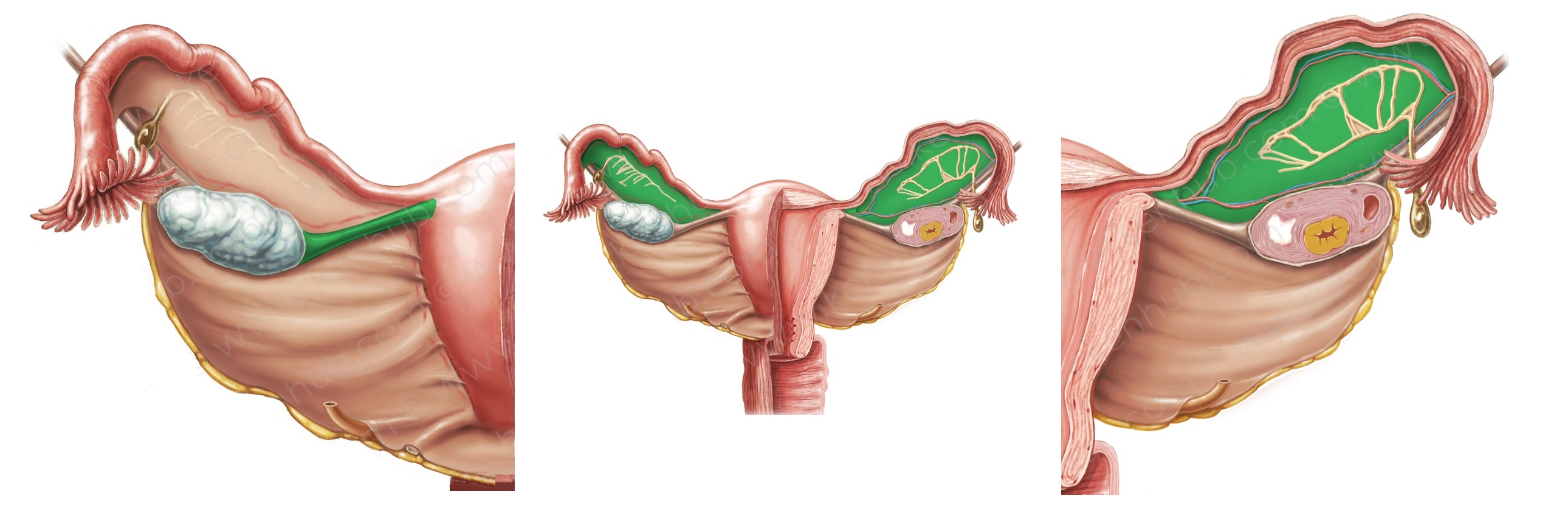
Надъяичниковый придаток представляет собой эмбриональный остаток первичной почки, располагающийся в широкой маточной связке между трубой и яичником. Эпоофорон состоит из 5-16 канальцев, сливающихся в общий канал, рудиментарный вольфов ход.
Киста надъяичникового придатка, или паровариальная киста, представляет собой продукт задержки секрета в просвете канальцев надъяичникового придатка. Размеры подобной кисты колеблются от крайне незначительных до 15-20 см в (диаметре). Поверхность кисты гладкая, форма овальная или округлая, содержимое прозрачное, водянистое. Тонкая стенка кисты состоит из соединительной ткани с примесью мышечных и эластичных волокон; внутренняя поверхность покрыта цилиндрическим или плоским эпителием.
Развитие паровариальной кисты обычно не сопровождается никакими болезненными симптомами. При больших размерах кисты могут возникнуть боли, альгодисменорея, учащение мочеиспускания (вследствие смещения и сдавления соседних органов). [Учебник гинекологии В.И. Бодяжина, К.Н. Жмакин, 1958]
Рисунок. Эмбриональные остатки эпоофрона в широкой связке матки.
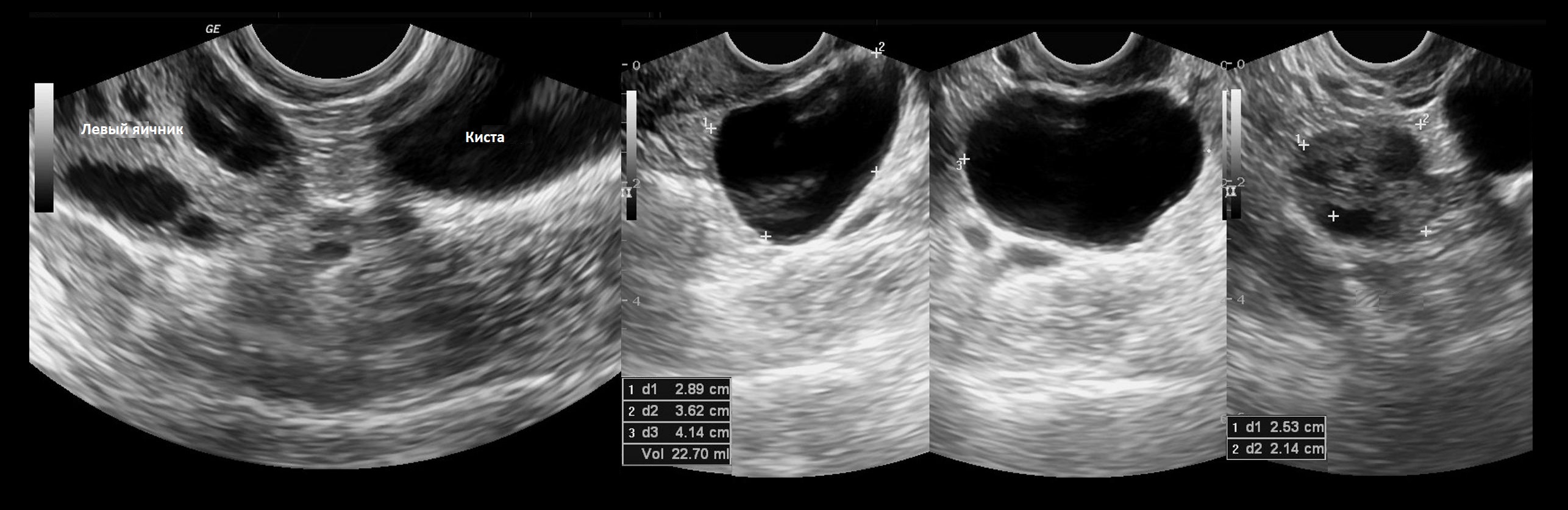
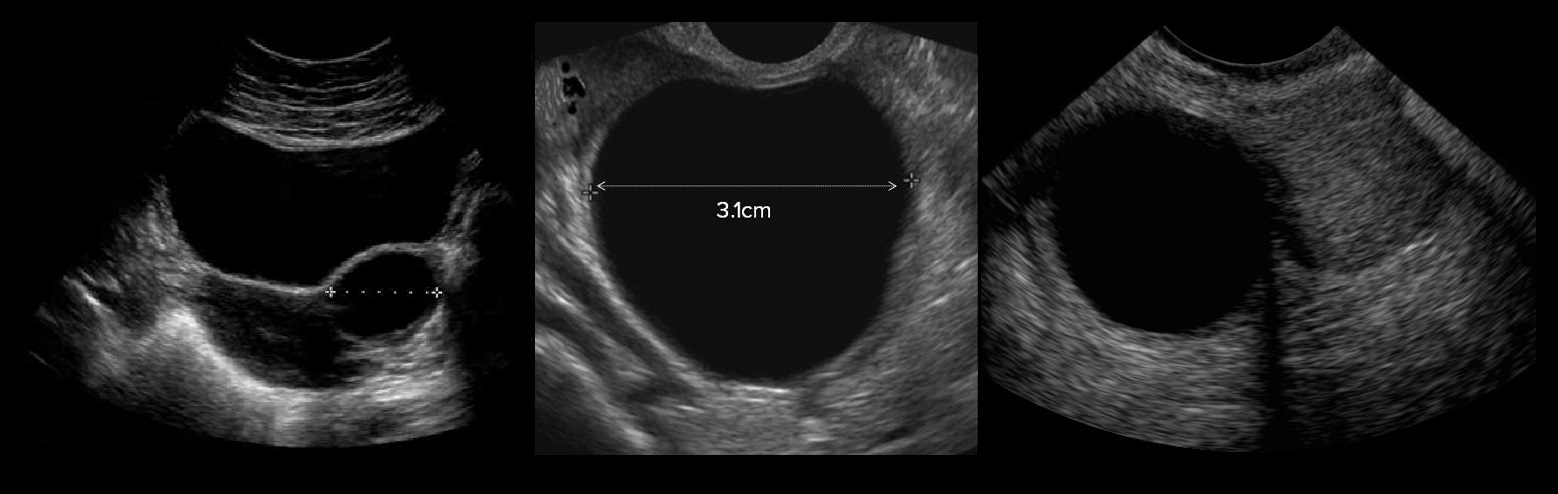
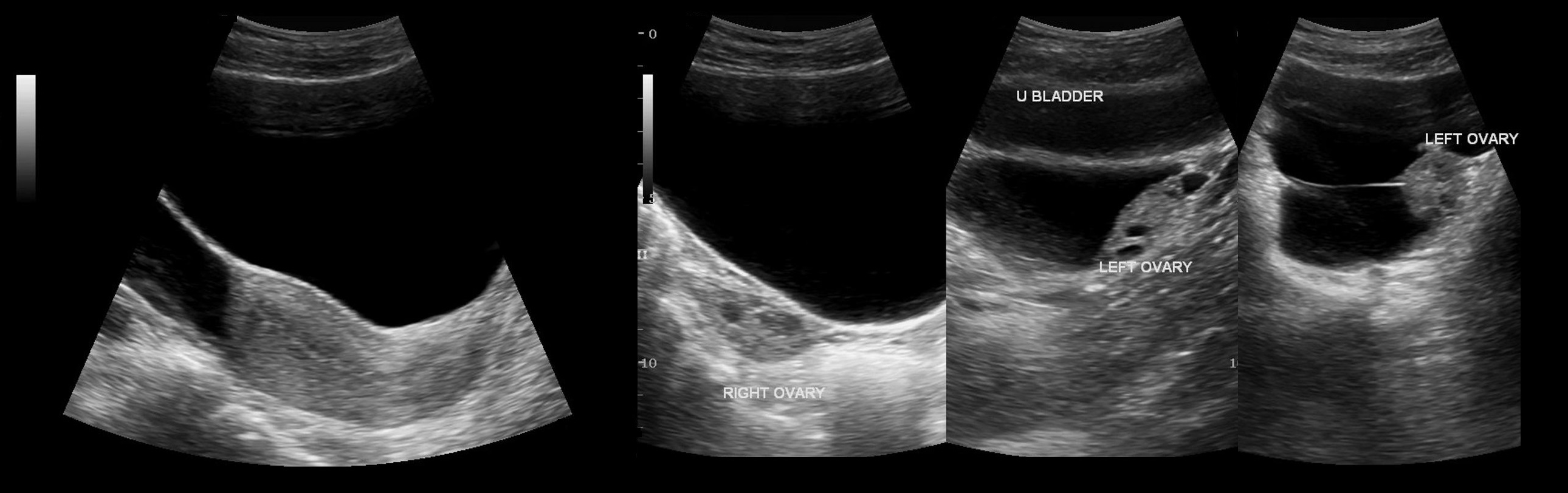
На УЗИ параовариальные кисты — это анэхогенные тонкостенные образования заключенные между листками широкой связки матки, размер обычно менее 5 см; над кистой располагается маточная труба, рядом нормальный яичник. Чтобы отличить параовариальную кисту от фолликулярной, попробуйте датчиком отделить кисту от яичника.
Рисунок. Пациентка с жалобами на боль внизу живота. На УЗИ отдельно от левого яичника определяется однокамерная тонкостенная анэхогенная полость с усилением сигнала позади, объем 22,7 см³ (1, 2, 3). Левый яичник не изменен (4). Заключение: Параовариальная киста слева.

Воспаление придатков на УЗИ
Воспаление маточных труб сопровождается экссудацией жидкости в просвет — гидросальпинкс. На УЗИ между маткой и нормальным яичником определяется вытянутой формы одно- или многокамерное анэхогенное образование с тонкими стенками. При хроническом сальпингите стенка маточных труб утолщена, по периферии гиперэхогенные мелкие (2-3 мм) структуры по типу «бисера»; в просвете неоднородная взвесь.
Рисунок. Женщина с жалобами на тянущие боли внизу живота, появились нескольких дней. Матка и правый яичник удалены 4 года назад. На УЗИ левый яичник соприкасается с анэхогенной трубчатой структурой с неполными перегородками. Заключение: Гидросальпинкс слева.
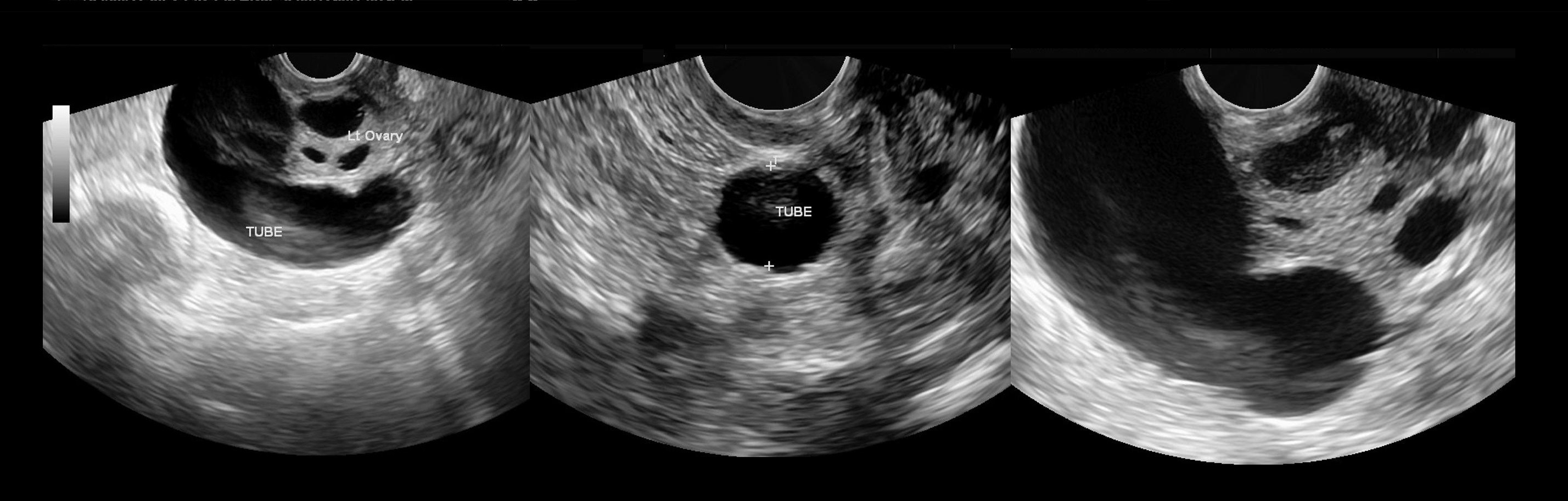
Рисунок. На УЗИ между маткой и яичником определяется многокамерная анэхогенная структура, стенки толстые с мелкими гиперэхогенными включениями по типу «бисера», в просвете мелкодисперсная взвесь и уровни. Заключение: Хронический сальпингит.
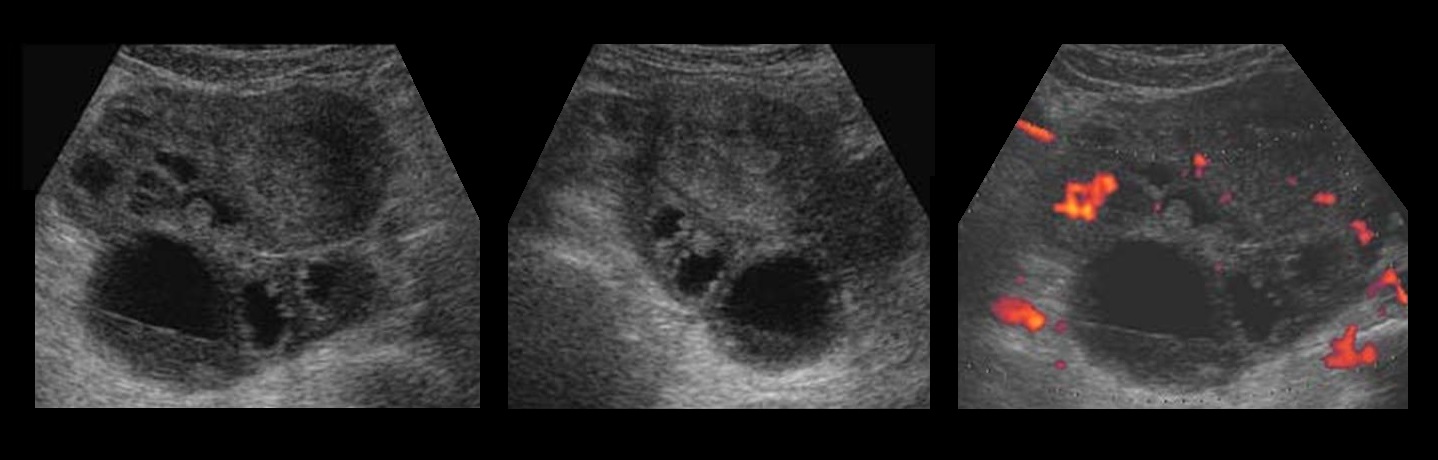
Эндометриоидная киста яичников на УЗИ
Эндометриоз яичника может представлять собой поверхностные образования в виде мелких кист или же более крупную (до 10-15 см в диаметре) кисту с содержимым шоколадного цвета. На гладкой внутренней поверхности стенки такой кисты находят уплотнения, которые при микроскопическом исследовании оказываются участками ткани, подобной эндометрию. [Учебник гинекологии В.И. Бодяжина, К.Н. Жмакин, 1958]
Эндометриоидная киста яичника на УЗИ — это округлое гипоэхогенное образование с двойным контуром, толщина стенок 2-8 мм; внутренняя структура неоднородная мелкоячеистая, ячейки вытянутые или округлые, могут занимать только часть полости; в просвете нет плотных включений и кровотока; капсула может содержать гиперэхогенные очаги. Эндометриоидная киста увеличивается во время месячных за счет притока свежей крови, в менопаузу и при гормонотерапии подвергается обратному развитию.
Рисунок. Пациентка продолжительное время жалуется на боли внизу живота, усиливающиеся во время месячных. На УЗИ округлые гипоэхогенные образования без внутреннего кровотока в правом (1) и левом (2, 3) яичниках, размер 3,5 и 2,6 см. На стенке кисты левого яичника (2) отчетливо видно гиперэхогенное включение — эктопическая ткань эндометрия. Диагноз: Эндометроидные кисты яичников.
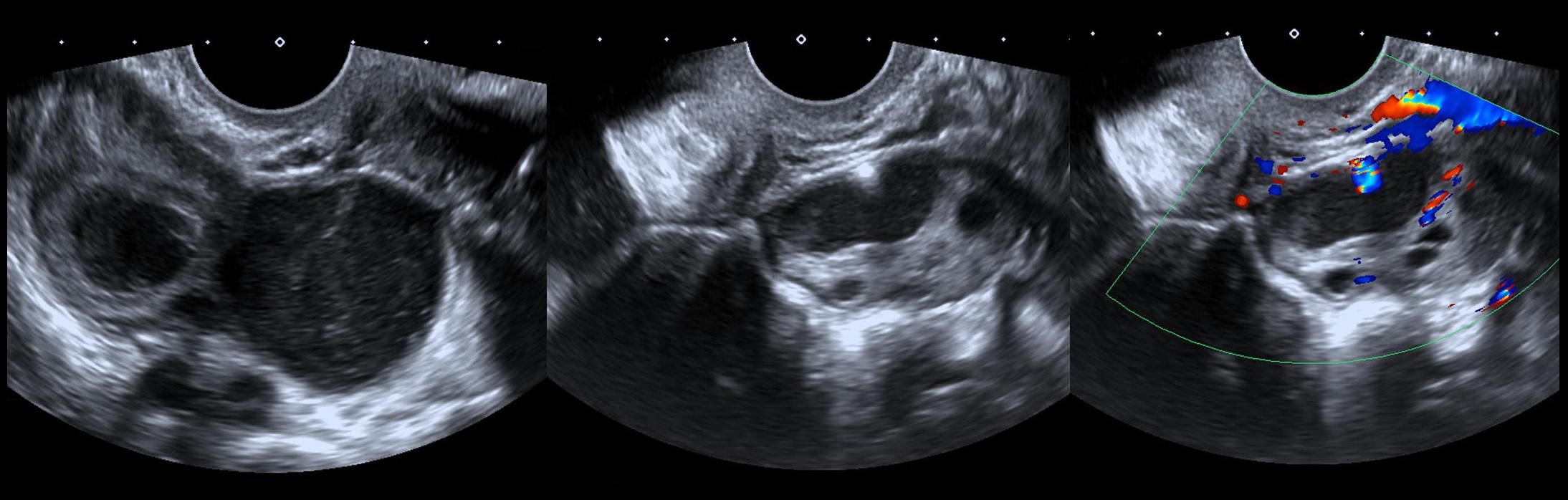
Зрелая тератома или дермоидная киста на УЗИ
Наиболее принято название зрелой тератомы — дермоидная киста (дермоид). При микроскопии обнаруживают исключительно зрелые ткани, что указывает на доброкачественность. Опасен перекрут ножки.
Обычно дермоид бывает одиночный, но в 15% возникает в обоих яичниках. Как казуистическое наблюдение в одном яичнике описано 10, а во втором — 11 дермоидных кист. Рост этих кист медленный, в основном за счет отделяемого секрета. Размеры их колеблются от булавочной головки до 15-20 см в диаметре. Форма округлая или овальная; поверхность гладкая или бугристая; цвет белый или слегка желтоватый; консистенция часто неравномерная; в одних местах эластическая, в других плотная до каменистости. При разрезе кисты извлекается ее густое, похожее на сало содержимое; изредка это содержимое представляется в виде шариков (дермоид с шариками). Вместе с салом в кисте обнаруживают пучки волос. Внутренняя стенка поверхности кисты на значительном протяжении гладкая; в одном участке ее обычно определяется выступ так называемый головной, или паренхиматозный, бугорок. В бугорке часто находят зубы (изредка до 300), кости, например верхнюю челюсть, части органов (кишечной трубки), зачатки глаз, ушей, шитовидной железы.
Микроскопически стенка кисты состоит из плотной, местами гиалинизированной соединительной ткани. Внутренняя поверхность кисты лишена эпителиального покрова или выстлана многослойным плоским эпителием; в отдельных участках цилиндрическим однослойным мерцательным или секреторным эпителием. Головной бугорок кисты покрыт кожей с волосами и сальными железами; под кожей находится слой жировой ткани и плотная соединительная ткань с разнообразными включениями. Чаще всего это ткани и органы головного конца зародыша: элементы центральной нервной системы, узлы типа межпозвоночных или периферических вегетативных, мякотные и безмякотные нервы, зачатки глаз, органов дыхания, пищеварения, мочеотделения, щитовидной железы, соединительная ткань, хрящ, кость. Описан (Репин, 1894) случай, когда головной бугорок имел признаки уродливого гомункулуса. Ни разу в бугорке не были обнаружены зачатки половых желез и половые клетки. [Учебник гинекологии В.И. Бодяжина, К.Н. Жмакин, 1958]
Рисунок. В головном бугорке зрелой тератомы кожа с волосами, костный фрагмент челюсти с хорошо развитыми зубами (2, 3).
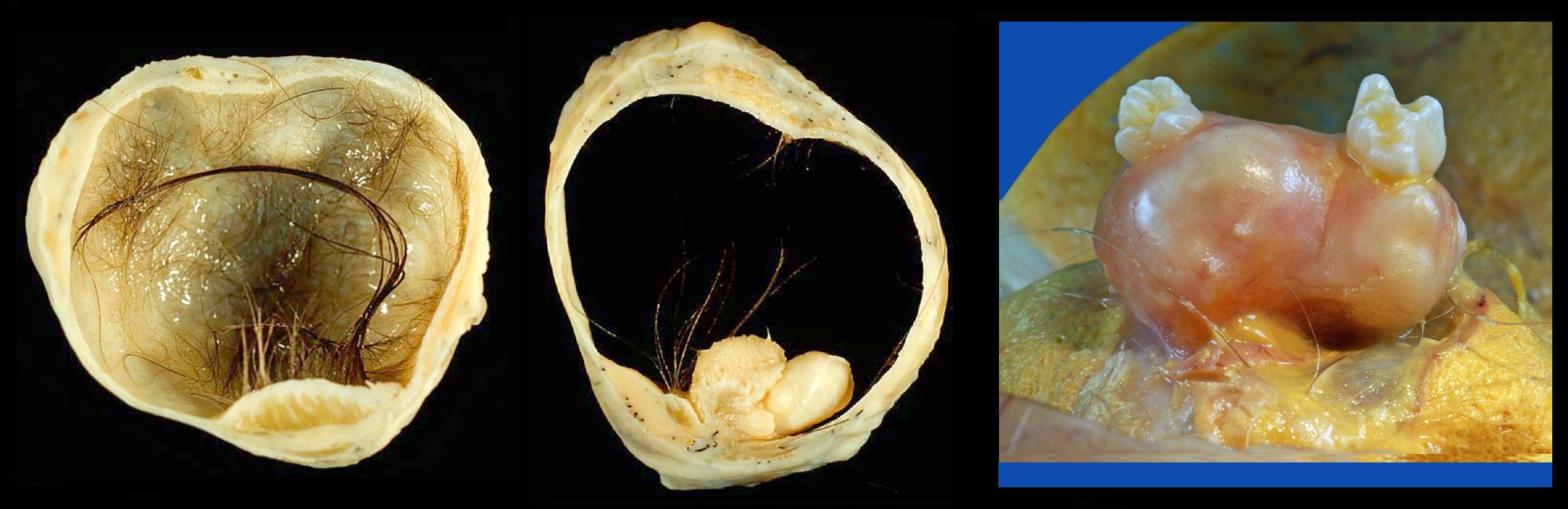
Рисунок. На УЗИ дермоидная киста яичника: позади головного бугорка определяется акустическая тень, что указывает на наличие компонентов костной плотности.
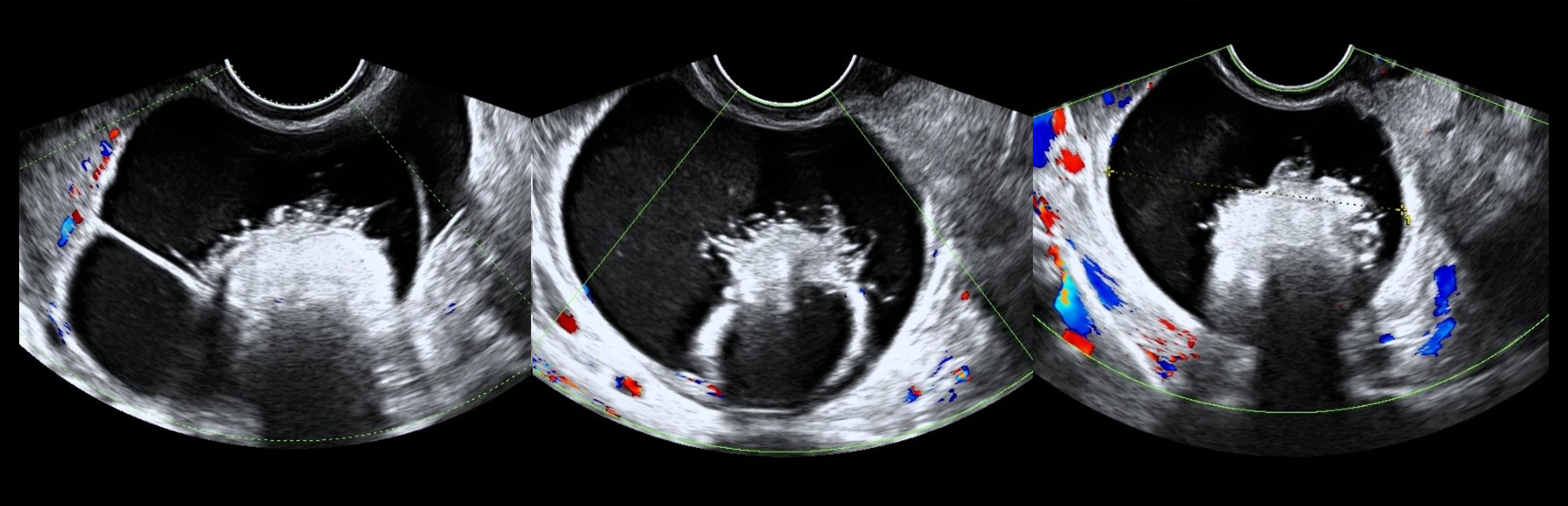
Цистаденомы яичников на УЗИ
Цистаденома — это доброкачественная опухоль из тела яичника. Такие кисты часты располагаются над маткой, при длинной ножке и отсутствии спаек легко смещаются, растут постепенно и могут достигать 30 кг. Цистаденомы яичников различают по структуре стенки: серозная, муцинозная, папиллярная.
Серозная цистаденома чаще поражает только один яичник, обычно однокамерная, правильной формы, имеет плотную капсулу 1-4 мм, внутренняя и наружная поверхность гладкая, содержимое анэхогенное. Внутренняя поверхность выстлана эпителием яичника или трубным эпителием. Когда выстилка атрофируется, киста перестает расти — ретенционная киста без эпителия. Серозная цистаденома не представляет опасности в плане малигнизации, однако может сдавливать окружающие ткани.
Рисунок. Молодая женщина с жалобами на маточные кровотечения и чувство распирания внизу живота. На УЗИ анэхогенные многокамерные образования с тонкими и гладкими перегородками исходят из правого (1) и левого (2) яичников, размер 10х7 и 7х6 см. Заключение: Серозная цистаденома.
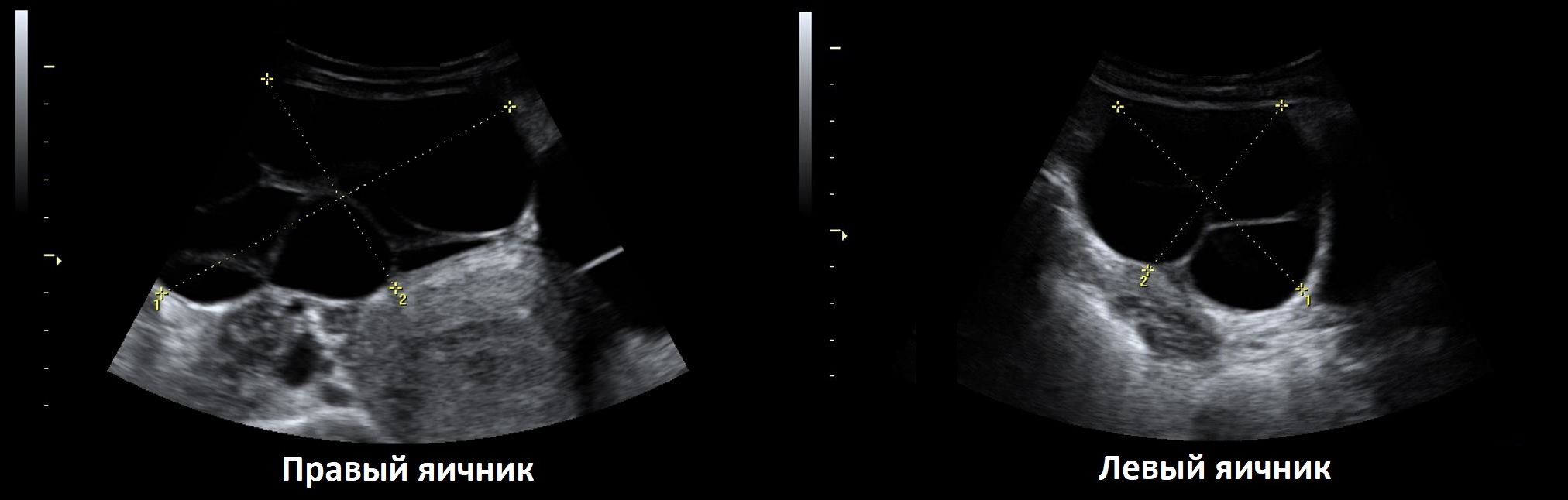
Муцинозная цистаденома яичника многокамерная, в просвете крупных кист располагаются более мелкие; контур волнистый, местами крупнобугристый; стенки тонкие, гладкие; содержимое анэхогенное или гипоэхогенное. Внутренняя выстилка похожа на эпителий шейки матки и вырабатывает слизь. Риск малигнизации муцинозной цистаденомы 15 %.
Рисунок. На УЗИ многокамерная кистозная масса с волнистым контуром, содержимое гипо- и анэхогенное, стенки местами утолщены — солидные компоненты. Заключение: Муцинозная цистаденома.

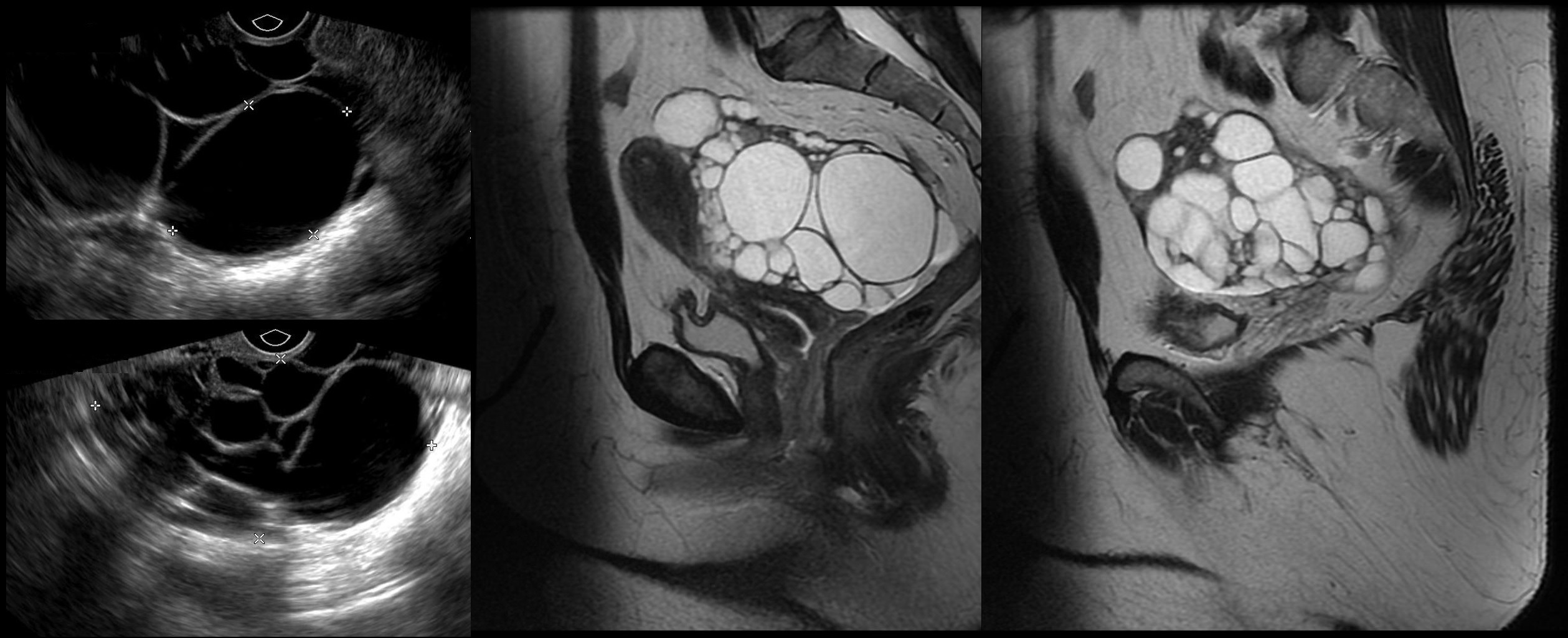
Цистаденофиброма яичника развивается, когда в серозной или муцинозной цистаденоме появляются сосочковые разрастания. Риск малигнизации цистаденофибромы 50%, второе её название – пограничная цистаденома. Женщинам с цистаденофибромой, назначают анализы крови на онкомаркеры (СА-125, HE4) и МРТ. Лечение только хирургическое.
Рисунок. Пациентка с жалобами на тянущие боли внизу живота. На УЗИ в позадиматочном пространстве и над маткой мнококамерное анхогенное с гладкими стенками образование, акустическое усиление позади, размер более 10 см (1, 2). На КТ из правого яичника исходит многокамерное кистозное образование (5). При контрастном исследовании определяютяс солидные компоненты. Заключение по результатам гистологии: Серозная цистаденофиброма.
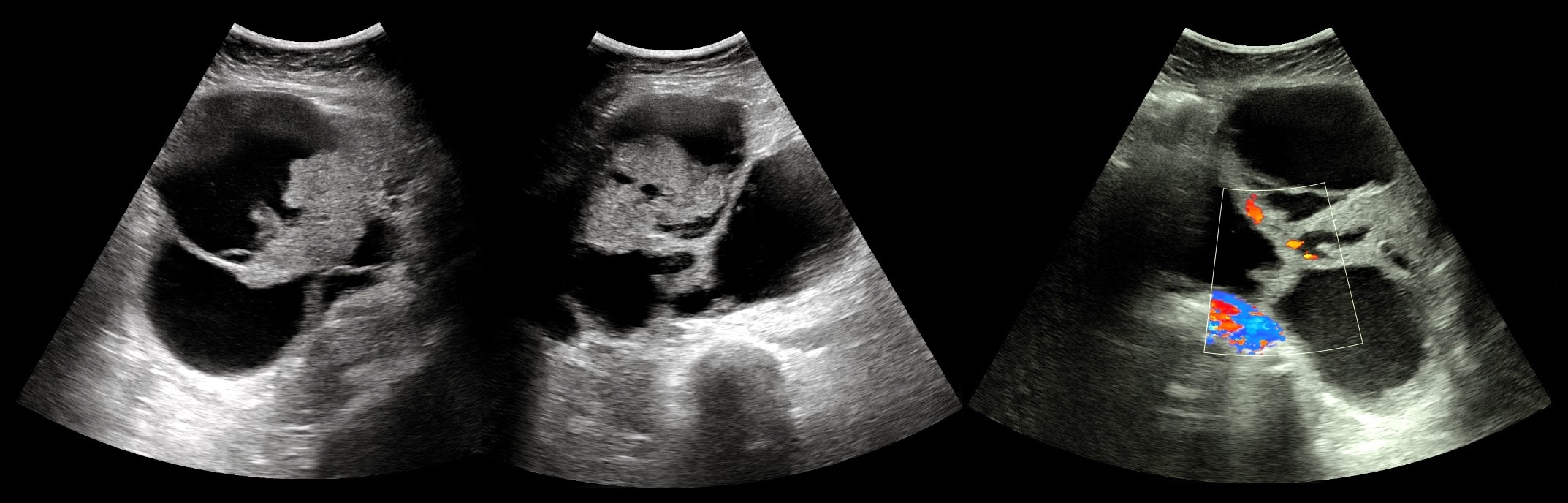
Рак яичников на УЗИ
Простые кисты яичников, даже у женщин в менопаузе, почти всегда доброкачественные. Сложные кисты также чаще всего доброкачественные, но должна присутствовать настороженность, особенно в отношении женщин после менопаузы. На базе кистом может развиваться рак яичников.
Признаки злокачественной кисты на УЗИ
- Размер более 7 см;
- Стенки кисты толстые и неровные, с развитой сосудистой сетью (кроме кисты желтого тела);
- Перегородки внутри кисты более 3 мм толщиной, с активным кровотоком;
- Внутри кисты определяются солидные массы массы с кровотоком;
- Асцит, лимфаденопатия и метастазы.
Рисунок. Женщина 50-ти лет с жалобами на маточные кровотечения. На УЗИ в малом тазу многокамерное кистозное образование с толстыми, неровными перегородками, внутри солидные компоненты с активным кровотоком. CA125 повышен до 125 Ед/мл (норма до 35 Ед/мл). Заключение по результатам гистологии: Рак яичников (серозная цистаденокарцинома).
Берегите себя, Ваш Диагностер!
Источник

Дермоидная киста возникает вследствие нарушений внутриутробного развития. Заболевание не опасно для пациентки, однако в некоторых случаях образование лучше удалить.
А теперь остановимся на этом подробнее.
Что такое «дермоидная киста яичника»?
Кистой называется патологическая полость в тканях, которая имеет стенку и содержимое. Часто киста обнаруживается у женщин по гинекологической части. Приблизительно пятая часть кисты в яичнике представлена дермоидной кистой.
Дермоидная кисте не представляет опасности для жизни, но подлежит удалению, если ее размеры растут. Ее структура не является гормонзависимой опухолью, поэтому наличие кисты такого типа не приводит к нарушению менструального цикла или проблемам с репродуктивной функцией. Перерождение в злокачественную форму возникает лишь в 1% случаев.
Жидкость, скапливающаяся внутри кисты, является секретом, который продуцируют ее стенки. Специалисты различают функциональные кисты и истинные. Первые возникают в результате какого-либо функционального сбоя в работе организма и могут исчезнуть самостоятельно. Истинные образования являются больше доброкачественными опухолями и удаляются только хирургически.
Как выглядит дермоидная киста яичника с фото
 Дермоидную кисту также называют дермоид или тератома. Она имеет округлую или овальную форму. Стенки такого образования тонкие, но достаточно прочные.
Дермоидную кисту также называют дермоид или тератома. Она имеет округлую или овальную форму. Стенки такого образования тонкие, но достаточно прочные.
В большинстве случаев, дермоидная киста имеет только одну камеру с жидкостью, однако встречаются и многокамерные образования. Внутренняя жидкость густая и напоминает слизь. Она содержит жировую ткань, костную и нервную ткань, сальные железы и даже волосы.
Дермоидная киста растет и развивается очень медленно. Ускорить ее образование могут некоторые провоцирующие факторы, после которых размеры образования могут достигать 15 см.
Чаще кистозные тератомы появляются только в одном из яичников, двусторонняя локализация встречается редко. Обычно этот яичник – правый, так как он имеет лучшее кровоснабжение и большие размеры.
Начало роста патологического образования попадает на разные возрастные периоды. Их диапазон очень широк – от новорожденности до постменопаузы.
Первые признаки дермоидной кисты яичника
На начальных стадиях дермоидная киста и наличие зародышевой ткани не дают о себе знать какими-либо симптомами. Как правило, скопление жидкости находят случайно при ультразвуковом обследовании совершенно по другому поводу.
Формирование кисты может протекать бессимптомно до момента, пока ее размеры не станут слишком большими. Как правило, это происходит при достижении 15 см и более в диаметре. Образование диаметром 5 см напоминает о себе редкими ноющими болями, которые могут появляться только при определенном положении тела.
Когда тератома начинает доставлять дискомфорт, пациентка ощущает тяжесть внизу живота и распирание, может появляться болезненность. При этом гормональные изменения и нарушения менструального цикла не происходят.
Симптомы дермоидной кисты яичника
Когда дермоидная киста активизируется и начинает увеличиваться в размерах, повышается давление на соседние органы. Сдавливание мочевого пузыря и кишечника приводит к учащенному мочеиспусканию, а также запорам или диарее.
Если рост тератомы сопровождается воспалительным процессом, у женщины повышается температура, ее значения могут достигать 39 градусов. На этом этапе заболевание не может остаться незамеченным. Боли в животе, а иногда и увеличение его размера, заставляют пациентку срочно обратиться к врачу. Появляются также нарушения общего состояния – слабость, тошнота.
Ножка, на которой держится киста, может перекручиваться от движения пациентки, а также по некоторым другим причинам. Это приводит к резкому ухудшению состояния женщины – возникает резкая боль в брюшине, подъем температуры, иррадиация боли в ногу или прямую кишку. Симптомы напоминают острый перитонит, который действительно может появиться при выходе содержимого кисты из-за разрыва ее оболочки или маточной трубы.
 Клиническая картина дермоидной кисты больших размеров следующая:
Клиническая картина дермоидной кисты больших размеров следующая:
- тянущие или острые боли;
- локализация болевых ощущений может мигрировать;
- чувство сдавливания и распирания;
- возможна болезненность при мочеиспускании, учащение позывов;
- нарушение работы кишечника, которое проявляется как диареей, так и запорами;
- увеличение размеров живота внизу, которое хорошо заметно у женщин худощавого телосложения.
Бывает, что симптоматика заболевания дает о себе знать во время беременности. Растущая матка сдавливает соседние области, из-за чего тератома даже небольшого размера становится ощутимой. В этот период ее обычно обнаруживают при проведении планового УЗИ. При небольших размерах патологического образования во время беременности его не удаляют, а лечение проводят только после родов.
Из-за смещения органов растущей маткой оказывается излишнее давление на дермоидную кисту. Это приводит к повышенной вероятности осложнений, в частности разрыву стенок капсулы или перекручиванию ножки и образованию гнойного содержимого. Если тератома становится опасной, проводится срочное оперативное вмешательство, несмотря на наличие беременности.
Причины и профилактика дермоидной кисты яичника
Заболевание продолжает активно изучаться специалистами, и достоверные причины возникновения дермоидной кисты еще не выявлены. Предположительно, развитие подобных образований вызвано нарушением дифференцировки тканей при внутриутробном развитии ребенка. В период сильного гормонального перепада (подростковый возраст, менопауза) новые тератомы не появляются, но старые увеличиваются в размере. Это говорит о том, что гормональная перестройка не является первопричиной заболевания.
Когда процесс формирования тканей плода нарушается, в яичнике девушки остаются фрагменты зародышевой ткани, из которой потом и разрастается киста. Такие ткани можно назвать универсальными, так как из них при эмбриогенезе формируются различные органы. Они состоят из трех слоев:
- эктодерма – основа для развития кожи, нервной ткани, кишечника;
- мезодерма – будущая костная и хрящевая ткань, а также мышц и сосудов;
- эндодерма – из нее образуются легкие, печень, щитовидная железа и другие органы.
Из-за того, что киста формируется из слоев дермы, она получила название дермоидной. Теперь рассмотри причины, которые приводят к ее образованию. Сюда относятся причины, по которым развивается патология внутриутробного развития, а также провоцирующие факторы, которые являются пусковым механизмом.
Нарушение эмбриогенеза могут спровоцировать следующие причины:
- перенесенные инфекционные заболевания во время беременности;
- употребление алкоголя, лекарственных средств, вдыхание химических веществ, отравление различными токсинами;
- сильные стрессы, радиоактивное излучение, переохлаждение или сильный перегрев.
Среди пусковых механизмов развития кисты можно выделить:
- гормональные всплески;
- заболевания в области гинекологии;
- стрессы;
- хирургические вмешательства;
- травмы в области брюшины.
Профилактических мероприятий относительно возникновения дермоидной кисты не существует. Патология закладывается во внутриутробном периоде и уже присутствует при рождении девочки. Однако дальнейшее развитие и рост образования можно предупредить. К таким мерам профилактики относят:
- здоровый образ жизни, исключение алкоголя и курения;
- полноценное питание, которое удовлетворит потребность организма во всех питательных веществах и микроэлементах;
- регулярные осмотры у гинеколога, которые помогут вовремя выявить начало активного роста кисты.
Женщинам рекомендуется делать УЗИ органов малого таза минимум раз в год.
Диагностика
Дермоидную кисту может обнаружить гинеколог при обычном осмотре, а также с помощью инструментальных методов. Образование легко пальпируется специалистом при двуручном гинекологическом исследовании. Его можно почувствовать в виде эластичного подвижного шарика, которое не доставляет боли пациентке (неосложненное течение) и расположено сбоку и кпереди от матки.
Наиболее информативным в данном случае будет проведение ультразвукового исследования. Его можно делать трансвагинальным или абдоминальным датчиком. Ультразвуковые волны выявляют изменения ЭХО-плотности внутренних органов и позволяют увидеть изображение кисты с ее размерами, толщиной капсулы и даже наличием включений. Если после этого врач не может поставить точный диагноз, пациентке проводят дополнительные исследования – компьютерную или магнитно-резонансную томографию.
Дифференцировать кисту с внематочной беременностью позволит тест на определение ХГЧ. При осложненном течении могут поводить пункцию или лапароскопию. Обязательным является лабораторный анализ на онкомаркеры, чтобы исключить злокачественную природу образования. Таким образом, диагностика включает следующие исследования:
- гинекологический осмотр бимануальной пальпацией;
- УЗИ малого таза;
- МРТ или КТ;
- тест на беременность;
- лапароскопию;
- определение онкомаркеров.
Кроме гинеколога, в диагностике могут принимать участие хирург и онколог.
Лечение дермоидной кисты яичника
Консервативные способы воздействия, которые смогли бы уменьшить размеры дермоидной кисты, неизвестны. В настоящее время лечение проводится только хирургическим способом. На тератому не влияет прием медикаментов, в том числе на основе гормональных компонентов.
Несмотря на популярность народной медицины, в данном случае она абсолютно бессильна. Никакие травы и продукты животноводства не дадут желаемого эффекта. Врачи рекомендуют пациентам не терять времени на приготовление бесполезных целебных снадобий, а сразу обращаться за квалифицированной помощью. Затягивание терапии или неправильные методы воздействия на образование могут привести к осложнениям и быть опасными для жизни пациентки.
Предоперационная подготовка
Важным этапом хирургического вмешательства является предоперационная подготовка. В большинстве случаев, процедура удаления кисты плановая, поэтому времени для подготовки достаточно. Она включает:
- Полное обследование, которое состоит из анализа крови и мочи, биохимического исследования, определения уровня сахара, группы крови и резус-фактора, картины свертываемости, исследование на опасные инфекции (сифилис, гепатит, ВИЧ). Кроме этого, женщина сдает мазок из влагалища.
- Консультацию терапевта, гастроэнтеролога и стоматолога. Вачи могут при необходимости назначить дополнительные обследования.
- Ультразвуковое исследование. Обязательно проводится перед операцией для выявления точного размера опухоли и ее расположения.
- Разговор с пациенткой. В обязанность врача входит рассказать о целях предстоящей операции, как она будет проходить и чем может быть опасна. Женщина должна быть полностью проинформирована о возможных осложнениях и объеме манипуляций. После выяснения всех деталей пациентка подписывает письменное соглашение.
- Подготовка организма. За несколько дней до операции отменяют антикоагулянтные препараты, а накануне назначают слабительные. Непосредственно перед операцией делают клизму. Прием пищи разрешается на позже, чем за 12 часов до операции. Это должны быть нежирные, легкоперевариваемые блюда. Хирургическое вмешательство должно быть запланировано на первую фазу менструального цикла, чтобы уменьшить вероятность кровотечений.
- Профилактика тромбозов. Образование тромбов – одно из наиболее частых осложнений операционных манипуляций. Если женщина принимает оральные контрацептивы, их отменяют за месяц до планируемой операции. На время самой процедуры нижние конечности бинтуются эластичными бинтами или находятся в специал