Хронический эндометрит и климакс

Развитие эндометрита в маточной полости является широко распространенным патологическим процессом, требующим незамедлительного врачебного вмешательства. Данная патология имеет довольно опасный характер развития с возможностью резкого обострения и образования более тяжелой формы поражения эндометрия. Рассмотрим более подробно: что такое эндометрит при менопаузе, его симптомы, факторы, выступающие в качестве провокатора для развития эндометрита, а также возможные последствия и методы лечения.
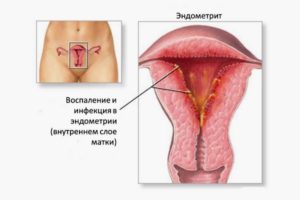
Понятие об эндометрите
Эндометритом называется патологическое изменение слизистого слоя в маточной полости – эндометрия, имеющее воспалительный характер течения. Также может иметь сочетанную форму с патологическим процессом воспалительного характера в мышцах маточной полости, имеющего название эндомиометрита. Что такое эндометрий?
Эндометрием называется слизистая поверхность маточной полости, состоящая из двух основных слоев (функционального и базального). Особенность функционального его слоя состоит в том, что он способен к изменению своего строения на протяжении одного менструального цикла. В норме, с началом наступления каждого цикла функциональный слой разрастается до определенного уровня, готовясь к принятию эмбриона (оплодотворенная яйцеклетка). А если зачатия не происходит, то он отторгается и выходит с менструальными выделениями.
На протяжении всех происходящих естественных процессов в полости матки при нормальном уровне иммунной защиты и содержании необходимого количества половых гормонов, ее слизистые поверхности тщательным образом защищены от воздействия инфекционных микроорганизмов.
Но в постменопаузе, под влиянием климактерических изменений, происходящих в женском организме, могут проникнуть патогенные микроорганизмы в маточную полость и вызвать эндометрит при климаксе и симптомы с воспалительным характером.
Такая патологическая форма изменения эндометрия в постменопаузе, как эндометрит, может протекать, как в острой форме, так и в хронической. Рассмотрим подробнее симптомы и лечение каждой из представленных форм эндометрита.
Острая форма заболевания

Начало развития острой стадии эндометрита могут спровоцировать следующие факторы:
- предшествующая родовая деятельность;
- аборты;
- проведение процедуры по диагностическому выскабливанию маточной полости;
- проведение различных внутриматочных манипуляций, необходимых для исследования состояния женской половой системы и выявления серьезных патологий;
- наличие остатков плодного яйца либо тканей плаценты после проведенного выскабливания или аборта.
Также наличие сгустков крови, накапливающихся в маточной полости при нарушенном менструальном цикле в менопаузе, могут стать источником образования инфекции и развития патологического процесса воспалительного характера в верхних слоях эндометрия.
В фертильном периоде у женщин особую распространенность имеет послеродовое течение острого эндометрита, возникающего после родоразрешения на фоне общего снижения иммунной системы защиты женского организма и изменения гормонального фона. Согласно статистике, острая форма послеродового эндометрита возникает в 10-18% случаев при естественном разрешении беременности и в 35-40% после кесарева сечения на фоне сниженной сопротивляемости организма воздействию инфекционных микроорганизмов.
Как в фертильном периоде, так и в постменопаузе, эндометрит может быть вызван воздействием на половую систему органов женщины такими группами возбудителей, как грибки и паразиты, а также вирусы, бактерии и смешанные формы патогенных микроорганизмов.
Острый период развития эндометрита классифицируется по двум направлениям в зависимости от характера их возникновения:
- Специфический эндометрит, включающий в себя инфекционные пути возникновения патологии, путем воздействия вирусов, хламидий, бактерий, протозойных и грибковых микроорганизмов. А также паразитарный путь образования патологии, заключающийся в патогенном воздействии на организм герпеса, микобактерий туберкулеза, лучистых грибков, гонококков, и др.
- Неспецифический эндометрит, который может быть вызван развитием бактериального вагиноза, ВИЧ-инфекциями, не правильным приемом гормоносодержащих препаратов, наличием ВМС.
Острая форма эндометрита начинает развиваться уже на третий день после проникновения инфекции в половую систему органов и вызывает следующую симптоматику:
- подъем температурных показателей организма до субфебрильных границ;
- болезненность в нижней части живота;
- образование выделений из области влагалища с характерным неприятным запахом;
- болевая симптоматика во время мочеиспускательного акта;
- повышение ритмичности пульса;
- резкое чувство озноба.
Особенную опасность и тяжесть развития приобретает эндометрит при наличии у женщины установленной ВМС. Поэтому, откладывать лечение острой формы эндометрита крайне не желательно.
Гинекологические методы обследования пациенток с острой формой течения рассматриваемой патологии помогут определить степень увеличения маточного органа, вызывающего болезненные ощущения, а также наличие выделений с кровяным либо гнойным характером.
Продолжительность развития острой фазы эндометрита варьируется от 6 до 10 дней, поэтому крайне важно своевременно начать терапевтическое лечение, способное привести к полному выздоровлению.
При игнорировании проявляющейся симптоматики и несвоевременном обращении к врачу, острая форма заболевания может перерасти в хроническое течение.
Хроническое течение патологии

Хронический эндометрит в большинстве своих случаев образования возникает на фоне развития острого эндометрита при менопаузе, ее недолеченности. А также как следствие наличия инородного тела в маточной полости, оставшегося после родов, выскабливаний, абортов. А также вследствие развития хламидиоза, туберкулеза и бактериального вагиноза.
Развитие хронической фазы рассматриваемой патологии является одной из основных причин выкидыша на начальной стадии беременности, неудачных попыток проведения ЭКО, возникновения осложнений в период вынашивания плода и в период после родов, а также диагноза бесплодия.
Хронические формы эндометрита обладают стертой клинической картиной развития, без проявления специфического признака наличия инфекционного поражения слизистых поверхностей в маточной полости. При развитии данной формы патологии может возникнуть серозный налет, разрастание функционального слоя эндометрия, геморрагия, а также фиброзная спайка являющаяся причиной нарушения функциональности слизистых слоев маточной полости.
Основу тяжести существования хронической формы эндометрита обуславливает глубина и продолжительность структурного изменения слоев в эндометрии. К основной симптоматике хронической формы патологического изменения эндометрия с воспалительным характером течения относятся:
- Изменение менструального цикла и его характера, с проявлением скудных либо обильных менструаций, особенно в начале климактерического периода.
- Частое возникновение маточных кровотечений.
- Наличие кровянистых либо серозно-гнойных выделений из влагалища.
- Появление болевых ощущений в нижней зоне живота и поясницы, с характерным ноющим характером проявления.
- Болезненность при половом акте.
- При осмотре квалифицированным специалистом гинекологического профиля может выявиться небольшая плотность и увеличение матки в размере с характерной болезненностью при пальпации.
Коварность хронического эндометрита заключается в том, что он способствует структурному изменению патологического характера слоев в эндометрии матки, ведущему к возникновению новообразований (кист и полипов) доброкачественного характера с вероятностью озлокачествления.
Наличие хронического эндометрита может стать причиной бесплодия у 10% всего женского населения, а в 65% случаев – преждевременным окончанием вынашивания беременности.
Часто при отсутствии должного лечения в процесс развития хронической формы патологии может вовлечься и мышечная структура матки, что будет являться причиной развития миоэндометрита. Прежде чем приступить к лечению патологического состояния, необходимо выявить истинные причины проникновения инфекционных микроорганизмов, способствующих возникновению данной патологии.
Причины возникновения

Важнейшая роль в проникновении патологических микроорганизмов в маточную полость отводится снижению барьерной системы защиты организма женщины, обеспечивающей преграду для проникновения инфекций в систему внутренних половых органов. Причинами этого могут выступать следующие факторы:
- получение разрывов в различных областях половых органов при родовой деятельности;
- не соблюдение должного уровня гигиены половых органов;
- использование вагинальных средств спермицидного действия;
- слишком частые процедуры по спринцеванию, ведущие к нарушению микрофлоры во влагалище;
- продолжительное время использования ВМС, ведущее к образованию воспаления и проникновения инфекции посредством нитей спирали;
- влагалищные тампоны, являющиеся оптимальным вариантом размножения патогенных микроорганизмов в системе половых органов;
- хронический стресс и переутомление.
Наличие данных факторов способствует снижению общей системы защиты организма, повышая риски проникновения инфекционных микроорганизмов и развития дальнейшей патологии.
Методы диагностики

Диагностировать наличие острой формы эндометрита квалифицированные специалисты могут на основании следующих данных:
- Анамнез болезни.
- Описание жалоб на проявляющуюся симптоматику.
- Результаты осмотра в гинекологическом кабинете.
- Клинический анализ крови.
- Бактериоскопическое исследование мазка, взятого из маточной полости.
Женщинам с острой формой течения эндометрита рекомендуется лечиться в условиях стационара, для предотвращения обострения потенциальной опасности возникновения таких осложнений, как перитонит либо параметрит.
Диагностирование же хронической формы эндометрита заключается не только в исследовании клинической картины заболевания, а в технически правильном проведении диагностического выскабливания маточной полости. Гистероскопия, гистология и ультразвуковое исследование внутренних органов половой системы позволят получить более точную информацию о текущей патологии и структурном изменении системы половых внутренних органов.
Лечение
Острая стадия развития эндометрита должна лечиться в стационарных условиях, с соблюдением следующих правил:
- постельный режим дня;
- полный покой на психическом и физиологическом уровне;
- легкий сбалансированный рацион питания;
- соблюдение водного обмена в организме и употребление не менее 2-х литров жидкости.
Медикаментозная терапия острой стадии развития эндометрита заключается в приеме антибактериальных препаратов, назначаемых на основании чувствительности организма к ампициллину, гентамицину, клидамицину, амоксициллину и др.
При развитии смешанного типа микробной флоры, назначается комбинация из нескольких антибиотических препаратов. Из-за высокого риска присоединения анаэробного возбудителя. В схему лечения включается применение препаратов на основе метронидазола.

Также лечащий врач может назначить прием препаратов из следующих групп лекарственных средств:
- антигистамины;
- поливитамины;
- пробиотики;
- иммуномодуляторы;
- антигрибковые средства.
Для достижения снятия болевой симптоматики, а также гемостатического и противовоспалительного эффекта может изначально использоваться процедура применения холода на нижнюю часть живота. А после стихания остроты болевых ощущений, физиолечение и гирудотерапия.
Терапевтическое лечение хронической стадии эндометрита заключается в комбинированном подходе, заключающемся противомикробном, иммуномодулирующем, общеукрепляющем и физиотерапевтическом лечении, которое должно проводиться поэтапно. Изначально устраняются инфекционные очаги возникновения и распространения патогенной микрофлоры, а после этого назначаются препараты для восстановления структуры эндометрия. Среди антибиотических препаратов наибольшей эффективностью отличаются Доксициклин и Спарфлоксацин.
Основу восстановительного курса лечения эндометрита должны заключать двухфазные гормоносодержащие препараты и метаболическая терапия.
Профилактика

Для профилактики возникновения эндометрита и других патологических изменений эндометрия, необходимо должным образом уделять своему здоровью внимание. Особенно с наступлением климактерического периода, когда иммунная система защиты и без того снижается, и возникают гормональные нарушения ввиду снижения выработки эстрогенов. К профилактическим мероприятиям относятся:
- поддержка личной гигиены;
- исключение абортов;
- исключение частой смены половых партнеров;
- барьерная контрацепция;
- регулярное посещение гинекологического кабинета;
- своевременное лечение инфекционных заболеваний.
Также необходимо не забывать о здоровом образе жизни и правильном, сбалансированном режиме питания.
Познавательное видео по этой теме:
Источник
 Менопауза для женщины является естественным процессом. В это время постепенно угасают репродуктивные функции: прекращаются месячные, регенерируют все половые органы, меняется гормональный фон, наступает бесплодие.
Менопауза для женщины является естественным процессом. В это время постепенно угасают репродуктивные функции: прекращаются месячные, регенерируют все половые органы, меняется гормональный фон, наступает бесплодие.
При климаксе иммунитет снижается и организм женщины становится уязвимым для различных заболеваний. Поэтому очень часто обостряются уже имеющиеся болезни и могут появиться новые.
Одной из таких патологий является гиперплазия эндометрия. Заболевание нельзя оставлять без внимания, потому что в период менопаузы повышается риск различных осложнений, в частности, рака матки.
Что такое гиперплазия эндометрия
Эндометрий (мукозный слой) — внутренний слой эпителия, выстилающий матку. Эндометрий является гормонозависимым, то есть изменяется под воздействием гормонального фона.
Основные свойства эндометрия:
- Реагирование на изменения уровня гормонов. То есть этот слой уплотняется перед овуляцией, готовясь принять оплодотворенную яйцеклетку. Если беременность не наступила, эндометриозный слой отторгается и выходит с менструальным кровотечением. Затем из базального слоя формируется новый эндометрий. Такие циклические изменения продолжаются весь репродуктивный период.
- Способствует прикреплению эмбриона и поддержанию беременности. Кровеносная система плаценты формируется именно из сосудов мукозного слоя. После родов эндометрий вновь восстанавливается и циклические процессы возобновляются.
ОБРАТИТЕ ВНИМАНИЕ!
Вследствие воздействия неблагоприятных факторов слой эндометрия уплотняется, утолщается и разрастается. Это и есть гиперплазия эндометрия. Такое может происходить в любом возрасте, но особенно опасна гиперплазия при климаксе.
Дело в том, что во время менопаузы существенно возрастает вероятность перерождения гиперплазии в онкологическую опухоль.
Следует дифференцировать заболевание от аденомиоза, хотя патологии имеют много схожих признаков. При аденомиозе эндометрий прорастает в мышечную ткань матки, характер течения гиперплазии и аденномиоза различный.
Гиперплазия — это не просто изменение слизистой, а следствие различных патологических процессов в организме женщины. По МКБ 10 заболевание имеет шифр N85.0.
Читайте также про эндометриоз матки при климаксе.
Причины
Основная причина возникновения гиперплазии эндометрия — нетипично высокий уровень эстрогенов (хроническая эстрогения).

Этому способствуют следующие условия:
- Ановуляция, характерная для климакса. В период климакса прекращается рост фолликулов и яйцеклетка не созревает, то есть не происходит овуляции. Поэтому не формируется полноценное желтое тело, следовательно, не происходит выработка прогестерона. Таким образом возникает дисбаланс между эстрогеном и прогестероном. Повышенное количество эстрогена способствует патологическому росту эндометрия.
- Гиперпластические перерождения яичников. В менопаузу ткань яичников заменяется простой соединительной тканью, которая является гормонопродуцирующей. Она синтезирует нетипичные эстрогены, способствующие разрастанию эндометрия.
- Опухоли яичников. Различные кисты также синтезируют большое количество гормонов.
- Ожирение. Во время климакса надпочечники вырабатывают много андрогена. При избыточном весе у женщины имеется большое количество висцерального жира, который этот андроген преобразует в эстроген. Возникает гиперэстрогения.
Избыточный вес — частая причина гиперплазии эндометрия при климаксе.
Также читайте про миому матки во время менопаузы.
Виды заболевания
Гиперплазия эндометрия классифицируется в зависимости от вида очаговых изменений.
В медицине выделяют следующие виды гиперплазии:
- Железистая. Разрастается и утолщается железистая ткань эндометрия.
- Кистозная. Эпителиальные клетки закупоривают железистые отверстия, в результате железы эндометрия разбухают, образуя кисты. Это наиболее опасная форма патологии, та как она имеет склонность к перерождению в рак.
- Базальная. Этот вид характеризуется прорастанием базального маточного слоя вглубь органа.
- Полиповая. На поверхности эндометрия образуются полипы, вокруг них эндометриозный слой утолщается.
- Атипичная. Происходит ускоренное патологическое изменение клеток эндометрия, их активное прорастание в соседние ткани. Этот вид гиперплазии чаще других перерождается в раковую опухоль.
Норма толщины эндометрия при климаксе
В репродуктивном возрасте эндометрий выполняет защитную функцию, то есть препятствует слипанию стенок матки. Также способствует прикреплению эмбриона к маточной стенке и дальнейшему развитию беременности.
Во время климакса женщина теряет способность к зачатию, поэтому эндометрий выполняет только функцию защиты. В этот период его толщина уменьшается.
ВАЖНО!
У женщин детородного возраста толщина эндометриозного слоя достигает 17мм. В менопаузу слой утончается до 5-6 мм, то есть начинается гипоплазия. Это является вариантом нормы.
Если же эндометрий не уменьшается, а увеличивается, то говорят о гиперплазии. Пограничным состоянием считают слой 6-7 мм, что требует динамического наблюдения. Патологическим является толщина слоя более 8 мм.
Читайте также про причины гипотиреоза при климаксе.

Симптомы в менопаузе
Главный симптом гиперплазии в менопаузе — кровянистые выделения. Они могут быть скудными или обильными. На возникновение недуга указывает кровотечение, которое началось после длительной паузы. В любом случае, кровотечение — это повод обратиться к врачу. Очень часто болезнь протекает бессимптомно, патологическое увеличение эндометрия обнаруживается лишь на УЗИ.
Женщину должны насторожить следующие симптомы:
- Хроническое чувство усталости.
- Повышение АД.
- Головная боль неясного генеза.
- Боли внизу живота и пояснице.
- Резкая потеря веса.
Читайте также, почему при климаксе может появиться цистит.
ОСТОРОЖНО!
К сожалению, женщины не всегда соотносят эти признаки с гинекологическими проблемами и обращаются к врачу слишком поздно.
Вероятность развития патологии
Несмотря на множество провоцирующих факторов, гиперплазия не обязательно появляется у всех женщин климактерического возраста. Состояние гиперэстрогении может возникнуть в результате эндокринных нарушений.
Заболевания, провоцирующие повышенную выработку эстрогенов:
- Сахарный диабет.
- Патологии почек.
- Нарушение функций надпочечников.
- Миома матки.
- Эндометриоз.
- Артериальная гипертензия.

В группе риска находятся нерожавшие женщины, а также те, у которых произошло раннее наступление климакса. Повышенная вероятность появления гиперплазии у женщин, часто делавших аборты и злоупотреблявших гормональными противозачаточными препаратами. Не следует исключать и наследственную предрасположенность.
У женщин, имеющих ожирение 2-4 степени риск возникновения патологии возрастает на 50%.
Гиперплазия развивается в период пременопаузы и менопаузы. У женщин в постменопаузе заболевание не встречается.
Опасность недуга
ОБРАТИТЕ ВНИМАНИЕ!
Гиперплазия — заболевание далеко не безобидное. При отсутствии должного лечения оно приводит к серьезным осложнениям, некоторые из них несут прямую угрозу жизни.
Основные осложнения болезни:
- Железодефицитная анемия. Она развивается в результате постоянного маточного кровотечения.
- Магнилизация. То есть перерождение в злокачественную опухоль. Особую опасность представляет атипичный вид гиперплазии. Его считают предраковым состоянием, требующим удаления матки.
Диагностика
Прежде всег,о необходимо определить уровень гормонов. Для этого берут анализ крови на такие гормоны, как: тестостерон, прогестерон, ФСГ, ЛГ, гормонов щитовидки.
Для подтверждения диагноза проводят несколько видов исследования:
- УЗИ. При гиперплазии толщина эндометрия более 8 мм. К тому же, эндометриозный слой имеет нечеткие границы, неоднородную эхогенность.
- Раздельное диагностическое выскабливание (гистероскопия). Отдельно выскабливают полость матки и шейки. Затем биологический материал отправляют на гистологическое исследование.
- Биопсия эндометрия. Обычно эту процедуру назначают для контроля эффективности лечения. В качестве первичного метода диагностики биопсия не применяется.
- Гистоиммунохимическое исследование. Предполагает исследование биоматериала, взятого с помощью биопсии, под микроскопом. Проводится для определения вида гиперплазии и степени доброкачественности процесса.
ВАЖНО!
Обычно гиперплазия сочетается с патологическими процессами в яичниках. Поэтому назначают УЗИ яичников, в некоторых случаях — биопсию органов. Если возникают трудности с постановкой диагноза, делают МРТ, особенно при подозрении на раковые процессы.
Единственным достоверным методом исследования врачи считают диагностическое выскабливание.
Лечение
Терапия заболевания зависит от вида патологии и степени ее развития. Основная задача — снизить количество эстрогенов и предотвратить их негативное влияние на организм.
Лечение предполагает применение медикаментозной терапии и хирургического вмешательства. Чаще предпочтение отдают операции, так как при климаксе повышен риск развития раковых процессов.
Медикаментозная терапия
Лечение с помощью лекарственных средств проводят только в случае железистой и кистозной формы заболевания. Для этого назначают гормоносодержащие препараты. Это прогестины и гестагены. Они содержат прогестерон — гормон, сдерживающий разрастание эндометрия. Современные гормональные препараты содержат адекватные нормы прогестерона, способствующие уменьшению эндометриозного слоя, предотвращающие магнилизацию.

Чаще всего применяют следующие препараты:
- Мегестрол ацетат. Снижает уровень эстрогенов, подавляет рост гормоночувствительных клеток. Предотвращает рост гормонопродуцирующих опухолей.
- Левоноргестрел. Замедляет рост клеток эндометрия, предотвращает повышенную выработку эстрогенов.
- Бусерелин депо. Является противоопухолевым препаратом, широко применяется для лечения гиперплазии. Снижает синтез половых гормонов в яичниках.
ОБРАТИТЕ ВНИМАНИЕ!
Схема лечения и дозировка определяются лечащим врачом, в зависимости от индивидуальных особенностей пациентки, наличия у нее сопутствующих заболеваний. Обычно длительность терапии составляет 4-7 месяцев.
Мнения врачей по поводу безопасности гормонального лечения женщин после 50 лет расходятся. Большинство не рекомендуют проводить терапию гестагенами из-за высокого риска перерождения гиперплазии. У женщин в менопаузе вопрос сохранения детородной функции является неактуальным, поэтому врачи отдают предпочтение более радикальным методам лечения заболевания.
Хирургическое лечение
Хирургическое лечение применяют в следующих случаях:
- Очаговой и атипичной гиперплазии.
- Рецидивов заболевания.
- Сильного кровотечения.
- Отсутствии положительной динамики при лечении гормональными средствами.
Для избавления от недуга применяют следующие радикальные методы:
- Кюретаж (выскабливание). Патологический слой матки удаляется с помощью хирургических инструментов. Таки образом можно избавиться от длительного кровотечения, так как удаляется весь кровоточащий слой. Данный вид является еще и диагностическим — биоматериал отправляют на гистологию. Этот метод не применяют в случае атипичной гиперплазии или подозрении на рак эндометрия. Плюсом данного лечения является отсутствие рецидивов.
- Аблация. Очаги гиперплазии прижигают с помощью лазера. Этот метод менее травматичен, по сравнению с кюретажем. Процедуру проводят под общим наркозом с доступом через влагалище. Недостатком метода является невозможность контролировать степень прижигания, некоторые очаги могут остаться недолеченными. Также нельзя применять при онкологических опухолях матки.
- Гистерэктомия. Это полное удаление матки. Проводят при атипичной гиперплазии, онкологических опухолях матки. При запущенной степени заболевания делают тотальную гистерэктомию, то есть удаляют матку, яичники, ближайшие лимфоузлы.
- Комбинированная терапия. Включает в себя прием гормонов с последующим выскабливанием. Лечение гормонами существенно уменьшает очаги гиперплазии, что делает выскабливание менее травматичным.
Лечение БАДами и народными методами
Применение средств народной медицины или различных БАДов для лечения гиперплазии эндометрия оправдано в комплексной терапии. Как монолечение это бесполезно. Любые средства должны быть одобрены лечащим врачом, чтобы не усугубить ситуацию.
Из БАДов самый известный — Индинол. Его применяют в комплексе с гормональными препаратами. Он предотвращает рецидивы гиперплазии.

Из средств народной медицины используют травы, которые обладают кровоостанавливающим действием, останавливают патологический рост клеток.
Самые известные рецепты:
- Отвар боровой матки. Применяют 2-3 раза в день.
- Настой корня солодки. Корень заливают кипятком и настаивают 6 часов. Пьют по 100мл три раза в день.
- Смесь прополиса с медом. Ею пропитывают марлевый тампон и ставят во влагалище на ночь.
- Ванны из отвара овса. Овес заливают кипятком, настаивают. Затем добавляют в ванну. Находиться в такой ванне нужно в течение 30 минут.
Профилактика и прогноз
Основным методом профилактики является регулярное обследование.
Для того, чтобы снизить риски развития гиперплазии, следует выполнять рекомендации врачей:
- Не принимать самостоятельно никакие гормональные препараты.
- Контролировать вес.
- Правильно питаться.
- Заниматься физкультурой.
- При любом ухудшении состояния обращаться к врачу.
ВАЖНО!
Прогноз заболевания будет зависеть от своевременного лечения. Если говорить о рисках перерождения в рак, то при железистой или кистозной гиперплазии он составляет 1-4%, при атипичной — 20%.
К сожалению, ни одна женщина не застрахована от этой болезни. Однако есть возможность минимизировать риски. Для этого нужно вовремя лечить любые заболевания, избегать стрессов и вести здоровый образ жизни.
Полезное видео
Из видео вы узнаете о гиперплазии эндометрия в менопаузе и после, а также, что с этим делать:
Оцените статью автора:
4 оценок, среднее: 4,00 из 5
Загрузка…
Источник


