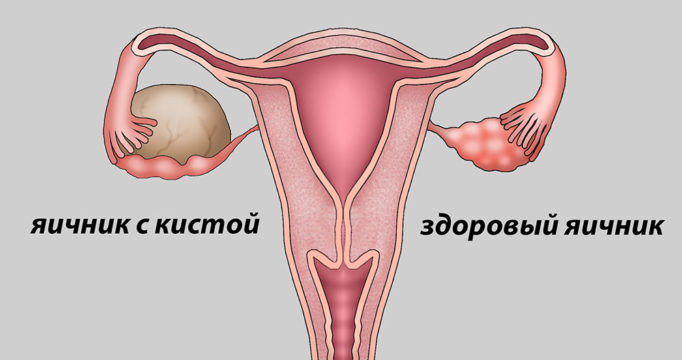
Инсеминация и киста яичника
кому делали ИИ с кистой????????так вообще можно????????мне Г разрешил сделать ИИ, но у меня киста после стимуляции 18мм на 5дц.Девочки ответьте пожалуйста!!!!!!!
Комментарии
у меня то же киста, но перед ИИ делали всегда пункцию
какая киста?фолликулярная???
а в др.яичнике есть фоллики???
ÑÑо киÑÑа поÑле ÑÑимÑлÑÑии. ÑÐµÐ³Ð¾Ð´Ð½Ñ Ñ Ð¾Ð´Ð¸Ð»Ð° на Ñзи 9Ð´Ñ Ð¾Ð½Ð° Ñже ÑдÑваеÑÑÑ 14 мм ÑÑала. да в дÑÑÐ³Ð¸Ñ ÑиÑÐ½Ð¸ÐºÐ°Ñ ÐµÑÑÑ Ñолики 10 мм в ÐЯ и 10 мм в ÐЯ.ÐФ пока ÑÑо неÑ.
РоÑÑиÑ, Ðижний ÐовгоÑод
ÐÐµÐ·Ð½Ð°Ñ ÐºÐ°Ðº ÐÐ , а Ñко ÑоÑно не делаÑÑ Ñ ÐºÐ¸ÑÑой. Ðне Ñделали пÑнкÑÐ¸Ñ ÐºÐ¸ÑÑÑ Ð¿ÐµÑед пÑоÑоколом.
РоÑÑиÑ, ÐоÑква
Ð½Ñ Ð²Ð¾Ð¾Ð±Ñе на киÑÑÑ Ð¾Ð±ÑаÑаÑÑ Ð²Ð½Ð¸Ð¼Ð°Ð½Ð¸Ðµ пеÑед ÑÑимÑлÑкой,ÑÑоб не дай Ðог не вÑÑоÑла или еÑÑ ÑÑо…а поÑле навеÑно Ñжо не ÑÑÑаÑно
РоÑÑиÑ, ÐодолÑÑк
ÐообÑе нелÑÐ·Ñ Ð¶Ðµ делаÑÑ Ñ ÐºÐ¸ÑÑой,надо,ÑÑо Ð±Ñ Ð¾Ð½Ð° ÑÑла,ÑолÑко поÑом,ÑÑо Ñо делаÑÑ.ÐÑÐµÐ½Ñ ÑÑÑанно ((((((
Irina
28 иÑÐ½Ñ 2012, 18:29
РоÑÑиÑ, ТолÑÑÑÑи
ÐавеÑное не ÐºÐ¾Ð¼Ñ Ð½Ðµ делали,поÑовеÑÑйÑÑ Ñ Ð´ÑÑгим вÑаÑем.
Источник
Можно ли делать ЭКО при эндометриозе? Какая правильная тактика лечения? Эффективна ли искусственная внутриматочная инсеминация при эндометриозе?
Содержание:
- Статистика
- Почему между эндометриозом и бесплодием стоит знак равенства?
- Стоит ли делать хирургическую лапароскопию по поводу эндометриоза перед ЭКО?
- Обоснование необходимости хирургического лечения при эндометриоидных кистах яичников перед программами искусственного оплодотворения
- ВРТ – второй этап лечения эндометриоза
- Искуственная внутриматочная инсеминация при эндометриозе
- ЭКО при эндометриозе
- Выводы
Статистика
Научные данные в отношении заболевания неутешительны:
- наружный эндометриоз внутренних половых органов наблюдается у 5–10% женщин фертильного возраста;
- среди пациенток, обратившихся в репродуктивные центры с целью проведения искусственного оплодотворения, в более чем 30% диагностированы наружные формы эндометриоза;
- частота выявления заболевания при проведении лапароскопии 20–55%.
Эндометриоз – это патологическое распространение клеток эндометрия на внутренние органы таза. Что такое эндометриоз и о причинах его появления более подробно можно узнать из этой статьи.
Почему между эндометриозом и бесплодием стоит знак равенства?
Заболевание затрагивает все органы репродуктивной системы, поэтому ЭКО при эндометриозе – не редкость. Противовоспалительные изменения фолликулярной жидкости, возникающие в результате роста эндометриоидных очагов и кровоизлияний, оказывают влияние на оогенез (созревание ооцитов):
- удлиняется фолликулярная фаза (период созревания яйцеклеток);
- уменьшаются размеры доминантного фолликула, в котором «дозревает» яйцеклетка пред овуляцией;
- активируется апоптоз (программируемая гибель) кумулюсных клеток в фолликуле.
Изменения в яичниках приводят к снижению ответа на стимуляцию овуляции. Для контролируемой стимуляции требуются более высокие дозы гонадотропинов. Но даже повышая дозировки гормональных препаратов, получают сниженное количество ооцитов (яйцеклеток).
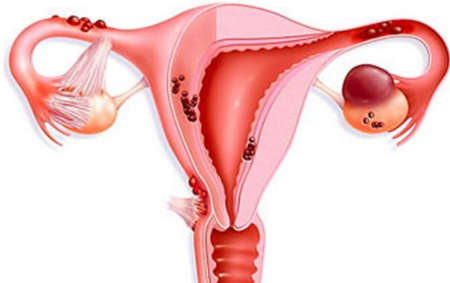
Наиболее выраженные изменения при патологии касаются рецептивности эндометрия (способности взаимодействовать с эмбрионом для осуществления процесса имплантации). Она резко снижена, что неблагоприятно сказывается на наступлении беременности и вынашивании плода.
Стоит ли делать хирургическую лапароскопию по поводу эндометриоза перед ЭКО?
Однозначно – хирургическая (лапароскопическая) терапия повышает частоту наступления беременности. Еще одно преимущество – возможность оценить ряд показателей, составляющих индекса фертильности, который имеет прогностическое значение и позволяет предсказать время и вероятность наступления спонтанной беременности. Анализируя этот показатель, репродуктолог получает возможность определиться с дальнейшим ходом лечения:
- У пациенток с хорошим прогнозом применяют выжидательную тактику и дают шанс для самостоятельной спонтанной беременности. Совокупный показатель спонтанных беременностей в течение 3 лет после лечебной лапароскопии варьирует от 44 до 77%.
- При неблагоприятном прогнозе – сразу же назначают программы ВРТ (ЭКО и внутриматочную инсеминацию), тем самым дают женщине шанс иметь генетически «родного» ребенка. Чем дольше откладывают ЭКО при эндометриозе, тем чаще приходится прибегать к суррогатному материнству и использовать донорские яйцеклетки.
При лапароскопии полное удаление очагов и образований эндометриоза перед ЭКО и внутриматочной инсеминации повышает шансы живорождения.
Обоснование необходимости хирургического лечения при эндометриоидных кистах яичников перед ЭКО
Многие исследования подтверждают факт снижения овариального резерва (запасов яйцеклеток) после удаления эндометриом яичников, особенно при двусторонних формах. При удалении эндометриоидных кист повреждаются здоровые ткани яичника вместе с фолликулами. Поэтому хирургическое лечение (с помощью лапароскопии) эндометриоза перед ЭКО имеет индивидуальный подход. Обосновано рекомендуют вмешательство:
- при выраженной болевой симптоматике – для облегчения состояния;
- для достоверного исключения злокачественных новообразований;
- при эндометриоидных кистах большого размера (риск развития осложнений – перитонит и прочее).
Во всех других ситуациях во главе стоит приоритет – дать женщине возможность получить собственный генетический материал для искусственного оплодотворения.
Решение об удалении кист диметром 3–4 см принимается на усмотрение врача. Если есть возможность получить ооциты во всех растущих фолликулах без нарушения целостности кист, необходимости в хирургическом вмешательстве нет. Если кисты, даже незначительных размеров, скрывают растущие фолликулы, особенно при фиксированном яичнике (в результате спаечного процесса) – с большой долей вероятности потребуется их иссечение.
Второй этап лечения эндометриоза — ВРТ
После хирургического вмешательства используется контролируемая стимуляция гиперовуляции, внутриматочная инсеминация, ЭКО.
Кумулятивный процент наступления беременности с применением стимуляции овуляции составляет более 50%. Без гормональной стимуляции – 27%.
Внутриматочная инсеминация при эндометриозе
Такой простой метод репродуктивных технологий, как внутриматочная инсеминация при эндометриозе, дает хорошие результаты. При проведении инсеминации после лапароскопии частота живорождений в 5,6 раз выше, чем у женщин при спонтанной беременности (при выжидательной тактике с хорошим прогнозом на беременность).

Научные рекомендации в отношении ВМИ звучат следующим образом: после хирургического лечения у женщин с бесплодием, страдающих эндометриозом 1–2 стадии, целесообразно назначать контролируемую стимуляцию со внутриматочной инсеминацией в течение 6 месяцев. Это позволяет достичь такой же частоты беременностей, как и при отсутствии причин бесплодия.
ЭКО при эндометриозе
ЭКО при эндометриозе, ассоциированным с бесплодием, рекомендуют в случае:
- непроходимости трубного аппарата;
- присутствие мужского фактора бесплодия;
- неэффективности хирургического лечения.
Самая большая проблема при ЭКО у пациенток с эндометриозом – низкое качество ооцитов, эмбрионов и неполноценная имплантация.
Чтобы повысить эффективность оплодотворения с рассматриваемой патологией, назначают ГнРГ агонисты с целью угнетения роста и регрессии эндомериоидных образований перед ЭКО или инсеминацией в течение от 3 до 6 месяцев. Это позволяет повысить шансы в 4 раза. То есть, искусственное оплодотворение проводят по ультрадлинному протоколу. Женщине назначают агонисты в виде депо-форм в течение 3–6 циклов. В последнем цикле на 20 день добавляют гонадотропины для стимуляции.
Выводы
Решение о тактике лечения методом ЭКО должно выглядеть так:
- При сниженном овариальном резерве – безотлагательное вступление в программу экстракорпорального оплодотворения.
- Присутствуют отклонения от нормы в спермограмме – проводится ЭКО с техникой ИКСИ.
- При трубном факторе (непроходимости) – срочно проводится экстракорпоральное оплодотворение.
Если этих факторов нет, то начинают хирургическое лечение с выжидательной тактикой 6–12 месяцев, что может привести к спонтанной самостоятельной беременности. Если беременности нет, в течение 3–4 циклов назначается внутриматочная инсеминация со стимуляцией. Если это лечение не было эффективным, то тогда проводят экстракорпоральное оплодотворение в ультрадлинном протоколе.
Статьи по теме:
Яйцеклетка зрелая, перезрелая, старая?
Гиперплазия и ЭКО
Что такое аденомиоз и эндометриоз?
Нужно ли делать лапароскопию перед ЭКО?
Гистероскопия перед ЭКО
Диагностика проходимости маточных труб
Гистероскопия при бесплодии
Источник
По данным медицинской статистики, 16% супружеских пар в России — бесплодны, то есть не могут зачать ребенка в течение года. В каком случае сможет помочь искусственная инсеминация? О показаниях и противопоказаниях к процедуре и шансах на успех — читайте в нашем обзоре.
Суть методики искусственной инсеминации
Искусственная, или внутриматочная, инсеминация (ИИ или ВМИ) — метод лечения бесплодия, который больше всего похож на естественное зачатие. Предварительно обработанная сперма мужа или донора вводится в полость матки женщины в периовуляторный период (в это время происходит разрыв фолликула и выход из нее яйцеклетки), который подтверждается методом ультразвукового исследования. При необходимости овуляцию можно запрограммировать на определенный день назначением препаратов. В день овуляции мужчина сдает сперму, которая подготавливается (очищается и концентрируется) для ВМИ.
Важно!
Согласно приказу Минздрава России от 30 августа 2012 года № 107н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению» при искусственной инсеминации донорской спермой допускается применение только криоконсервированной спермы. При инсеминации спермой мужа допускается использование как необработанной, так и предварительно подготовленной спермы.
Показания
ВМИ проводится в следующих случаях:
- С использованием спермы мужа:
- субфертильная сперма мужа (снижено количество сперматозоидов в единице объема — олигоспермия, снижена скорость движения сперматозоидов — астеноспермия);
- цервикальный фактор бесплодия — состояние, когда сперматозоиды неспособны проникнуть в полость матки сквозь цервикальную (шеечную) слизь;
- нарушения в сексуальной сфере пары (вагинизм, эректильная дисфункция, отсутствие эякуляции, гипоспадия, ретроградная эякуляция), делающие невозможным естественное зачатие;
- идиопатическое бесплодие (причину бесплодия не удается установить).
- отсутствие полового партнера у женщины;
- высокий риск развития наследственных заболеваний (со стороны мужа);
- тяжелое нарушение сперматогенеза у мужа (отсутствие сперматозоидов в сперме — азооспермия).
Противопоказания
Проведение внутриматочной искусственной инсеминации противопоказано при:
- непроходимости обеих маточных труб;
- доброкачественных опухолях, кистах яичников, врожденных аномалиях матки и яичников;
- онкологии любой локализации;
- врожденных пороках развития половых органов;
- тяжелых и рецидивирующих формах заболеваний крови и кроветворных органов, эндокринных заболеваниях (сахарный диабет тяжелой формы, заболевания щитовидной железы и т.д.), тяжелых заболеваниях сердца и кровеносных сосудов, легких, желудочно-кишечного тракта, почек, активных формах туберкулеза, психических заболеваниях.
Фактически ВМИ противопоказана при всех заболеваниях, при которых противопоказана сама беременность[1].
Неудачные повторные попытки ВМИ (более 3 раз) являются основанием для перехода к другому методу лечения, например, ЭКО.
Перед процедурой внутриматочной инсеминации
На этапе планирования проведения ВМИ пара проходит глубокое обследование.
Для женщины обязательны:
- Анализ крови на группу и резус-фактор.
- Клинический анализ крови (результат действителен 1 месяц).
- Анализы крови на сифилис, ВИЧ, гепатиты В и С (результаты действительны 3 месяца).
- Исследования мазка из влагалища, цервикального канала и уретры на флору и степень чистоты влагалища (результаты действительны 1 месяц).
- Общий анализ мочи (результат действителен 1 месяц).
- Заключение терапевта о состоянии здоровья (действительно 2 года).
- Цитологическое исследование мазков с шейки матки (на атипические клетки).
- Анализы крови на уровень гормонов — ФСГ, ЛГ, пролактин.
- Инфекционное обследование на хламидиоз, уреаплазмоз и микоплазмоз (желательно исследование мазков из влагалища и цервикального канала методом ПЦР).
- Выписки обо всех перенесенных операциях с данными гистологического исследования (если есть в наличии).
Для мужчины обязательны:
- Анализ крови на сифилис, ВИЧ, гепатиты В и С (результаты действительны 3 месяца).
- Спермограмма.
Как проходит искусственная инсеминация
Суть процедуры ВМИ заключается в отслеживании под контролем УЗИ роста фолликулов в яичниках до момента их созревания (диаметр 18–19 мм) и последующем введении при помощи катетера в полость матки очищенной и концентрированной спермы мужа или донора в момент овуляции (разрыва фолликула с выходом их него зрелой яйцеклетки). При этом увидеть наличие или отсутствие яйцеклетки в фолликуле при ВМИ невозможно (диаметр яйцеклетки 150 микрон и рассмотреть ее можно только под бинокулярной лупой или микроскопом после извлечения яйцеклетки из фолликула при ЭКО).
ВМИ может проводиться в естественном цикле — в этом случае будет расти 1 фолликул и, соответственно, можно рассчитывать на 1 яйцеклетку и не очень высокую эффективность процедуры. Для повышения эффективности ВМИ применяются со 2–5 дня цикла стимуляторы овуляции («Клостилбегит», «Гонал», «Пурегон» и пр.) строго под наблюдением врача. Их назначение вызывает множественный рост фолликулов в яичниках и соответственно яйцеклеток, что, с одной стороны, повышает вероятность беременности, но с другой стороны — может вызвать многоплодную беременность (двойня, тройня и т.д.), что является нежелательным, поскольку сопряжено с осложнениями для матери и детей в процессе беременности.
Процедура абсолютно безболезненна.
При искусственной инсеминации спермой мужа эякулят (путем мастурбации) сдается за 2–3 часа до самой процедуры. За 3–7 дней до этого необходимо половое воздержание. Некоторые врачи советуют воздерживаться от алкоголя на протяжении как минимум 2,5 месяцев — столько времени нужно для формирования сперматозоидов, воздействия высоких температур (баня). После этого проводятся:
- анализ качества спермы;
- разжижение спермы при комнатной температуре в течение 20–40 минут;
- очистка спермы и получение «концентрата» из активно-подвижных, морфологически полноценных сперматозоидов.
Для выделения таких сперматозоидов чаще всего используют метод флотации или метод центрифугирования в градиенте плотности.
Метод флотации. В пробирку с разжиженным эякулятом добавляют питательную среду и перемешивают. Пробирку центрифугируют, и под влиянием силы тяжести сперматозоиды опускаются на дно емкости. Из пробирки удаляется жидкая фракция, и на сперматозоиды наслаивается 1 мл питательной среды. Пробирка ставится в инкубатор, активно-подвижные сперматозоиды перемещаются в верхние слои, а внизу остаются неподвижные формы. Эмбриолог забирает в катетер среду с активными сперматозоидами из верхнего слоя и передает врачу для проведения ВМИ.
Метод центрифугирования в градиентах плотности. В пробирке слоями располагают коллоидные жидкости с разной плотностью. Верхним слоем добавляют эякулят. Пробирку помещают в центрифугу. Наиболее подвижные и жизнеспособные сперматозоиды в процессе процедуры перемещаются к ее дну, откуда и забирают образец для инсеминации.
Если речь идет о донорстве спермы, то донор перед забором эякулята тщательно обследуется. После сдачи эякулят консервируется минимум на 6 месяцев и перед использованием обследуется повторно. В день овуляции криоконсервированная (замороженная) сперма размораживается, обрабатывается (проводится очищение и концентрация сперматозоидов обозначенными выше методами) и вводится в полость матки женщины указанным ранее способом.
После ВМИ
Подготовленные сперматозоиды вводятся в полость матки специальным катетером. Далее женщина должна оставаться в горизонтальном положении 15–20 минут. После этого можно вести обычный образ жизни. Эффективность процедуры внутриматочной инсеминации проверяют через 2 недели, определяя уровень хорионического гонадотропина (ХГТ) — гормона беременности.
Эффективность искусственной инсеминации
На эффективность искусственной инсеминации влияют множество факторов. Основными считаются возраст пары, функциональное состояние яичников и качество спермы. Но исследователи изучают и возможность влияния методов подготовки эякулята, продолжительности процедуры, количества инсеминаций[2]. Пока они не пришли к окончательным выводам, которые позволили бы увеличить эффективность процедуры, — в среднем вероятность беременности при внутриматочной инсеминации не превышает 17–25%[3].
Поэтому после 3 циклов инсеминаций[4], если беременность не наступила, рекомендуется не продолжать попытки, а переходить к другим методам (например, к ЭКО).
Очевидно также, что больше шансов на успех у пар, в которых женщина моложе 35 лет, имеет 2 проходимые трубы, а спермограмма мужа близка к норме.
Безопасность для здоровья матери и ребенка
Осложнения при внутриматочной инсеминации крайне редки и чаще связаны с воздействием препаратов, которые применяют для стимуляции овуляции.
Введение катетера в матку может вызвать умеренные спазмы, которые быстро проходят. Возможно присоединение инфекции, но при соблюдении всех необходимых требований асептики, это маловероятно.
Могут возникнуть аллергические реакции на компоненты промывающей среды: альбумины и антибиотики. Но они очень редки.
Сколько стоит процедура ВМИ в Москве?
Одну процедуру внутриматочной инсеминации можно провести в рамках ОМС, по направлению гинеколога. Если есть показания к проведению этой манипуляции и при наличии квот, пациентка направляется в клинику репродуктологии.
Но в реальности многие пары предпочитают не ждать квоты, а сделать процедуру платно. Общая стоимость будет складываться из цен на все необходимые этапы процедуры:
- консультация репродуктолога (может понадобиться несколько);
- полный курс необходимых обследований;
- донорская сперма (при необходимости);
- ультразвуковой мониторинг роста фолликулов до момента овуляции и образования желтого тела;
- подготовка спермы;
- процедура инсеминации (включая расходные материалы).
Многие клиники предпочитают выставлять цену за процедуру под ключ. В этом случае она может обойтись в сумму от 20 до 50 тысяч рублей в зависимости от того, используется ли сперма мужа или донора. Но, как правило, это обходится дешевле, чем оплата всех необходимых процедур по мере их прохождения.
Невозможность зачать ребенка часто влияет на психологическое состояние супружеской пары. Если проблема очевидна, не стоит надеяться на везение или на то, что ситуация разрешится сама собой. Вспомогательные репродуктивные процедуры, в том числе искусственная инсеминация, могут помочь стать родителями, даже когда зачатие в естественных условиях невозможно.
Источник