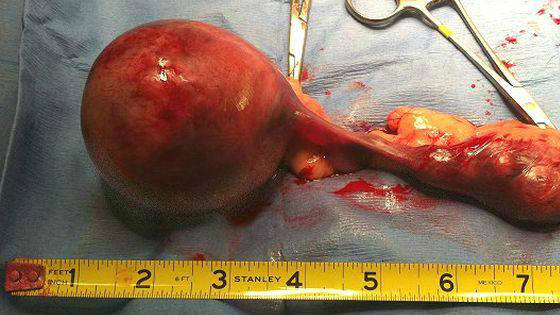
Кисты яичников связь с молочными железами

 Мастопатия – это группа заболеваний, которая сопровождается преимущественно гипертрофическим разрастанием тканей молочных желез. В основе такого состояния лежит нарушение баланса гомонов в организме женщины. Зачастую причина кроется в патологии яичников. В запущенных случаях заболевание грозит переходом в онкологическую патологию как со стороны грудных желез, так и яичников. Поэтому мастопатии с самого начала необходимо уделять должное внимание и вовремя обращаться к врачу.
Мастопатия – это группа заболеваний, которая сопровождается преимущественно гипертрофическим разрастанием тканей молочных желез. В основе такого состояния лежит нарушение баланса гомонов в организме женщины. Зачастую причина кроется в патологии яичников. В запущенных случаях заболевание грозит переходом в онкологическую патологию как со стороны грудных желез, так и яичников. Поэтому мастопатии с самого начала необходимо уделять должное внимание и вовремя обращаться к врачу.
Основные причины заболевания мастопатии яичникового генеза
Практически все процессы в организме регулируются специальными веществами – гормонами. Эти вещества обладают специфическим действием, их особенность заключается в том, что они оказывают мощное влияние даже в самых малых концентрациях. Их выработка происходит циклично с учетом времени суток, дней и месяцев. Данный механизм является очень хрупкой конструкцией, поэтому многие факторы могут вывести ее из строя.
Одним из основных органов, который вырабатывает гормоны в женском организме, являются яичники. Это парные образования, которые помимо синтеза эстрогенов и гестагенов, отвечают за созревание фолликулов и выход из них яйцеклетки (овуляцию). Выработка эстрогенов и прогестерона в яичниках происходит неодновременно, а поочерёдно.
Эту сложную работу обеспечивает механизм обратной связи. Выделяют два принципа данного механизма: положительной и отрицательно обратной связи. При высокой концентрации определённого гормона рецепторы гипофиза подают сигнал о снижении его выработки в организме (положительная обратная связь), при низкой концентрации другого гормона – гипофиз стимулирует его выработку (отрицательная обратная связь).

Для эстрогена срабатывает механизм положительной обратной связи, а для гестагенов – отрицательной
В первой фазе менструального цикла главенствуют гормоны эстрогены. Начиная с первого дня менструации их уровень в крови постепенно возрастает, пик его концентрации приходится на 12-14-й менструальный день. При максимальных значениях этого гормона отмечается минимальная концентрация прогестерона в организме. Для эстрогена срабатывает механизм положительной обратной связи, а для гестагенов – отрицательной. При помощи хеморецепторов гипофиза и гипоталамуса происходит смена выработки этих веществ во вторую фазу цикла. Такая резкая перемена в гормональном фоне приводит к разрыву фолликула и выходу яйцеклетки. Это и определяет очередность фаз менструального цикла.
Под влиянием некоторых факторов работа данной системы может быть нарушена. К таким факторам относят:
· Стрессовые ситуации. Ежедневно на работе и в условиях домашнего быта женщина испытывает нервные перенапряжения, которые сказываются на работе гормональной системы;
· Наличие острых или хронических заболеваний. Чаще всего причиной становятся впервые возникшие острые воспалительные патологии, при этом особое значение стоит отнести воспалению органов репродуктивной системы (аднекситу, эндометриту и т.д.);

· Наследственная предрасположенность. Если у пациентки в роду имели место схожие заболевания, то риск их развития у нее значительно повышается. Такая женщина наблюдается в динамике, т.к. относится к группе риска, даже на фоне полного здоровья;
· Вредные факторы окружающей среды. Загрязненная экология оказывает мощное воздействие на репродуктивную систему женщины, что в свою очередь постепенно может привести к патологии груди.
Чаще всего причиной мастопатии яичникового генеза служат состояния, которые сопровождаются снижением выработки в организме женщины эстрогенов и повышением тестостерона. К таким состояниям относят:
· Поликистоз;
· Хроническое воспаление яичников – аднексит;
· Кистозные образования яичников – лютеинизирующая или фолликулярная киста;
· Эндометриоз – наличие ткани, похожий на эндометрий (внутренний маточный слой), в структуре яичника.
На фоне гормонального дисбаланса повышается процентное содержание жира в организме. В сочетании с возрастанием концентрации тестостерона в жировой массе происходит ароматическое превращение последнего в эстрадиол и эстрон. Таким образом в организме увеличивается концентрация эстрогенов, и развивается гиперэстрогенемия. Она является непосредственной предпосылкой для гинекологических заболеваний и мастопатии.
К тому же, грудь состоит не только из железистой, но и из жировой ткани. При нарушениях яичникового генеза, ее процентное содержание значительно увеличивается. Таким образом локальная концентрация эстрогенов тоже возрастает, что при водит к фиброзно-кистозному перерождению молочной железы.

Особенности симптоматики
Мастопатия яичникового генеза имеет множество проявлений, которые отражаются как на лабораторных показателях, так и на внешнем виде пациентки. Основными симптомами являются:

· Набор массы тела, которая из избыточной быстро переходит в ожирение;
· Нарушение менструального цикла;
· Увеличение и уплотнение молочных желез (на ощупь грудь может иметь бугристую консистенцию);
· Ухудшение состояния кожи (дряблость, угревые высыпания на лице);
· Увеличение количества волос на теле, причем в нетипичных для женщин местах (появление их над губой, щеках, подбородке, груди, ягодицах, передней линии живота);
· Невынашивание беременности, в т.ч. замершие, выкидыши и т.д.
Диагностика яичниковой мастопатии
 Задача врача заключается не только в своевременной постановке диагноза «мастопатия», но и в правильном установлении причины болезни, ведь только при ее устранении возможно полное выздоровление. Именно поэтому необходимо обращаться к опытным квалифицированным врачам, которые разбираются во всех нюансах именно вашего клинического случая. При появлении первых симптомов женщина может обратиться к участковому терапевту, который назначит необходимое обследование и направит на консультацию к узким специалистам (гинеколог, маммолог, эндокринолог), более компетентных в данном вопросе.
Задача врача заключается не только в своевременной постановке диагноза «мастопатия», но и в правильном установлении причины болезни, ведь только при ее устранении возможно полное выздоровление. Именно поэтому необходимо обращаться к опытным квалифицированным врачам, которые разбираются во всех нюансах именно вашего клинического случая. При появлении первых симптомов женщина может обратиться к участковому терапевту, который назначит необходимое обследование и направит на консультацию к узким специалистам (гинеколог, маммолог, эндокринолог), более компетентных в данном вопросе.
Основное обследование:
1. Сбор анамнеза. Тщательная беседа с пациенткой – это 80% правильного диагноза. Начинает свой расспрос врач с уточнения особенностей возникновения первых симптомов, когда они появились и изменился ли их характер на сегодняшний момент, предпринимала ли пациентка попытки самостоятельного лечения или же обращалась к другим специалистам. Помимо этого, важным является генеалогический анамнез. Возможно, что женщина располагает данными о возникновении подобных заболеваний у ближайших родственников. В обязательном порядке врач уточняет информацию о начале первых менструаций (менархе), каков был их характер: постоянные/непостоянные, болезненность, обильность.
2. Лабораторные методы:
· Общий анализ крови дает первые представления о состоянии организма. Он предполагает оценку уровня эритроцитов, гемоглобина, лейкоцитов, тромбоцитов и скорости оседания эритроцитов. Последний критерий является прямым показателем воспалительных процессов в организме. К сожалению, данный анализ не дает конкретных «наводок» на поражение определенного органа, а отражает состояние организма в целом;
· Биохимический анализ. При помощи данного обследования оценивают следующие показатели крови: глюкозыа, некоторые микро- и макроэлементы (Na, K, Ca, Cl, Mg и др.), определяют концентрацию общего белка, а также отдельно его фракции, уровень холестерина.
· Гормональный профиль оценивают при помощи сбора крови в определенные дни менструального цикла. В данном случае необходима оценка уровня эстрогенов, гестагенов, тестостерона, фолликулостимулирующего и лютеинезирующего гормонов. Не лишним будет дополнительная оценка тиреоидных гомонов, т.к. патологии яичников часто сопутствует патология щитовидной железы.
3. Инструментальные методы:
· Ультразвуковое исследование. УЗИ органов малого таза проводят трансвагинально (для женщин, живущих половой жизнью) и через переднюю брюшную стенку (трансабдоминально) при целостности девственной плевы. Обследование помогает оценить состояние:
а) матки — угол ее наклона относительно позвоночника, размер стенок, размер внутренней полости, а также наличие патологических новообразований;
б) маточных труб – в норме они не визуализируются. Их можно увидеть лишь при воспалительных процессах или при внематочной трубной беременности;
в) яичников – определяется размер, консистенция, наличие растущих и созревших фолликулов (до овуляции), доминантный фолликул (непосредственно перед овуляцией), желтое тело (после овуляции). Возможно обнаружение кист (фолликулярных или лютеиновых).
Помимо органов малого таза ультразвуковой оценке подлежат молочные железы и щитовидная железа. Молочные железы обследуют для определения их консистенции и исключения онкологических новообразований. В щитовидной железе оценивают размер и однородность структуры органа. Это обследование помогает конкретизировать причину заболевания.
· Лапараскопическая диагностика (производится в трудных клинических случаях). Процедура может одновременно носить как диагностический, так и лечебный характер. Выполняется либо под общим наркозом, либо при помощи спинальной анестезии. В передней брюшной стенке делают 3 проколола. Через одно отверстие нагнетают воздух для разделения органов друг от друга и от брюшной стенки, чтобы избежать их повреждения. Через два других производят взятие биопсийного материала или резекцию кисты.
· Рентгенологическое исследование черепа проводят с целью оценки «турецкого седла». В этом анатомическом образовании располагается гипофизарный уровень регуляции эндокринной системы. Данная процедура производится с целью исключения мастопатии центрального генеза.

Центральная мастопатия молочных желез
Консультация других специалистов. Первичное звено, куда обращаются пациентки с патологией груди – это участковый врач терапевт. Однако обеспечить квалифицированным лечением при данном диагнозе может только консилиум из нескольких врачей: эндокринолога, акушер-гинеколога и врача маммолога. все эти специалисты – это вторичное звено помощи.
Мастопатия яичникового генеза. Осложнения и последствия
Каждая женщина должна внимательно относиться к состоянию своего здоровья и при первых изменениях в своем организме обращаться за помощью к врачам. Основными осложнениями и последствиями в случае запущенных форм мастопатии являются:
· Озлокачествление процесса в молочных железах и развитие рака;
· Разрыв кисты в яичнике и, как следствие, развитие внутрибрюшного кровотечения. При его обильности и несвоевременном обращении за медицинской помощью оно может стать причиной летального исхода;
· Бесплодие.
Мастопатия яичникового генеза. Особенности лечения
Принятие решение о назначении комплексной терапии в основном лежит на плечах акушера гинеколога, но только после консультации со своими коллегами – эндокринологом и маммологом. Основное лечение – консервативное. При устранении заболевания яичников решается и проблема мастопатии. Чаще всего прибегают к назначению эстроген-гестагеновых контрацептивов. Эти препараты широко используются для лечения кистозных яичниковых образований. Современные гормональные контрацептивы содержат невысокие дозы эстрогенного и гестагенного компонента, поэтому хорошо переносятся.
Фармацевтический рынок приделает широкий выбор данных препаратов. Наиболее популярными являются: «Мабюстен», «Ярина+», «Белара», «Джес» и др. Принимать их можно в течение нескольких лет с небольшими перерывами (например, полгода прием, 1-2 месяца перерыв) до тех пор, пока женщина не примет осознанное решение забеременеть. Важно помнить, что после их отмены шансы зачатия очень сильно возрастают за счет так называемого ребаунд-эффекта (одновременно созревает несколько яйцеклеток).
При неэффективности гормональной консервативной терапии пациентке рекомендуется лапароскопическое удаление кисты яичника. Помимо гормональной терапии врач назначает курс физиотерапевтических процедур, отдых на берегу моря, периодические курсы витаминотерапии.
Таким образом, мастопатия яичникового генеза в первую очередь предполагает лечение гинекологической патологии. В результате нормализации гормонального фона улучшается состояние молочных желез.
Источник
Причины миомы матки, мастопатии. Влияние яичников на молочные железы
При изучении гормональных взаимоотношений у 512 больных с миомой матки выявлено расстройство ритма в выделении гонадотропинов и эстрогенов, повышение экскреции ФСГ у половины больных и нарушение метаболизма эстрогенов с преобладанием зстриола во второй фазе менструального цикла в 2,5 раза по сравнению со здоровыми женщинами [Василевская Л. Н.].
Большая роль функциональных нарушений в развитии миомы подтверждается также измененным менструальным циклом с периода менархе у каждой третьей больной и сопутствующим хроническим воспалением придатков матки в 37% случаев [Василевская Л. Н.]. Доказательством относительной гиперэстрогении у больных с миомой являются данные Л. Н. Василевской о том, что только у каждой шестой больной во второй фазе менструального цикла эндометрий соответствовал полноценной фазе секреции.
Связь между функциональным состоянием половой системы и молочных желез особенно отчетливо выявляется в условиях патологии. Экспериментально это убедительно доказано на примере развития мастопатии и опухоли молочных желез при наличии фолликулярных кист в яичнике [Лазарев Н. И.]. Клинические наблюдения также показывают, что у больных с мастопатией весьма часто встречаются функциональные и анатомические изменения половой стетемы.
Гормональная обусловленность функциональных особенностей молочной железы подтверждается развитием ее после введения эстрогенов кастрированным животным, а также опытами с увеличением во время беременности молочной железы, трансплантированной в другие участки тела.

Установлено, что эстрогены стимулируют развитие молочных желез, а прогестерон — альвеолярного аппарата [Слоним И. Я.]. Прогестерон стимулирует развитие альвеол только после предварительного воздействия эстрогенов; введение только прогестерона неэффективно. В настоящее время установлено, что клетки молочной железы в цитоплазме и на мембране имеют рецепторы к эстрогенам, прогестерону, пролактину и тестостерону [Wilson].
Роль гипофиза в развитии молочных желез была доказана на основании отсутствия их роста у крыс, мышей и морских свинок при введении больших доз фолликулина после гипофизэктомии [Лазарев Н. И.]. При этом ЛТГ, по-видимому, принимает участие не только в секреторной функции молочной железы, но и в ее развитии, так как введение его вместе с эстрогенами гипофизэктомированным и кастрированным крысам вызывало рост и развитие систем млечных ходов молочной железы [Слоним И. Я., Jeffcoate].
Кроме того, имеются данные относительно влияния гормона роста на развитие молочных ходов в молочной железе и влияния тироксина, глюкокортикоидов и ДОК на развитие альвеолярного аппарата железы [Слоним И. Я., Jeffcoate, Montgomery, Welbourn].
Jeffcoate и др. указывают на появление слабой секреции эпителия во второй фазе менструального цикла, в результате чего в период менструации в просвете железистых ходов появляются жировые капли, слущившийся эпителий, а в более крупных молочных ходах — эритроциты [Слоним И. Я.]. Изучение интенсивности процессов пролиферации эпителия молочных ходов молочных желез у мышей на основании митотической активности клеток показало, что наибольшее число митозов выявляется в момент овуляции — при наибольшей концентрации эстрогенов в организме.
С. С. Лагучев показал, что размножение эпителиальных клеток уравновешивается процессом их физиологической гибели после естественного цикла развития. Гибель избыточных эпителиальных клеток осуществляется путем слущивания их в просветы выводных протоков и альвеол или набухания и последующего лизиса. В связи с этим при цитологическом изучении отделяемого из соска у женщин в предменструальном периоде и во время менструации обнаруживается наибольшее количество клеточных элементов.
Имеются данные о циклических изменениях покровного эпителия соска у женщин в течение менструального цикла; так же как и в эпителии влагалища, наибольшее количество ороговевающих клеток обнаружено в момент овуляции. Установлено, что масталгия сопровождается повышением секреции пролактина во второй фазе цикла [Andersen et al.].
В то же время в исследованиях, проведенных нами совместно с А. С. Алиходжаевой, впервые установлена обратная зависимость между температурой кожи ареолы и базальной температурой, что можно рассматривать как дополнительный тест функциональной диагностики яичников.
Учебное видео УЗИ диффузных изменений молочной железы и их причины

— Также рекомендуем «Молочные железы во время беременности. Мастопатия и менструальный цикл»
Оглавление темы «Нарушения функции яичников»:
- Боль в пояснице при посткастрационном синдроме. Лечение синдрома кастрации
- Витамины при посткастрационном синдроме. Эффективность лечения кастрации
- Эффективность гормонотерапии и транквилизаторов при посткастрационном синдроме
- Прогноз и течение посткастрационного синдрома
- Изменения в органах при нарушениях функции яичников
- Причины миомы матки, мастопатии. Влияние яичников на молочные железы
- Молочные железы во время беременности. Мастопатия и менструальный цикл
- Гистология мастопатии. Гормональные причины болезней молочных желез и их рака
- Эндометрий матки и нарушения менструального цикла
- Температура молочных желез при гормональных нарушениях. Кисты яичников как причина мастопатий
Источник
Неутешительная медицинская статистика свидетельствует о том, что более 40% женщин в тот или иной период жизни сталкивается с заболеваниями молочной железы. Причем в подавляющем большинстве случаев подозрение на злокачественную опухоль не подтверждается, а врач-маммолог ставит пациентке диагноз «кистозно-фиброзная мастопатия», а проще говоря, киста молочной железы.
К груди у женщины особое отношение. Это ее гордость, а потому любые проблемы с молочными железами не только ухудшают общее самочувствие, но и наносят серьезный психологический удар. Именно поэтому происходящие в груди изменения важно не оставлять без внимания, так как они могут быть первыми звоночками, предупреждающими о развитии онкологии. В данной публикации рассмотрим причины появления кисты в груди, симптомы этого новообразования и способы его лечения.
Что такое киста
Киста представляет собой небольшую доброкачественную опухоль, которая образуется в протоке молочной железы, в случае скопления в нем жидкости и образования фиброзной капсулы. Жидкость, которой наполнена киста, может иметь желтый, зеленоватый и даже бурый цвет, в зависимости от состава и длительности образования нароста. Со временем в ней появляются плотные частицы извести, что не несет опасности для здоровья, а лишь указывает на давность появления нароста.
По размерам обычная киста не превышает 2-3 см в диаметре, но в отдельных случаях может вырастать до 10 см. Такие большие кисты деформируют грудь, что, безусловно, сказывается на психологическом состоянии представительницы прекрасного пола. Кстати, молодая, недавно появившаяся киста имеет тонкую и мягкую капсулу, а потому, обнаружить ее прощупыванием груди невозможно. Однако со временем опухоль разрастается, а ее стенки становятся плотными. Уплотнение, которое нащупывает женщина, и заставляет ее обращаться к врачу.
Скажем также, что внутри кистозная капсула имеет гладкие стенки. Однако встречаются атипичные наросты, внутри которых находится сразу несколько камер. И это серьезно затрудняет лечение, ведь выполнить пункцию многокамерной кисты и откачать из нее всю жидкость становится проблематично.
Если же в груди образуется сразу несколько кистозных новообразований, врач ставит диагноз «поликистоз молочной железы». Такие наросты со временем могут сливаться в одно многокамерное сплетение, поражая более половины молочной железы. В любом случае появление кисты нельзя оставлять без внимания, ведь в ее капсуле могут содержаться мутировавшие клетки, приводящие к возникновению онкологии.
Причины появления кисты
1. Гормональный дисбаланс
По словам ученых, кистозная мастопатия возникает в результате гормональных изменений в женском организме. Чаще всего это случается при переизбытке эстрогенов, вызывающих отеки тканей, провоцирующих закупорку протоков и приводящих к образованию кист. К основным причинам гормонального сбоя в женском организме следует отнести:
– Аборты. Серьезным ударом по эндокринной системе женщины становятся аборты. В этом случае нарушается работа женских половых желез и усиливается выработка эстрогенов, которая проявляет себя не только появлением кисты в молочных железах, но также увеличением веса и развитием ожирения.
– Неправильно питание. Злоупотребление жирной пищей и продуктами, богатыми простыми углеводами, приводит к нарушению обмена веществ, что способствует набору веса и накоплению жировой ткани. А лишние жировые клетки – это лишний источник выработки эстрогенов и причина нарушения баланса гормонов.
– Прием гормональных препаратов. Нередко к дисбалансу гормонов, а значит и к появлению кисты приводит прием гормональных препаратов, которые назначаются женщинам в климактерический период. В таких случаях представительницам прекрасного полка рекомендуется каждые 6 месяцев проходить рентгенологический мониторинг. К образованию кисты в груди женщины может привести и прием оральных контрацептивов.
– Эмоциональное состояние. Всевозможные стрессовые ситуации, возникающие на фоне чрезмерной интеллектуальной нагрузки, ссор, обид и недовольства собой ведут к нарушению синтеза гормонов. Именно по этой причине медикаментозное лечение кисты в молочной железе подразумевает прием успокаивающих средств.
2. Другие причины
– Тепловые процедуры, ультрафиолетовые лучи. Длительное пребывание на солнце или злоупотребление солярием, увлечение тепловыми процедурами, такими как горячие ванны, или работа рядом с источником тепла (горячий цех, пекарня и др.).
– Травмы и ушибы грудных желез, операционное вмешательство. Все это увеличивает риск развития кистозных образований в женской груди.
– Различные заболевания. Из заболеваний, способных привести к появлению кисты медики выделяют дисфункцию яичников, патологии «щитовидки», а также воспаления в матке. Ученые предполагают также, что наросты в груди могут иметь связь с воспалением желчного пузыря. А вот связи появления кисты на яичниках с кистозным образованием в молочных железах нет абсолютно никакой.
Симптомы заболевания
Небольшое кистозное образование может никак не проявлять себя, а потому нередко о существовании кисты женщина узнает от маммолога. Тем не менее, по достижению определенных размеров, женщина сама в состоянии нащупать плотный «шарик» в груди и ощутить повышенную чувствительность пораженной груди перед месячными.
Крупная киста может напоминать о себе болями при пальпации, а также жжением в пораженной груди. Порой из соска появляются прозрачные выделения, что также можно отнести к признакам данного заболевания. Причем в отличие от мелких наростов, которые становятся чувствительными исключительно перед менструацией, крупные опухоли болят практически постоянно. Более того, крупная киста приводит к деформации груди, а кожа вокруг нароста сначала краснеет, а со временем синеет.
Если небольшая киста не создает дискомфорта ее обладательнице, то крупная опухоль может воспаляться и даже гноиться, провоцируя лихорадку, повышение температуры и увеличение лимфоузлов подмышками. В крайних случаях киста может переродиться в злокачественную опухоль. По этой причине нарост необходимо своевременно удалять. Но делать это нужно правильно, чтобы не усугубить состояние здоровья.
Диагностика кисты
Пальпацией можно обнаружить лишь средние и крупные кисты. Для выявления мелких новообразований понадобится УЗИ-диагностика. Такой метод исследования позволяет определить размеры нароста, а также рассмотреть, имеются ли мелкие камеры в полости кисты. Еще один метод исследования, который актуален в данном случае – маммография. При помощи такого метода диагностики определяется размер кисты и выявляется ее структура. Кроме того, этот маммография позволяет отличить кисту от фиброаденомы.
Кстати, в некоторых случаях специалист отправляет пациентку на прохождение МРТ. Делать это нужно лишь в крайних случаях, когда для такого исследования действительно есть основания, ведь данный вид диагностики не самым безопасный и оказывает негативное влияние на весь организм.
Лечение кисты в груди
Молочные железы очень нежные, а потому пытаться массировать грудь, чтобы «размять» кисту или попробовать выдавить ее строго запрещено. Этими действия вы ничего не добьетесь, а лишь усугубите состояние груди и спровоцируете рост кисты. Не стоит также питать надежду, что киста рассосется самостоятельно. В случае с новообразованиями в молочных железах это случается крайне редко.
Лечить кисту молочной железы нужно только под контролем врача. В случае маленьких одиночных новообразований лечение может не потребоваться совсем. Врач порекомендует лишь регулярные осмотры, чтобы иметь возможность отследить рост опухоли.
Консервативное лечение
В безоперационной терапии кистозной мастопатии чаще применяются следующие лекарственные средства, как отдельно, так и в различных сочетаниях:
1. Гомеопатические препараты
Для борьбы с кистозными новообразованиями, прежде всего, назначают:
– Мастодинон. Это комплексное гомеопатическое средство, которое снижает выработку гормона пролактина и препятствует патологическому разрастанию фиброзно-кистозных новообразований. Принимают средство по 30 капель утром и вечером, или по 1 таблетке 2 р/день на протяжении 3 месяцев.
– Мастиол Эдас. Еще одно гомеопатическое средство, которое укрепляет иммунитет и нормализует работу щитовидной железы, за счет присутствия йода, восстанавливая тем самым гормональный баланс. Принимать его следует по одной дозе до 3 р/день в течение трех месяцев.
– Мастопол. Данный препарат используют в случае множественных кистозных новообразований. Принимают такое средство, кладя по одной таблетке под язык 3 р/день на протяжении двух месяцев.
2. Биоактивные добавки
– Индинол. Основу лекарства составляет вытяжка из растений семейства крестоцветных. Препарат нормализует уровень эстрогенов в организме и предотвращает рост доброкачественных опухолей. Принимать его следует по 1-2 капсулы до 2 р/день на протяжении 3–6 месяцев.
– Кламин. Такое средство изготавливают на основе экстракта морских водорослей. В результате получается отличный иммуностимулятор и антиоксидант, который к тому же обладает антиканцерогенным действием. Принимать средство нужно по 2 капсулы 3 р/день в течение одного месяца. Кстати, в плане нормализации работы «щитовидки» женщинам с кистой в молочной железе может назначаться прием средства Йодомарин.
– Фитолон. Такой спиртовой раствор получают из экстракта деревьев хвойных пород и бурых водорослей. Медикамент оказывает противовоспалительное действие, отлично укрепляет иммунитет и способствует рассасыванию кисты. Лечение таким средством подразумевает прием по 1-2 таблетки 3 р/день в течение 2–6 месяцев.
3. Гормональные препараты
Учитывая, что в подавляющем большинстве случаев причиной появления кисты становится гормональный сбой, вызванный нарушением работы эндокринной системы, специалист назначает пациентке прием гормональных средств в невысоких дозах. Чаще всего это противозачаточные препараты, такие как Утрожестан, Дюфастон, Жанин или Марвелон.
4. Энзимные препараты
В некоторых случаях лечение кисты проводят с применением энзимных препаратов, которые нормализуют жировой обмен, устраняют болевые симптомы, укрепляют иммунитет и снимают имеющееся воспаление. Наиболее известным препаратом данной группы является средство Вобэнзим.
5. Витаминотерапия
Чтобы укрепить защитные силы, помочь организму самостоятельно справиться с кистой и предотвратить рецидивы заболевания, пациентке могут назначаться витамины A, E, C, PP, а также витамины группы B. Все их можно найти в витаминных комплексах Витрум и Мультифорт.
6. Успокоительные средства
Если причиной появления нароста в груди стал стресс, женщине необходимо употреблять успокоительные средства на растительной основе, например, настойку валерианы, пустырник или препарат Тенотен.
7. Противовоспалительные средства
При наличии воспаления и боли в груди специалист назначает нестероидные противовоспалительные средства (НПВС), такие как Диклофенак или Диклоберл.
При любой кисте женщине назначается специальная диета, при которой ей следует сократить или совершенно исключить из рациона соль, шоколад, кофе, а также овощи и фрукты, которые содержат большое количество клетчатки.
Хирургическое лечение
Пункция
В случае неэффективности медикаментов появившуюся в груди кисту удаляют хирургическими методами. В большинстве случаев для этого используют пункцию под контролем УЗИ-диагностики. Через прокол в груди врач тонкой иглой откачивает жидкость из кисты, после чего стенки новообразования слипаются и с течением времени, рассасываются. Проводится операция в течение 40–60 минут под местной анестезией.
Хирургическое удаление
Если же киста имеет разрастания внутри капсулы и обычной пункцией ее удалить невозможно, врачи решаются на полостную операцию. Проводится она и в случаях подозрения на злокачественное новообразование в груди. Для этого под общей анестезией пациентке делают надрез в области новообразования и иссекают его с удалением окружающих тканей и последующим послойным сшиванием тканей в месте разреза.
Лазерная абляция
Это относительно новый метод удаления кисты, который проводят не во всех клиниках. Да и не все пациенты могут позволить себе лазерную абляцию, а все из-за дороговизны метода. Для проведения процедуры врач выполняет прокол в груди и подводит к кисте светодиод со световым лазерным пучком. Такой пучок света разрушает атипичные клетки, совершенно не затрагивая здоровые ткани. Метод является безболезненным и малотравматичным, но что еще важнее после операции отсутствуют осложнения, а на теле практически не остается шрамов.
Народное лечение кисты
При согласовании с врачом медикаментозное лечение кистозной мастопатии можно дополнять рецептами нетрадиционной медицины. В этом плане наибольшей популярностью пользуются следующие средства:
1. Настой корня лопуха
Необходимо взять 10–15 г измельченного корня лопуха, залить его 200 мл кипятка, плотно закрыть крышкой и оставить настаиваться 3 часа. Спустя отведенное время средство процеживают и принимают 3 р/день по 20 мл до еды.
2. Капуста белокочанная
Возьмите свежий капустный лист и на ночь прикладывайте его к участку груди с имеющейся кистой. Сверху фиксируйте растение повязкой или бюстгальтером. Такое средство снимет боль, не допустит воспаления и будет способствовать рассасыванию кисты.
3. Свекла
Натрите свежую свеклу на мелкой терке, после чего 200 г такой кашицы подержите на водяной бане 20 минут и добавьте к средству 2 ст.л. 9% столового уксуса. Сделайте компресс с данным средством и прикладывайте его к груди на ночь. Длительность лечения 10 дней.
4. Грецкие орехи
Пятнадцать грецких орехов следует очистить от скорлупы. Собрав все скорлупки нужно наполнить ими пол литровую банку, а сверху до краев залить водкой. Закройте сосуд крышкой, оставьте его в темном месте на неделю. Готовое средство нужно процедить и можно принимать его по 2 ст.л. 2 р/день на протяжении месяца.
5. Донник лекарственный
Для этого рецепта вам понадобится донник лекарственный. Возьмите 2 ст.л. измельченной зелени, залейте стаканом кипятка и дайте целебному средству настояться 2 часа. Сверните марлю в несколько слоев, смочите ее в готовом лекарстве и приложите к груди на 15 минут. Проводятся процедуры 2 р/день, а полный курс лечения составит 3 месяца.
Здоровья вам!
Источник