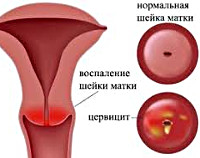
Лечение при цервиците в период менопаузы

 Атрофический цервицит представляет собой воспаление, возникающее в шейке матки, которое возникает и развивается по общим принципам цервицита, однако, имеет ряд особенностей. Он не всегда сопровождается симптомами, что приводит к прогрессированию и развитию различных осложнений.
Атрофический цервицит представляет собой воспаление, возникающее в шейке матки, которое возникает и развивается по общим принципам цервицита, однако, имеет ряд особенностей. Он не всегда сопровождается симптомами, что приводит к прогрессированию и развитию различных осложнений.
Заболевание может возникнуть у женщин в любом возрасте. Согласно статистическим данным, патологический процесс чаще всего поражает довольно молодых представительниц.
Шейка матки является барьером, препятствующим проникновению инфекции из влагалища. Слизистая пробка, секрет желез цервикального канала позволяют шейке матки осуществлять защитную функцию. Однако, под воздействием некоторых факторов происходит нарушение естественной защиты, которое приводит к развитию воспаления или цервициту.
Если воспаление затрагивает влагалищную часть, развивается экзоцервицит. При поражении цервикального канала происходит прогрессирование эндоцервицита.

Цервицит атрофической разновидности крайне редко существует изолированно. Как правило, патологическому процессу способствуют другие воспалительные заболевания репродуктивной сферы женщины, например, вульвит.
Более 70% клинических случаев заболевания можно диагностировать у представительниц детородного возраста. Случаи выявления патологии у женщин после менопаузы составляют небольшой процент и относятся чаще всего именно к атрофической разновидности.
Цервицит зачастую препятствует наступлению беременности из-за роста доброкачественных новообразований в запущенной стадии. Воспалительный процесс также может приводить к хроническому прерыванию беременности и преждевременным родам, в случае инфицирования плодных оболочек. При отсутствии лечения не исключено развитие восходящей инфекции, например, аднексита.
Цервицит протекает в двух формах:
- острой;
- хронической.
Острая форма проявляется выраженной клинической картиной, в то время как хроническое течение имеет стёртый характер. Заболевание начинается с острой стадии, а при отсутствии адекватной терапии переходит в хроническую форму.
Цервицит бывает двух разновидностей:
- специфической;
- неспецифической.
Специфический цервицит вызван половыми инфекциями, например, хламидиями. Неспецифическое воспаление обусловлено условно-патогенными микроорганизмами, среди которых выделяют грибы Кандида, стрептококки и стафилококки.

Атрофический цервицит чаще всего вызывается неспецифической микрофлорой.
Причины возникновения и клиническая картина
Учёные считают, что основной причиной развития воспалительного процесса является проникновение инфекции специфического и неспецифического характера в шейку матки. Прогрессирование патологии возможно благодаря следующим факторам:
- систематические травмы шейки матки в процессе различных хирургических вмешательств;
- наличие рубцовой ткани шеечной части;
- доброкачественные образования, например, полипы;
- нарушение функционирования иммунной системы;
- гормональная дисфункция;
- сопутствующие заболевания половой сферы.
Специфическая микрофлора попадает в шеечную часть при половых контактах, в то время как неспецифическая или условно-патогенная проникает вместе с кровью и лимфой. При наличии снижения защиты со стороны иммунитета инфекция вызывает воспалительный процесс.
Клиническая картина при цервиците атрофического характера зависит от особенностей течения заболевания.

При остром воспалении пациентку беспокоят выраженные проявления:
- ноющие боли внизу живота и спины;
- обильные патологические выделения;
- подъём температуры;
- рези при мочеиспускании.
 Острый цервицит нередко сопровождается ухудшением общего самочувствия, в то время как при хроническом течении признаки имеют стёртый характер.
Острый цервицит нередко сопровождается ухудшением общего самочувствия, в то время как при хроническом течении признаки имеют стёртый характер.
Среди симптомов хронической стадии можно выделить:
- периодические болезненные ощущения внизу живота, которые могут возникать при половом акте;
- контактные выделения;
- незначительные слизистые или гнойные выделения;
- дискомфорт во влагалище.
Симптомы цервицита напрямую зависят от возбудителя, вызвавшего воспаление.
Например, уреаплазмы могут вызывать рези во время мочеиспускания. Существенное значение имеют сопутствующие патологии, которые часто сопровождают цервицит. Аднексит в сочетании с цервицитом может обуславливать подъём температуры тела. В целом обострения чаще всего возникают в начале менструального цикла.
Методы диагностического исследования
Выявление патологии воспалительного характера не представляет сложную задачу. Для постановки диагноза зачастую достаточно общего осмотра врача-гинеколога на кресле.
Поскольку воспаление шейки матки в большинстве случаев не сопровождается ярко выраженной симптоматикой, определение заболевания происходит либо во время профилактического осмотра, либо при обращении пациентки к врачу по поводу другой патологии.
Среди диагностических методов выявления цервицита специалисты называют несколько основных видов исследования.
- Гинекологический осмотр. Исследование проводится при помощи вагинального зеркала. Врач отмечает припухлость и красноту слизистой шейки матки, наличие разрастаний и доброкачественных новообразований. При атрофической разновидности заболевания наблюдается характерное истончение ткани.
- Влагалищные мазки. В обязательном порядке выполняется общий мазок и бакпосев на определение микрофлоры влагалища, которые позволяют диагностировать воспаление и повышение количества условно-патогенных микроорганизмов. Для выявления специфической микрофлоры пациентке рекомендовано ПЦР-исследование, в рамках которого можно обнаружить половую инфекцию. Одновременно с этим анализом также проводится исследование на чувствительность микроорганизмов. Для исключения атипических процессов также проводится цитологическое исследование.

- Анализы крови и мочи. Пациентке рекомендовано выполнение анализа крови на ВИЧ и сифилис, а также общий анализ мочи при болях, сопровождающих мочеиспускание.
- Кольпоскопия и биопсия. Эти исследования проводятся при помощи кольпоскопа с целью исключения предраковых патологий, поражающих шейку матки.
- УЗИ органов малого таза. Диагностика позволяет выявить сопутствующие заболевания женской половой сферы.
Объём методов диагностики определяет врач-гинеколог, исходя из особенностей клинической картины и данных анамнеза пациентки.

Причины, симптомы и лечение при возникновении
Зачастую цервицит имеет атрофический характер. При таком цервиците причиной развития воспаления могут стать хронические половые инфекции:
- хламидиоз;
- уреаплазмоз;
- кандидоз;
- ВПЧ.
Чаще атрофический цервицит возникает вследствие воздействия условно-патогенной микрофлоры и характеризуется хроническим течением.
Атрофический цервицит имеет некоторые особенности прогрессирования. Вместе с тем его течение типично для остальных разновидностей цервицита.
Можно выделить следующие заболевания половой сферы, которые провоцируют атрофический цервицит:
- аднексит;
- воспалительные процессы в придатках;
- эндометрит.
Среди основных факторов, способствующих возникновению атрофического цервицита, врачи выделяют повреждения эпителиальной ткани шейки матки в процессе:
- абортов;
- выскабливаний;
- установки спирали;
- родов;
- грубых половых актов.
А также атрофический цервицит может стать следствием гормональной перестройки в организме женщины перед и после менопаузы. Нарушение соотношения половых гормонов ведёт к изменению эпителия, которое носит возрастной характер.
Среди характерных симптомов атрофического цервицита врачи выделяют:
- истончение ткани эпителия, покрывающего шейку матки;
- дисбаланс влагалищной микрофлоры;
- нарушение естественного процесса мочеиспускания.
Лечение при атрофической форме патологии преследует две цели:
- устранение причины инфекционного и гормонального характера;
- восстановление повреждённого эпителия.
Для лечения половых и условно-патогенных инфекций применяются:
- антибиотики широкого спектра действия;
- противовирусные средства;
- противогрибковые лекарства;
- антисептики;
- иммуностимулирующая терапия

В целях восстановления шеечного эпителия применяются свечи, содержащие эстрогены. Эти гормоны, входящие в состав, подпитывают патологически изменённые ткани, нормализуют клеточную структуру, а также способствуют восстановлению необходимого уровня кислотности. Гормональное лечение способно также улучшить состояние влагалищной микрофлоры.
При атрофическом цервиците хороший эффект оказывают средства народной терапии. По рекомендации врача можно применять отвары и настои, приготовленные из лекарственных трав. В качестве целебных трав используются листья эвкалипта, шалфея, трава тысячелистника.
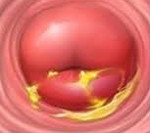
Хронический цервицит — длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше. Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.
Причины хронического цервицита
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
- Инфекционные агенты. Заболевание вызывают возбудители ИППП — гонококки, хламидии, трихомонады, вирусы генитального герпеса и папилломатоза. Также цервицит возникает при активизации условно-патогенной микрофлоры (дрожжевых грибков, стафилококков, стрептококков, кишечной палочки и т.п.).
- Неинфекционные факторы. Воспаление осложняет травмы шейки матки, неопластические процессы, аллергические реакции на контрацептивы, лекарственные и гигиенические средства. Причиной развития атрофического цервицита служит снижение уровня эстрогена во время менопаузы.
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
- Механические повреждения. Шейка матки чаще воспаляется у пациенток, перенесших аборты, сложные роды, инвазивные лечебно-диагностические процедуры.
- Гинекологические болезни. Хроническое воспаление может развиться на фоне опущения влагалища или распространиться из других отделов женской половой системы.
- Беспорядочная половая жизнь. Частая смена партнёров повышает риск заражения ИППП. При этом цервицит является или единственным проявлением инфекции, или сочетается с вульвитом, вагинитом, эндометритом, аднекситом.
- Снижение иммунитета. Иммунодефицит у женщин с тяжёлой сопутствующей патологией или принимающих иммуносупрессивные препараты способствует активизации условно-патогенных микроорганизмов.
- Гормональный дисбаланс. Воспаление часто возникает при приёме неправильно подобранных оральных контрацептивов и заболеваниях со сниженной секрецией эстрогенов.
- Сопутствующие заболевания. Хроническое течение цервицита отмечается у пациенток с синдромом Бехчета, урологической и другой экстрагенитальной патологией.
Патогенез
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи. В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
По этиологии:
- Хронический специфический цервицит, вызванный возбудителями ИППП.
- Хронический неспецифический цервицит, возникший вследствие активации условно-патогенной флоры или действия неинфекционных факторов.
- Хронический атрофический цервицит, который проявляется воспалением эндо- и экзоцервикса на фоне их истончения.
По распространённости воспаления:
- Диффузный — с вовлечением в процесс всей слизистой оболочки.
- Экзоцервицит — с поражением влагалищной части шейки.
- Эндоцервицит — с поражением слизистой цервикального канала.
- Макулёзный — с формированием отдельных очагов воспаления.
По стадии воспаления:
- Период обострения с выраженной симптоматикой.
- Ремиссия с минимальными клиническими проявлениями.
Симптомы хронического цервицита
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя. Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
- Осмотр на кресле. Определяется небольшая отёчность слизистой, шейка матки выглядит уплотнённой и несколько увеличенной. В области экзоцервикса выявляются эрозированные участки и папилломатозные разрастания.
- Расширенная кольпоскопия. Осмотр под микроскопом позволяет уточнить состояние слизистой, вовремя выявить предраковые изменения и злокачественное перерождение эпителия.
- Лабораторные этиологические исследования. Мазок на флору и посев с антибиотикограммой направлены на обнаружение возбудителя и оценку его чувствительности к этиотропным препаратам. С помощью ПЦР, РИФ, ИФА можно достоверно определить вид специфического инфекционного агента.
- Цитоморфологическая диагностика. При исследовании соскоба шейки матки оценивается характер изменений и состояние клеток экзо- и эндоцервикса. Гистология биоптата проводится по показаниям для своевременного обнаружения признаков малигнизации.
- Гинекологическое УЗИ. В ходе эхографии выявляются деформированная, утолщенная и увеличенная в размерах шейка матки, наботовы кисты, исключается онкопроцесс.
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
- Этиотропное медикаментозное лечение. При инфекционном генезе цервицита используются антибактериальные и противовирусные препараты. При подборе антимикробного средства учитывают чувствительность возбудителя. Гормональные препараты (эстрогены) применяют в терапии атрофического цервицита у женщин в период менопаузы.
- Восстановление влагалищной микрофлоры. После курса антибиотикотерапии рекомендованы эубиотики местно (в виде свечей, тампонов, влагалищных орошений) и внутрь.
- Вспомогательная терапия. Для ускорения процессов регенерации слизистой, укрепления иммунитета и предупреждения возможных рецидивов показаны иммуно- и фитотерапия, физиотерапевтические процедуры.
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур. Рекомендуется соблюдать правила интимной гигиены, упорядочить половую жизнь, пользоваться презервативами (особенно при сексуальных контактах с малознакомыми партнёрами), исключить секс во время месячных. Для профилактики рецидивов эффективны курсы общеукрепляющей и иммунотерапии, соблюдение режима сна и отдыха, защита от переохлаждения ног и области таза.