Миома матки 2 тип что это
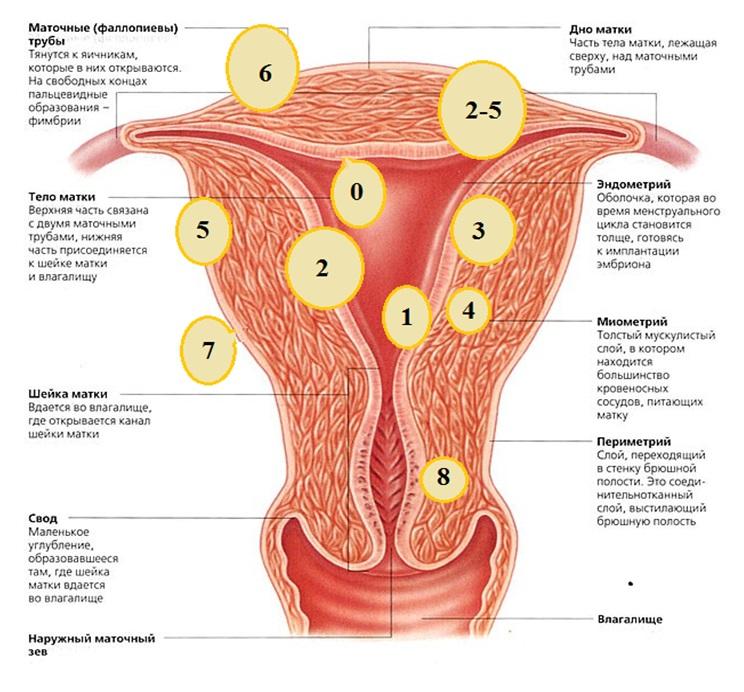
Субмукозная миома матки – это доброкачественное новообразование женских половых органов с локализацией в подслизистой оболочке.
Миома матки достаточно распространённое гинекологическое заболевание среди женщин старше тридцати лет. В последнее время наблюдается тенденция к увеличению частоты появления этого заболевания у более молодых женщин. В связи с этим остро встаёт проблема по сохранению репродуктивной функции у данной категории пациенток.
Классификация
Миома матки возникает вследствие гипертрофии мышечных и соединительнотканных элементов.
Миоматозные узлы бывают множественными и единичными, от нескольких миллиметром до десятков сантиметров.По расположению относительно отделов матки выделяют:
- интрамуральные – располагаются непосредственно в толще стенки матки, в мышечном слое (миометрии);
- субмукозные – под слизистой оболочкой, увеличиваются в сторону внутренней поверхности матки;
- субсерозные – выступают над внешней поверхностью матки, увеличиваются в направлении брюшной полости;
- инралигаментарная – между широкими связками матки.
Типы субмукозных миом
Около трети случаев приходится на миомы с подслизистой локализацией.
Важно! Субмукозные миомы считаются наиболее неблагоприятным типом доброкачественных опухолей. В связи с достаточным кровоснабжением, они могут за короткий промежуток времени достигать значительных размеров. Опасность этого вида доброкачественных новообразований заключается в увеличении частоты бесплодия. На их долю приходится около 35% всех диагностированных случаев. При наступлении беременности повышается риск невынашивания, самопроизвольного аборта, преждевременных родов, неправильного расположения плода, осложнений в родах. Поэтому важно своевременно диагностировать заболевание и провести необходимое лечение.
Классификация подслизистых образований основывается на объёме, занимаемом ими по отношению к миометрию, что помогает в выборе тактики проводимого лечения. Выделяют:
- 0 тип – узлы располагаются полностью в теле матки;
- 1 тип – 50% находится в толще миометрия, а оставшаяся часть в полости;
- 2 тип – более 50% располагается в толще, а меньшая часть в полости;
- 3 тип – между эндометрием и тканями узла опухоли отсутствует слой миометрия.
Следовательно, субмукозная миома матки 2 типа – это доброкачественное новообразование женских половых органов, локализованное в подслизистой оболочки, большей своей частью расположенное в толще миометрия.
Причины образования
Причины и патогенез субмукозных миом второго типа, как и остальных видов, до сих пор точно не изучены. Существует несколько гипотез, какие факторы могут послужить толчком к развитию заболевания. Известно, что избыток в организме женских половых гормонов – эстрогенов, в большинстве выявленных случаях является предрасполагающим к появлению данного вида образований.
Частые аборты, осложнения в родах, воспалительные заболевания женских половых органов, наследственная предрасположенность, отсутствие беременностей и родов у женщин в возрасте до 30 лет, позднее начало менструаций, эндокринные нарушения (сахарный диабет, нарушения в работе щитовидной железы), избыточная масса тела, частые стрессы, длительный приём гормональных контрацептивов также может привести к развитию заболевания.
В каждом отдельном случае следует изучить наследственность, образ жизни, здоровье пациентки. Знание возможных причин поможет в будущем предупредить рецидив
Симптомы
Важно! Болезнь может длительное время протекать бессимптомно. Клиническая картина наиболее выражена при достижении узлами значительных размеров. Регулярное посещение гинеколога (не реже одного раза в год) и выполнение рекомендаций, позволит выявить болезнь на более ранних этапах.
Пациентки с субмукозными миомами 2 типа в основном предъявляют следующие жалобы:
- на нарушения менструального цикла;
- продолжительные и обильные менструальные кровотечения с небольшими промежутками между ними (гиперполименоррея);
- появление сгустков во время менструации (меноррагии);
- болезненные менструации (альгоменоррея);
- появление межменструальных кровотечений (метроррагии);
- слабость и общее недомогание, по причине возникновения железодефицитной анемии из-за продолжительных менстуаций;
- боли внизу живота схваткообразного характера. Узел является чужеродным, поэтому матка пытается избавиться от него – отсюда боли схваткообразного характера. Иногда он может выходить самостоятельно, что всегда сопровождается сильными болями и обильным кровотечением. Особенно это характерно для больших узлов 0 и 1 типов;
- увеличение живота, по причине быстрого роста миоматозного узла.
В случае, когда субмукозное образование достигает очень больших размеров, цикличность менструаций нарушается, а в последующем менструации вообще могут не прекращаться.
При нарушении питания опухоли, в случае её перегиба, перекрута ножки возникает острое состояние, требующее незамедлительной медицинской помощи.
Субмукозные миомы в большинстве случаев приводят к бесплодию, поэтому очень важно всем знать проявления болезни. Наиболее ранняя диагностика у женщин репродуктивного возраста позволяет сохранить возможность забеременеть.
Диагностика
Заподозрить наличие патологии может врач уже на этапе гинекологического осмотра, путём расспроса пациентки о имеющихся жалобах и непосредственно при осмотре на кресле. Путём пальпации можно прощупать непосредственно сам узел, при его достаточно большом размере матка будет увеличена. Надавливание непосредственно на область расположения образования может вызвать болезненность.
Для диагностики используются неинвазивные инструментальные методы:
- УЗИ (ультразвуковая диагностика). С помощью трансабдоминального или трансвагинального датчика новообразование хорошо визуализируется, как и где оно расположено, определяются его размеры и особенности. Это совершенно безболезненный и достаточно информативный метод диагностики.
- УЗИ с доплерометрией позволяет определить особенности кровотока в образовании и окружающей его области;
- Гидросонография. Основывается на использовании УЗИ с контрастным веществом. Позволяет дифференцировать миоматозный узел с полипом матки.
- КТ (компьютерная томография). Использование компьютерной томографии позволяет выявить заболевание на самых ранних стадиях. Часто этот метод используется для оценки опухолей больших размеров.
- МРТ (магнитно-резонансная томография). Позволяет получить объёмное изображение, в трёх проекциях. Наиболее чувствительный способ диагностики, однако, один из самых дорогостоящих. С помощью МРТ можно получить самую точную и достоверную информация об опухоли.
- Гистерография (рентген). Этот метод в современной медицине используется всё реже. На рентгене новобразование выглядит в виде дефекта с чёткими контурами. Недостаток метода заключается в сложности дифференциации субмукозного узла с полипом, узловой формой аденомиоза и раком матки.
Из инвазивных методов применяется диагностическая гистероскопия. Путём введения в полость матки эндоскопического прибора определяется расположение миоматозного узла, характер поверхности, ширина основания, консистенция.
Лечение
Благодаря появлению лапароскопической и эндоскопической миомэктомии появилась возможность удаление миоматозного узла без удаления матки, следовательно возможно сохранение репродуктивной функции.
Лапароскопический метод представляет собой доступ в брюшную полость, когда через небольшие разрезы (до 10 мм) вводятся инструменты и лапароскоп (оптическая система, которая позволяет хирургу выводить изображение внутренних органов на экран). Операция с использованием лапароскопа является малотравматичной, редко наблюдаются послеоперационные осложнения, пациенты быстрее реабилитируются и косметический дефект настолько мал, что практически незаметен.
Важно! Хирургическое удаление субмукозных миом является наиболее эффективной тактикой лечения. Если отказаться от оперативного лечения на ранних этапах роста опухоли, то в последующем возрастает вероятность в проведении радикальной операции по удалению опухоли вместе с маткой.
В лечении субмукозной миомы 2 типа применяется двухэтапная консервативная миэмэктомия. В основе лежит использование лапароскопического способа в сочетании с электрохирургической и лазерной гистерорезектоскопией. Гистерорезектоскопия представляет собой введение специального аппарата электрокоагулятора (или лазера) через влагалище и цервикальный канал. В процессе операции послойно удаляют опухоль, минимально затрагивая здоровые ткани. Важный момент при подготовке к проведению операции – применение гормональной терапии, которая приостановит менструальную функцию и за счёт уменьшения эндометрия происходит уменьшение размера самого узла.
В основе радикальной операции лежит удаление матки с шейкой (тотальная гистерэктомия) или без шейки матки (субтотальная гистерэктомия).
Прогноз после оперативного лечения благоприятный.
Осложнения
После проведенного лечения могут наблюдаться такие осложнения, как:
- Рецидив заболевания. После удаления образование необходимо наблюдение и избегание возможных причин, повлекших болезнь. Наличие вредных факторов может привести к повторному росту опухоли. Особенно в группе риска женщины в период менопаузы. Возникающая гормональная перестройка в этот период может снова запустить процесс роста опухоли.
- Рубцы на матке при хирургическом удалении множественных образований могут стать причиной разрывов матки при беременности. При планировании беременности лучше выждать период около полугода после операции. В некоторых случаях врачи могут назначить кесарево сечение для снижения риска данного осложнения.
Профилактика заключается в соблюдении здорового образа жизни, разумном предохранении от нежелательной беременности, своевременном обращении к специалистам при гормональных нарушениях, заболеваниях женской половой системы, выполнении всех рекомендаций, ежегодном осмотре.
Видео: сумбукозная миома матки – лечение
Видео: миома матки. Удаление субмукозных узлов
Источник
Миома матки (ММ) представляет собой неоднородную доброкачественную опухоль, которая различается размерами, локализацией, темпами роста, морфологическими и клиническими проявлениями. Следует отметить, что понятие миома матки подразумевает использование врачами и пациентами разных терминов. Приведем список наиболее часто используемые: лейомиома, фибромиома, узловая миома, множественная миома, фиброма матки, узел или узлы миомы, фиброматоз. Если не вникать в тонкости, то все эти термины подразумевают один диагноз: миома матки.
Причины возникновения миомы матки
Несмотря на то, что ММ является одной из самых распространенных патологий в структуре гинекологических заболеваний у женщин, до настоящего момента нет единой точки зрения о причинах возникновения и развития данной опухоли.
Большинство исследователей ведущую роль в возникновении миомы матки отводят гормонам (эстрогены, прогестерон, пролактин), различным факторам роста (это естественные соединения, способные стимулировать рост, пролиферацию и/или дифференцировку клеток.). Также, повреждение миометрия, в результате воспалительного или механического воздействия (выскабливания и оперативного вмешательства), может способствовать возникновению миомы матки.
Различают 3 типа узлов:
— субсерозные (растут из мышцы матки по направлению к брюшной полости);
— интрамуральные (полностью, или большей частью располагаются в мышце матки);
— субмукозные (растут из мышцы матки по направлению к её полости, с прорастанием слизистого слоя).
В 2011 году, Международной федерацией акушерства и гинекологии (The International Federation of Gynecology and Obstetrics, FIGO) была опубликована классификация, описывающая десять типов локализации узлов миомы, включая гибридный тип узла и шеечный узел (смесь двух типов миом).

| Субмукозная миома | Узел на ножке полностью в полости матки | |
| 1 | <50% узла расположено интрамурально | |
| 2 | >50%узла расположено интрамурально | |
| Другие | 3 | 100% интрамурально, но контактирует с эндометрием |
| 4 | Интрамуральный узел | |
| 5 | Субсерозный >50% интрамуральный | |
| 6 | Субсерозный < 50% интрамуральный | |
| 7 | Субсерозный на ножке | |
| 8 | Другие (например, шеечный узел или паразитарный) | |
| Гибридная миома (включает как эндометрий, так и серозную оболочку) | В этом случае две цифры указываются через дефис. При этом первая цифра соответствует отношению узла к эндометрию, вторая — отношению узла к субсерозной оболочке. | |
| 2-5 | Узел расположен субмукозно и субсерозно. Субмукозно выступает менее половины диаметра узла и субсерозно выступает менее половины диаметра узла. | |
По данным литературы, в 95 % случаев, миома матки располагается в матке, а в 5% случаев — в шейке матки.
В практической гинекологии особенно актуальным остается вопрос лечения пациенток с субмукозной миомой матки.
Субмукозная миома матки — это та разновидность опухоли, когда миоматозный узел располагается в полости матки. Субмукозный миоматозный узел (его еще называют «подслизистый», потому что такой узел располагается под внутренним слизистым слоем матки) встречается у 20-25% женщин, страдающих ММ.
Принято выделять три типа субмукозных узлов:
0 Тип — субмукозные узлы на ножке (тонком основании);
1 Тип — субмукозные узлы на широком основании с погружением в толщу маточной мышцы менее 50% узла;
2 Тип — субмукозные узлы на широком основании с погружением в толщу маточной мышцы более 50% узла.
Жалобы:
- Обильные и/или длительные месячные, часто со сгустками. Важна динамика: на протяжении нескольких менструальных циклов месячные становятся более обильными и/или длительными, чем раньше (изменения только в одном цикле могут носить функциональный характер). У некоторых пациентов менструации становятся болезненными или более болезненными, чем были раньше. В большинстве случаев регулярность менструального цикла сохраняется.
- В результате обильной менструальной кровопотери развивается анемия, появляются жалобы на слабость.
Диагноз:
- Устанавливается на основании УЗИ с использованием вагинального датчика, так как абдоминальное УЗИ не дает полноценной информации о состоянии полости матки. В идеале, УЗИ для выявления субмукозного узла лучше выполнять во второй половине цикла, когда хорошо выражен эндометрий и лучше на его фоне визуализируется субмукозный узел.
- В общем анализе крови выявляется низкий уровень гемоглобина.
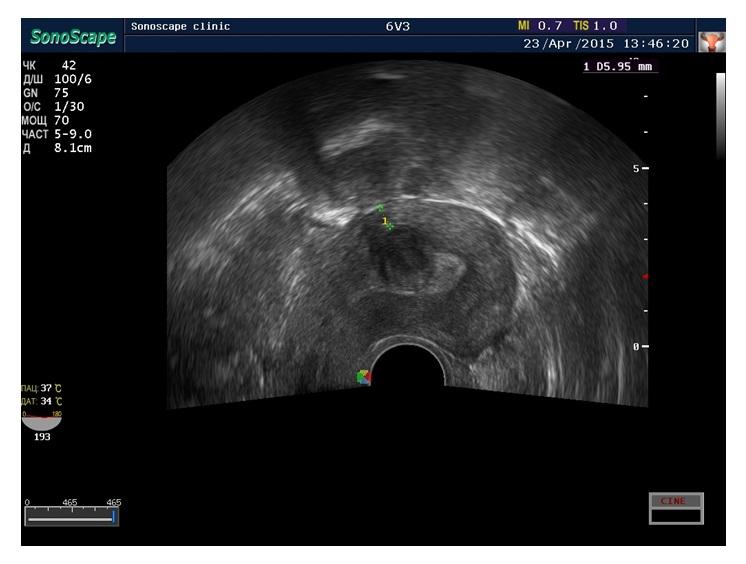
На снимке внизу субмукозный узел на 18 день менструального цикла диаметром 2 см.
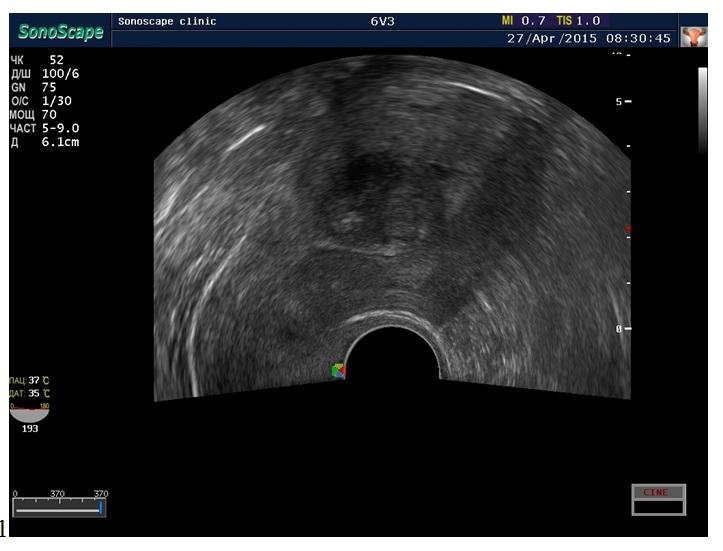
На снимке (внизу) субмукозный узел 2,5 см выявленный на УЗИ, которое выполнено в первой фазе менструального цикла.
Лечение (только оперативное):
- Гистерэктомия (удаление матки с шейкой) или ампутация матки (удаление только тела матки) из лапаротомического или лапароскопического доступа, что зависит от наличия специального оборудования, квалификации хирурга, а также от конкретной клинической ситуации у каждого пациента.
- Гистерорезектоскопическое удаление субмукозного узла. При использовании данного метода удаляется только узел (матка остается). Возможность выбора данного метода оперативного лечения зависит от наличия специального оборудования, квалификации хирурга и от конкретной клинической ситуации.
Время нахождения в стационаре (после гистерорезектоскопии, удаления субмукозного узла):
- Пациентка поступает в стационар утром (8-9 часов) в день операции, а выписывается на следующий день или через сутки.
Профилактика
К числу мер профилактики следует отнести предупреждение и ограничение повреждающих локальных воздействий на матку (воспалительные процессы, выскабливания и др.). Следовательно, наиболее простой метод профилактики, это использование презерватива, что позволит избежать многих воспалительных процессов и нежелательной беременности. Так же, применение оральных контрацептивов может являться методом профилактики возникновения и /или развития миомы матки.
После удаления узла можно применять определенные виды гормональной терапии, что по данным литературы снижает вероятность рецидива миомы матки. Необходимость использования гормональной терапии зависит от клинической ситуации и требует обсуждения с врачом.
Наркоз:
Операция выполняется под внутривенным наркозом — пропофол.
Преимуществом данного вида наркоза:
- пациентка просыпается сразу после окончания введения препарата, на операционном столе
- нет побочных эффектов в виде галлюцинаций
- нет повышения АД
- через1-2 часа может самостоятельно подыматься с кровати, полностью ориентироваться в обстановке и покинуть больницу через 3-4 часа после операции.
Введение антибиотиков (варианты):
- Однократно в операционной в/в 1,0 цефтриаксона, или на протяжении 2-3 дней.
- Антибиотикопрофилактика не проводится.
Время операции: 10-60 минут, в зависимости от размера и локализации узла.
В послеоперационном периоде (в значительном большинстве случаев):
- Умеренные или обильные выделения могут быть в 1 сутки, затем кровянистые мажущие (незначительные) выделения до 7-10 дней (у некоторых пациентов могут быть дольше — до месяца)
- ограничение половой жизни до 10-14 дней (до 1 месяца желательна половая жизнь с презервативом)
- отсутствие повышения температуры выше 37,0 (у некоторых пациентов может быть повышение температуры до 37,0-37,5 в течение 1-2 дней); редко до 38,0, что требует назначения антибиотиков на протяжении 5-7 дней.
- обычные физические нагрузки со следующего дня после операции (повышенные физические нагрузки через 7-10 дней после операции).
Источник
Авторы | Последнее обновление: 2019
Миома матки – это доброкачественная опухоль, возникающая преимущественно у женщин после 30-35 лет. На развитие образования влияют различные факторы, и особое значение среди них отдается гиперэстрогении – увеличению уровня гормона эстрогена. Под влиянием тех или иных причин миома растет, занимает все большее пространство и провоцирует развитие неприятных симптомов: болей и маточных кровотечений.
Современная классификация предполагает выделение нескольких видов опухоли: по локализации узла и количеству образований в матке, по размерам опухоли и иным критериям. Такой подход позволяет точно выставить диагноз и определиться с тактикой лечения, исходя из конкретного варианта развития болезни.
Классификация: какой бывает миома матки
В клинической практике врача-гинеколога используются сразу несколько классификаций, позволяющих точно идентифицировать опухоль и подобрать оптимальную схему терапии. Пациенткам также следует знать основы этой системы, чтобы ориентироваться в выставленном диагнозе и понимать, почему доктор назначает то или иное лечение.
Классификация по FIGO
В 2011 году Международная федерация акушерства и гинекологии (The International Federation of Gynecology and Obstetrics, FIGO, ФИГО) выделила восемь разновидностей опухоли. Каждый вариант был закодирован определенной цифрой. Результаты представлены в таблице, там же указаны различия между разными типами миомы матки. Более полную информацию об особенностях диагностики и лечения различных миоматозных узлов вы найдете в одной из наших статей.
| Код по FIGO | Тип миомы | Описание |
| Субмукозная | Подслизистая – на ножке, полностью располагающаяся в полости матки | |
| 1 | Интерстициальная – выходящая в полость матки более чем на 50% | |
| 2 | Интерстициальная – выходящая в полость матки менее чем на 50% | |
| 3 | Другая | Интерстициальная – непосредственно контактирующая с эндометрием – внутренним слоем матки |
| 4 | Интерстициальная – располагающаяся только в мышечном слое | |
| 5 | Субсерозно-интерстициальная – выходящая за пределы матки в брюшную полость менее чем на 50% | |
| 6 | Субсерозно-интерстициальная – выходящая за пределы матки в брюшную полость более чем на 50% | |
| 7 | Субсерозная на ножке | |
| 8 | Специфическая опухоль |
Схематическое изображение видов миомы матки по FIGO (Международная федерация акушерства и гинекологии).
Пояснения:
- К категории 8 относят нетипичные виды миомы (например, узел, расположенный в шейке матки);
- Особо выделяют гибридную миому (смешанного типа), когда в процесс вовлечены одновременно эндометрий и серозная оболочка. Такую опухоль обозначают двумя цифрами (например, код 2-5 означает, что узел локализуется в мышечном слое, выходит в полость матки и брюшную полость менее чем на 50%).
На заметку
Классификация FIGO учитывает все международные стандарты и активно применяется врачами, занимающимися эндоскопической диагностикой миомы матки.
Топографическая классификация
В практике врача женской консультации большое значение имеет определение вида миомы в зависимости от ее расположения. В РФ далеко не во всех клиниках принято выделять восемь групп миомы матки, и чаще гинекологи пользуются иной схемой. Согласно топографической классификации, существует несколько вариантов расположения узла:
- Субмукозная, или подслизистая опухоль – располагается под внутренним слоем матки. Может выступать в полость целиком, соединяясь с миометрием тонкой ножкой;
- Интерстициальная, или интрамуральная миома – находится в мышечном слое матки, не выходит за его пределы;
- Субсерозная миома – располагается под наружной оболочкой.
Схематическое изображение видов миомы согласно топографической классификации.
Особо выделяют разновидности субсерозной миомы:
- Паразитирующая – находится на органах таза и получает питание от них;
- Интралигаментарная – локализуется между связок матки;
- Педункулярная – на ножке (код 7 по FIGO).
Эта классификация не идеальна, поскольку большинство образований располагаются одновременно и в мышечном, и в подслизистом или субсерозном слое. В этом аспекте схема по FIGO точнее отображает топографию фибромиомы.
Фото субсерозной, субмукозной и интерстициальной миомы матки представлены ниже:
Субсерозная (1), субмукозная (2) и интерстициальная (3) миома матки.
Субмукозные и субсерозные узлы в свою очередь разделяются на группы:
| Локализация | Тип | Описание |
| Субмукозная | Опухоль целиком в полости матки | |
| 1 | Более 50% узла находится в полости матки, остальная часть – в мышечном слое | |
| 2 | Менее 50% узла находится в полости матки | |
| Субсерозная | Опухоль на ножке – полностью располагается в брюшной полости | |
| 1 | Более 50% узла находится в брюшной полости, остальная часть – в мышечном слое | |
| 2 | Менее 50% узла находится в брюшной полости |
Как видно из таблицы, схема, принятая российскими гинекологами, практически повторяет характеристику миомы по FIGO.
Классификация по Тихомирову
В этой схеме учитываются размеры миомы:
- Клинически незначимая – до 2 см;
- Малых размеров – до 2-2,5 см или до 5-6 недель увеличения матки;
- Средних размеров – до 5-6 см или до 12 недель;
- Больших размеров – от 6 см и 12 недель.
Важно знать
Первая и вторая категории принципиально отличаются только по наличию симптомов. При клинически незначимых опухолях никаких проявлений болезни не наблюдается, женщина не предъявляет жалоб и может даже не знать о существовании узла. При миоме малых размеров отмечается появление хотя бы минимальных симптомов в виде нарушения менструального цикла.
Диаметр опухоли и величина матки имеют решающее значение для выбора метода терапии:
- Клинически незначимые миомы лечения не требуют. Врач может порекомендовать женщинам раннего репродуктивного периода (до 35 лет) прием КОК для стабилизации узла, а также в качестве надежного средства контрацепции;
- Опухоли малых размеров лучше поддаются консервативной терапии. На этом этапе они еще чувствительны к гормонам и под их влиянием могут уменьшиться в диаметре;
- При новообразовании средних размеров рассматривается хирургическое лечение как оптимальный вариант решения проблемы. Возможно проведение ЭМА или консервативной миомэктомии. Хирургическое вмешательство обычно сочетается с курсом гормональных препаратов до операции (для уменьшения размеров узлов и снижения кровопотери);
- При узлах больших размеров, вероятно, потребуется удаление матки.
Полезную таблицу размеров миомы в мм и неделях с описанием симптомов и подходов в лечении вы можете найти в нашей статье.
Определение диаметра опухоли проводится с помощью таких методов:
- Гинекологический осмотр – предварительная оценка размеров матки и выявление крупных узлов;
- УЗИ – основной метод диагностики миомы. Ответы на все волнующие вопросы, связанные с проведением УЗИ, вы получите в статье «УЗИ миомы матки» ;
- МРТ – для топографической оценки опухоли и выявления мелких очагов;
- Эндоскопические методы: гистероскопия и лапароскопия (по показаниям).
Так выглядит миома матки размером 7 см на МРТ.
Узел измеряется также непосредственно во время операции по его удалению и после получения материала для гистологического исследования.
По количеству узлов с учетом их расположения
Большое значение при выборе тактики лечения имеет не только локализация, но и число образований. Известно, что миома матки чаще множественная, и узлы при этом могут располагаться как в подслизистом и субсерозном слое, так и не выходить за пределы миометрия. Важные нюансы лечения множественной миомы мы рассматривали в одной из наших статей. Единичные опухоли встречаются достаточно редко.
Количество узлов влияет на выбор схемы терапии. При единичном образовании проще провести консервативную миомэктомию и гарантированно избавиться от проблемы. В случае множественных узлов методом выбора становится эмболизация маточных артерий. Во время ЭМA проводится закупорка сосудов, питающих опухоль, что приводит к регрессу опухоли без повреждения здоровых тканей.
На заметку
При большом количестве образований принципиальное значение имеет размер доминантного узла: именно на него ориентируются при выборе тактики лечения.
Множественная миома матки (два интрамуральных узла), процедура ЭМА.
По клинической картине
Этот фактор позволяет разделить все миомы на две категории:
- Бессимптомные;
- Протекающие с явной симптоматикой.
Опухоль размерами до 20 мм обычно никак не заявляет о своем существовании. С ростом узла возникают типичные симптомы миомы матки:
- Нарушение менструального цикла по типу менометроррагии (длительные и обильные месячные);
- Маточные кровотечения в любой день цикла. Об опасных последствиях кровотечений при миоме мы писали в одной из предыдущих статей;
- Хронический болевой синдром: дискомфорт внизу живота, в пояснице, промежности.
Выраженность клинических проявлений болезни во многом зависит от количества узлов и локализации опухоли. Субсерозные и множественные интрамуральные миомы чаще дают о себе знать маточными кровотечениями, нарушениями цикла, болью во время менструации. Единичные и некрупные узлы, расположенные в толще мышечного слоя или под серозной оболочкой, долгое время не беспокоят женщину. Большие образования, выходящие в брюшную полость, сдавливают соседние органы и приводят к появлению новых симптомов. Клиника фибромиомы весьма разнообразна, и по одним лишь жалобам женщины сложно выставить диагноз. Для получения общей картины заболевания необходимо сделать УЗИ и пройти иные обследования по назначению врача.
УЗИ позволяет не только установить количество, расположение и размеры миомы, но и наличие осложнений (в данном случае нарушение питания).
По наличию осложнений
Простая неосложненная миома сопровождается только нарушениями цикла и болью, но не дает иных симптомов и не мешает работе других органов, кроме матки. О развитии осложнений говорят при появлении таких признаков:
- Сдавление тазовых органов: прямой кишки и мочевого пузыря;
- Пережатие сосудов, питающих органы таза;
- Некроз опухоли;
- Перекрут ножки образования;
- Рождение миоматозного узла;
- Железодефицитная анемия на фоне частых и/или обильных кровотечений;
- Бесплодие;
- Невынашивание беременности.
Развитие осложнений становится прямым показанием к хирургическому лечению. В случае некроза или перекрута ножки опухоли операция проводится в экстренном порядке, поскольку речь идет о спасении жизни женщины. Более подробно об осложнениях миомы матки и их последствиях можно узнать из статьи: «Чем опасна миома матки, если ее не лечить».
На заметку
Особого внимания заслуживает развитие осложнений при миоме во время беременности. Угроза выкидыша, плацентарная недостаточность и иные проблемы – все это обязательно отражается в диагнозе и учитывается при подборе тактики лечения и выборе метода родоразрешения.
Ведение беременности при наличии миоматозного узла требует контроля. На данном УЗИ: беременность (8 недель) и фиброматозный узел.
Гистологическая классификация
Опухоли матки отличаются между собой и по строению тканей. Анализ проводится после иссечения узла – миомэктомии или же в случае удаления матки. В лаборатории ткани рассекаются и изучаются послойно под микроскопом. По определенным признакам выделяются несколько разновидностей миомы:
- Простая – без существенных особенностей;
- Клеточная – медленно растущая опухоль, в структуре которой преобладают клетки гладких мышц;
- Митотически активная миома характеризуется быстрым ростом, однако этот диагноз может быть выставлен только в том случае, если нет признаков атипии.
- Атипическая – опухоль с подозрением на малигнизацию;
- Причудливая – медленно растущий узел, в тканях которого выявляются дистрофические изменения. Часто обнаруживается при беременности или на фоне применения КОК;
- Эпителиоидная – в структуре миомы есть клетки, похожие на эпителий;
- Липолейомиома – опухоль содержит большое число жировых клеток. Чаще выявляется в менопаузу;
- Миксоидная – отличается большим количеством слизеобразных элементов, характеризуется быстрым ростом;
- Геморрагическая – опухоль с очагами кровоизлияния;
- Сосудистая – миома, в составе которой выявляется множество сосудистых пучков. Требуется дифференциальная диагностика с другими новообразованиями;
- Опухоль с гемопоэтическими элементами.
Из всех морфотипов лучше всего лечению поддаются простая и клеточная миомы. При миксоидной, митотически активной и атипической прогноз не слишком благоприятный. При сосудистых и эпителиальных опухолях показана обязательная дополнительная диагностика – под видом миомы могут скрываться другие заболевания.
Гистологическая верификация имеет значение для оценки прогноза при заболевании. Особого внимания заслуживают признаки перерождения в злокачественную опухоль. В этой ситуации показано дополнительное обследование и, возможно, повторная операция (если матка была сохранена). Лечением саркомы – злокачественной опухоли матки – занимается врач-онколог.
Интересное видео о симптомах, диагностике и лечении миомы матки
Подробное описание субмукозной миомы матки
Источник


