Миома матки интерстициальная форма что это
Интерстициальная миома матки – опухолевидное узловое образование доброкачественной природы, развивающееся из миометрия на фоне его повышенной чувствительности к дисбалансу половых стероидов. Проявлениями интерстициальной миомы матки могут служить тяжесть и боли внизу живота, мено- и метроррагия, анемия, дизурия, запоры, бесплодие, осложнения беременности и родов. Интерстициальную миому матки диагностируют с помощью УЗИ, КТ (МРТ) органов малого таза, доплерографии, гистероскопии, лапароскопии. Для лечения интерстициальной миомы матки предлагаются гормональная терапия, ФУЗ-абляция, ЭМА, лазерная вапоризация, миомэктомия и гистерэктомия.
Общие сведения
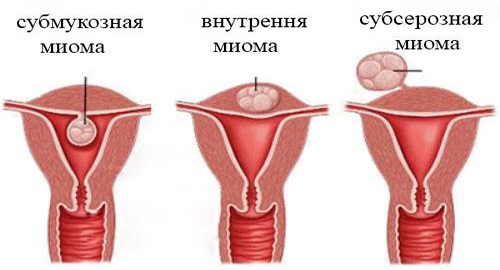
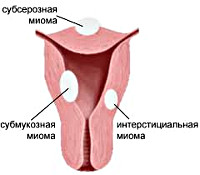
Интерстициальная миома матки (лейомиома, фибромиома) – гормонально-зависимая доброкачественная опухоль тела или шейки матки, расположенная в толще мышечного слоя. Считается самой распространенной формой миомы (50-61% наблюдений). В 95% случаев поражает тело матки, в 5% диагностируется шеечная миома. Интерстициальная миома матки может локализоваться в границах миометрия (интрамуральная форма), расти внутрь полости матки (интерстициально-субмукозная) или в сторону брюшной полости, выступая наружу (интерстициально-субсерозная). Наиболее часто интерстициальная миома обнаруживается у пациенток детородного возраста (30-45 лет) – в этом возрасте на ее долю приходится около трети всей гинекологической патологии.

Интерстициальная миома матки
Причины интерстициальной миомы матки
Основная роль в морфологической перестройке миометрия (гиперплазии и гипертрофии гладкомышечных клеток) принадлежит нарушению экскреции и метаболизма эстрогенов и баланса между его фракциями (эстроном, эстрадиолом и эстриолом) в разные фазы цикла. Ткань миомы по сравнению с нормальным миометрием богата рецепторами к эстрадиолу и прогестерону. Половые стероиды реализуют регуляцию роста миомы через комплекс ростовых факторов и индукторов (ИПФР I и II, ТФР-бета, ЭФР, СЭФР-А, ангиогенина, ФРФ-2), контролирующих пролиферацию, апоптоз и ангиогенез в ткани опухоли. Определяющим в развитии миоматозных узлов является избыточный уровень эстрогенов, способствующий ускорению митотической активности и гипертрофии клеток измененного миометрия, увеличению объема межклеточного матрикса.
Провоцировать развитие миомы матки (в т. ч., интерстициальной) могут имеющиеся у женщины эндокринные нарушения, травмы органа (частые «агрессивные» оперативные вмешательства — аборты, РДВ) и ожирение. Важным моментом выступает наследственная предрасположенность — наличие миомы у матери или сестры. Зачатки миомы могут формироваться еще в эмбриогенезе вследствие множественных соматических аберраций в нормальных клетках миометрия и после менархе начинать свой рост на фоне высокой активности яичников. Факторами риска миомы являются раннее менархе, бездетность, дисфункция гипофиза и щитовидной железы, этническая принадлежность (самая высокая частота миомы у афро-американских женщин), стрессовые ситуации.
Интерстициальная миома представлена четко отграниченным, плотным округлым узлом из измененных гладкомышечных клеток, соединительнотканных волокон и сосудов, располагающимся в толще мышечной стенки матки; чаще является множественной. Миоматозные узлы имеют разную скорость роста (простые и пролиферирующие) и в связи с этим – разный размер. Величину миоматозных узлов в гинекологии соотносят с размером матки на определенном сроке беременности. При больших объемах миом отмечается сильная деформация тела матки (асимметрия, шаровидность), нарушение ее сократительной способности. Миомы, локализованные на передней и задней стенке матки, считаются более благоприятными в плане наступлении и течения беременности, чем расположенные на шейке, перешейке матки и возле устьев маточных труб.
Симптомы интерстициальной миомы
Проявления интерстициальной миомы матки коррелируют с количеством, объемом и расположением узлов, степенью развившихся в них воспалительно-дегенеративных изменений. Интерстициально-субсерозная миома матки имеет низкий риск нарушения питания и деструкции, при малых размерах (до 2-4 см) долгое время клинически не обнаруживается. При множественной миоме и больших размерах узлов (10-25 см) матка ощутимо увеличивается в объеме, вызывая компрессию кишечника, мочевого пузыря и нервных сплетений в малом тазу. Пациенток беспокоит дискомфорт и чувство тяжести по низу живота, периодический или постоянный болевой синдром в тазовой области, боли в период менструации (альгоменорея). Острые боли и лихорадка появляются при нарушении кровообращения в больших узлах.
Интерстициальная миома матки может сопровождаться обильными маточными кровотечениями, обычно во время менструации (меноррагия), реже – ациклическими (метроррагия). Возможно депонирование некоторого объема крови в увеличенной за счет миоматозных узлов матке. Длительные и частые менструальные и межменструальные кровопотери осложняются железодефицитной анемией, появлением слабости, утомляемости, головной боли, головокружения, частых обмороков.
Компрессия нижней полой вены объемными интерстициальными миоматозными узлами (>20 недель) проявляется одышкой и тахикардией в горизонтальном положении. Миома, расположенная на передней стенке матки вызывает дизурию – затрудненное или учащенное мочеиспускание, неполное опорожнение мочевого пузыря, навязчивые позывы к мочеиспусканию, иногда – острую задержку мочи. Шеечная миома матки с ростом в сторону прямой кишки затрудняет дефекацию, приводя к запорам, геморрою.
Небольшие интерстициальные миомы не нарушают репродуктивную функцию, крупные, сильно деформирующие матку узлы могут стать причиной маточного бесплодия или самопроизвольного прерывания беременности на разных сроках. Расположение миомы в области устья маточной трубы со сдавлением последней затрудняет процесс зачатия. Рост интерстициальной миомы в полость матки может нарушать нормальное развитие плода, приводить к самопроизвольному выкидышу и преждевременным родам. Прикрепление плаценты в области узла повышает риск преждевременной отслойки и профузных кровотечений. Интерстициальная миома матки может служить причиной осложнений в родах — слабой родовой деятельности и кровотечения.
Диагностика
Диагноз интерстициальной миомы матки устанавливают с помощью УЗИ, КТ (МРТ) органов малого таза, гистероскопии, при необходимости – РДВ, диагностической лапароскопии. При интерстициальной миоме во время гинекологического осмотра можно определить увеличение размеров и деформацию (бугристость поверхности, повышенную плотность) матки.
УЗИ малого таза позволяет визуализировать даже незначительные интерстициальные миоматозные узлы до 0,8-1 см, оценить гистологическое строение миомы, направление роста (центрифугальное, центрипетальное). Однородность, гиперэхогенность миоматозных узлов указывает на преобладание фиброзной ткани, наличие интранодулярных гипоэхогенных включений – на кистозные полости или некроз, гиперэхогенные элементы с акустическим эффектом поглощения — на процесс кальцинирования. С помощью допплерографии исследуют пери- и интранодулярный кровоток в сосудистой сети миоматозного узла и определяют морфотип опухоли. При простой миоме фиксируется единичный периферический кровоток, при пролиферирующей – усиленный центральный и периферический. Низкая скорость кровотока говорит о некрозе или гиалинозе узла.
Гистероскопия помогает выявить интерстициальные миомы с центрипетальном ростом за счет деформации внутренней поверхности матки, наличие вторичных изменений в миоматозных узлах. Также проводится определение онкомаркеров в крови, РДВ с морфологическим анализом ткани эндометрия. Интерстициальную миому матки необходимо дифференцировать от других видов миомы, опухолей матки, малого таза и брюшной полости (в первую очередь, злокачественных), патологических процессов эндометрия.
Лечение интерстициальной миомы матки
Радикальный метод лечения интерстициальной миомы — удаление матки (гистерэктомия, надвлагалищная ампутация матки без придатков) — показан при множественных, крупных размерах (13-14 недель) и быстром росте миоматозных узлов, особенно в постменопаузу, некрозе или шеечном расположении миомы, выраженных кровотечениях, сочетанной патологии. У молодых пациенток репродуктивного возраста предпочтительны малоинвазивные, органосохраняющие способы лечения.
Функциональная хирургия матки с удалением миоматозных узлов (миомэктомия) дает возможность сохранить менструальную и репродуктивную функции, предупредить опущение и нарушение работы тазовых органов. Лапаротомный доступ показан при множественных объемных (>7-10 см) интерстициальных миомах, шеечных и перешеечных узлах, особенно задней и боковой локализации. Небольшие интерстициальные узлы удаляют лишь при подготовке к беременности, перед стимуляцией яичников при бесплодии у женщин. Лапароскопический доступ применяется реже и часто не рекомендуется из-за риска разрывов матки во время беременности и родов. Беременность можно планировать через 6 мес. после миомэктомии, родоразрешение предпочтительно методом кесарева сечения.
При небольших интерстициальных миомах матки без заметных симптомов возможно динамическое наблюдение с ежегодным УЗИ контролем, исключением тепловых и солнечные ванн, массажа, физиопроцедур. В качестве консервативной терапии используются КОК, гестагены, иногда андрогены. Возможно применение внутриматочной гормональной системы «Мирена». С целью создания медикаментозной менопаузы применяются антигестагены (мифепристон), аналоги гонадолиберина, в перименопаузу эффективны агонисты ГнРГ. Инновационными препаратами для лечения миомы являются противофибротические и антиангиогенные средства, аналоги соматостатина. Альтернативой оперативному лечению интерстициальной миомы матки выступают ЭМА (эмболизация маточных артерий), неинвазивная ФУЗ-МРТ-абляция, лазерная вапоризация (лапароскопический миолиз).
Прогноз
Интерстициальная миома матки считается прогностически благоприятным образованием благоприятным: опухоль доброкачественная, риск малигнизации минимален. Однако в некоторых случаях на фоне миомы может развиться первичное и вторичное бесплодие, при радикальном хирургическом лечении возможна потеря менструальной и репродуктивной функции у молодых пациенток.
Источник
Интерстициальная миома матки – это доброкачественная опухоль, возникающая у женщин после 35 лет. Множественные узлы состоят из фиброзной, соединительной ткани и пронизаны кровеносными сосудами. Течение болезни часто проходит без выраженных симптомов. Но патология мышечной ткани матки препятствует беременности. При планировании рождения ребёнка важно распознать признаки болезни. Размеры опухоли влияют на тактику лечения, период беременности и способность к новому зачатию.
Размеры
Наиболее часто интерстициальная опухоль формируется в передней стенке матки. Различают её виды:
- интрамуральная – остаётся в пределах миометрия;
- субмукозная – поражает мышечный слой;
- субсерозная – выходит за границы наружной оболочки.
Код по МКБ-10 – D25.
Точные причины разрастания мышечной ткани в матке не установлены. Миома может распространять узлы до шейки матки, увеличиваться и уменьшаться, а также исчезать без внешнего вмешательства.
Способы определения размера узлов:
- УЗИ.
- Степень увеличения матки.
Гинеколог устанавливает предварительную величину опухоли в неделях беременности:
- До 5 недели – 2,5 см.
- 5-12 неделя – 3-5 см.
- От 12 недели – более 5 см.
Точные размеры множественных и единичных узлов, а также их расположение определяют с помощью УЗИ. Новообразование до 20 мм считают клинически незначимым. Узлы более 10 см относят к гигантским. При этом матка соответствует 20 неделе беременности.
Разновидности лейомиом матки
Симптомы
Маленькие узлы не выходят за пределы маточной стенки. Достигая крупного размера, субсерозная миома сдавливает прилежащую ткань и органы. Поэтому проявляются симптомы.
Большой миоматозный узел вызывает:
- тянущую боль внизу живота;
- усиление боли при смене положения тела, после физической нагрузки, переохлаждения;
- затруднение дефекации;
- геморрой;
- трудное мочеиспускание;
- кровотечения, не связанные с менструальным циклом;
- болезненные, длительные менструации;
- нарушение сердечного ритма;
- головную боль;
- головокружение;
- тошноту;
- одышку;
- бесплодие.
Форма матки становится несимметричной. Узлы выпячиваются, заполняя маточную полость. Поэтому яйцеклетке трудно закрепиться на деформированной стенке. Кроме того опухоли перекрывают маточные трубы, преграждая путь сперматозоидам. Поэтому естественное зачатие невозможно.
Рост интерстицио-субсерозной миомы направлен к наружной стороне матки. Её симптомы не связаны с половой системой. Выпячиваясь в брюшную полость, опухоль давит на расположенные рядом органы. Поэтому нет характерных нарушений цикла и кровотечений.
Образование малых размеров не проявляется симптомами. Его обнаруживают на УЗИ и наблюдают за состоянием пациентки. Крупные узлы сдавливают прямую кишку, мочевой пузырь, маточные трубы. На характер проявления влияет их расположение:
- На внешней стенке матки – частое мочеиспускание или с задержкой, ощущение переполнения, боли в области мочевого пузыря.
- На задней стенке – ноющая боль в области прямой кишки, болезненная дефекация.
Мышечная природа узлов заставляет матку сокращаться, вызывая спазмы.
Интерстициосубсерозная миома подлежит медикаментозному и оперативному лечению.
Субмукозная опухоль может представлять собой узел на ножке с основанием под слизистой оболочкой. Симптомы и сопутствующие нарушения:
- метроррагия, ацикличные кровотечения;
- железодефицитная анемия из-за постоянной кровопотери, как следствие – головокружения и слабость;
- боли, похожие на родовые схватки;
- инфекции мочевыводящих путей;
- увеличенный живот.
Множественная миома препятствует вынашиванию ребёнка, провоцируя выкидыш. Субмукозная опухоль опасна при перекруте ножки, который вызывает некроз. Состояние сопровождается симптомами отравления, острыми болями в животе, отдающими в крестец. Некроз миомы требует оперативного вмешательства.
Интерстициальная миома способна перерождаться в саркому. Малигнизация чаще происходит во время менопаузы. Симптомы процесса:
- опухоль увеличивается на 4 недели в год;
- развитие узлов при климаксе;
- обнаружение атипического кровотока на допплерографии.
Для диагностики используют методы УЗИ, компьютерной томографии, гистероскопию. Состав крови исследуют на наличие онкомаркеров.
В группу риска попадают женщины:
- нерожавшие до 35 лет;
- перенесшие аборт;
- с наследственной предрасположенностью;
- с заболеваниями эндокринной системы;
- с нарушениями метаболизма.
Миома способна развиваться под действием эстрогена. Состояния, ведущие к избытку гормона, провоцируют патологический рост мышечной ткани матки.
Консервативное лечение
Гормональный фон влияет на развитие заболевания. Образования небольших размеров корректируют с помощью гормональной терапии.
Тактика лечения направлена на уменьшение размера, торможение роста, предотвращение осложнений. Гормональные препараты прогестерона применяют против субсерозных, внутримышечных опухолей. Показанием служит отсутствие выраженных симптомов, а также запрет на оперативное вмешательство.
Гормональная терапия включает:
- Андрогенные препараты – подавляют способность яичников продуцировать стероидные гормоны. Образование уменьшается при отсутствии стимуляторов роста. Курс – 8 месяцев.
- Гестагены – сдерживают развитие гиперплазии эндометрия, но мало воздействуют на миоматические узлы. Основное направление лечения – эндометриоз, сопровождающийся маленькими узловыми образованиями.
- Установка гормональной спирали – метод обеспечивает ежедневное поступление необходимого количества гестагена, содержащегося в спирали. Срок действия устройства – 5 лет. Кроме уменьшения опухоли создаётся контрацептивный эффект.
- Комбинированные контрацептивные препараты – подходят для лечения образований размером до 2 см. Курс – 3 месяца.
Внутриматочная спираль с гормонами
Консервативное лечение не устраняет заболевание, а блокирует его активность. Опухоли рассасываются с приходом менопаузы. Поэтому гормональная терапия показана женщинам после 35 лет и в постклимактерический период. Молодые пациентки проходят лечение гормональными препаратами перед операцией. Меньшие по размеру образования удобнее удалить.
Хирургические методы
Показания к операции:
- крупные узлы;
- интерстициальные субмукозные миомы с центрипетальным ростом;
- интенсивный рост образований;
- сопутствующая патология – опухоль яичников;
- метро-, меноррагия;
- выкидыши;
- нетрудоспособность из-за болей;
- нарушение функций прилегающих органов из-за давления;
- перекрут ножки, некроз опухоли.
Возраст, особенности организма и течения заболевания определяют цель хирургического вмешательства:
- сохранить репродуктивный орган;
- полное удаление;
- частичное, сохранение шейки.
Результат зависит от хирургического метода:
- Миомэктомия – вылущивание узлов. Способ для удаления субсерозных узлов, сохраняющий матку. Репродуктивная функция не нарушается. Но вероятны рецидивы. После лечения рекомендуется продолжать наблюдение за заболеванием.
- Гистерэктомия – удаление матки при образовании большого количества быстрорастущих узлов, а также при сопутствующих патологиях репродуктивной системы. Операцию проводят методом лапароскопии.
- Комбинирование миомэктомии с гистероскопией – метод сохраняет репродуктивную функцию, миомы удаляют лазером под местным наркозом.
- Эмболизация – малоинвазивный метод блокирования питающих сосудов. Опухолевидный узел регрессирует без питания. После процедуры не остаётся рубцов, минимален риск образования спаек.
- ФУЗ-абляция – лазерное выпаривание узла. Процесс сопровождается наблюдением по томографу.
Все виды операций проводят без открытого разреза. Делаются маленькие проколы, после которых не остаётся шрамов. Краткий период реабилитации не требует длительного пребывания в клинике.
Репродуктивные возможности
Проблема бесплодия при опухолях с интерстициальным ростом решается с помощью метода искусственного оплодотворения.
Экстракорпоральный метод ЭКО – сложный процесс, так как нормальное состояние матки поддерживается гормональными препаратами. Женщина проходит подготовку, в ходе которой в организме формируются здоровые яйцеклетки. После оплодотворения в пробирке формируется эмбрион, который вводят в матку. На протяжении периода вынашивания необходимо принимать специальные препараты.
Доброкачественный характер миомы позволяет применить метод. Заболевание часто обнаруживают на этапе подготовки. Условия применения:
- Интрамуральный, субсерозный тип узлов.
- Их диаметр до 3 см.
- Образования без атипического кровотока.
- Матка не деформирована.
Успешность метода повышается после оперативного удаления опухолей.
Эффективность ЭКО
Экстракорпоральный метод требует предварительного лечения миомы. Большие узлы будут давить на эмбрион, беременность пройдет с осложнениями и завершится трудными родами. Искусственное оплодотворение подходит больше для случаев бесплодия, вызванного нарушениями репродуктивной функции.
Если зачатие не происходит из-за ограничения доступа сперматозоидов к яйцеклетке, необходимо пройти курс гормональной терапии или удалить узлы. После операции зачатие произойдет естественным путём. Вынашивание должно проходить под контролем врача.
Перед ЭКО также необходима гормональная терапия и последующее наблюдение за беременностью. При росте образований, имеющих узловой характер, возникнут аналогичные проблемы с вынашиванием, не исключая выкидыш. Поэтому считать метод однозначно эффективным нельзя. При миоме матки шансы выносить ребёнка, независимо от способа оплодотворения, примерно одинаковы.
Интерстициальная миома матки может присутствовать в организме женщины всю жизнь. Незаметное на этапе формирования, фиброзное образование активно проявляется в периоды гормональных перестроек, беременности. Заболевание вызывает кровотечения, которые опасны для жизни, а также становится причиной бесплодия. Хирургия располагает безопасными методами удаления множественных миом, а медикаментозная терапия позволит контролировать состояние единичных узлов. Лечение позволяет вести нормальный образ жизни и рожать детей.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник