Миома широкой связки матки

Одним из редко встречающихся вариантов субсерозных доброкачественных мышечных узлов является интралигаментарная лейомиома. Опухоль растет из тела матки наружу, проникая между специальными анатомическими образованиями — связками, удерживающими женские репродуктивные органы в малом тазу. Межсвязочный миоматозный узел может стать причиной сильного болевого синдрома и нарушения функции мочевыводящей системы. При этой локализации опухоли применяется хирургическое лечение, которое становится единственным эффективным методом терапии.
Межсвязочная лейомиома
Для сохранения нормальных анатомических условий в малом тазу репродуктивные органы удерживаются с помощью связочного аппарата, сохраняющего правильное положение матки, труб, яичников и мочевого пузыря. По бокам от матки находятся широкие связки. Доброкачественный узел, растущий межсвязочно, изменяет анатомические взаимоотношения органов и может стать причиной неприятных осложнений. Обычно это бывает, когда миома образуется в нижней части матки ближе к перешеечному отделу. Связочный аппарат ограничивает подвижность узла, поэтому интралигаментарное расположение лейомиомы становится негативной особенностью течения заболевания, требующего оперативного лечения.

Симптомы
Проявления болезни обусловлены величиной доброкачественной опухоли и симптомами сдавления соседних органов. Типичными признаками интралигаментарного расположения лейомиомы являются следующие симптомы:
- болевые ощущения разной степени выраженности, появляющиеся в нижней части живота и обусловленные сдавлением нервных сплетений в межсвязочной области;
- нарушения мочеиспускания, когда миома матки давит на мочеточники;
- изменения кровотока в сосудах малого таза, возникающие на фоне сдавления венозных сплетений;
- вторичные изменения в почках (расширение и увеличение в размерах мочеточника и почки, пиелонефрит);
- склонность к тромбозу с нарушением артериального кровотока в сосудах ног.
Миома матки с интралигаментарным расположением узла редко проявляется симптомами нарушения менструального цикла: критические дни приходят вовремя, и проходят необильно. Возможны проблемы с репродуктивной функцией: невынашивание и бесплодие являются одним из проявлений миоматозного поражения матки. Важной особенностью межсвязочной опухоли будет неподвижность узла: интралигаментарно расположенная миома при осмотре врачом находится сбоку от матки, и опухоль крайне сложно сдвинуть с места, что отличает этот вариант заболевания от любых кист яичника.
При небольших размерах опухоли симптомы могут отсутствовать. Миома матки обнаруживается случайно на медицинском осмотре, и подтверждается с помощью инструментальных методов диагностического скрининга.
Диагностика
На первом этапе обследования врач назначит ультразвуковое сканирование. Методика проста, доступна и безопасна. Межсвязочная миома матки выявляется при трансвагинальном УЗИ. Обязательным является проведение цветной допплерометрии для оценки кровотока в области лейомиомы.
На втором этапе всем женщинам при подозрении на интралигаментарный узел необходимо провести томографию (спиральную КТ или МРТ), чтобы точно выяснить взаимоотношения органов и тканей в малом тазу. Это надо сделать во всех случаях, когда требуется хирургическое вмешательство. У молодых женщин предпочтение отдается магнитно-резонансной томографии, как более безопасной методике исследования, исключающей лучевую нагрузку на организм будущей мамы.

Важными особенностями МР-исследования являются следующие достоинства методики:
- обнаружение межсвязочных узлов от 0,3 см;
- выявление связи лейомиомы с мочеточниками;
- оценка кровообращения в узле и в венозных сплетениях;
- обнаружение причины болевого синдрома;
- диагностика состояния миомы матки (наличие некроза, кистозных изменений);
- получение информации о взаимоотношении узлов, костей таза и внутренних органов, которая очень важна для оперирующего хирурга.
Миома матки с межсвязочным узлом требует внимательной и тщательной подготовки к проведению операции. Врач должен хорошо знать, где миома, как узел давит на ткани, каков риск осложнений во время хирургического вмешательства.
Лечение
Оптимальный метод лечения интралигаментарного узла – удаление доброкачественной опухоли. Операцию можно отложить, если миома матки имеет малые размеры, и нет никаких негативных проявлений заболеваний.Показаниями к операции являются:
- множественная миома матки с межсвязочным расположением одного из узлов;
- быстрый рост интралигаментарного узла;
- нарушение работы мочевыводящей системы;
- сосудистые нарушения с высоким риском тромбоза в венах малого таза;
- хроническая тазовая боль, при которой нет положительной динамики от консервативного лечения;
- невынашивание беременности;
- бесплодие.

Врач индивидуально для каждой женщины выбирает методику хирургического вмешательства. Оптимально сделать полостную операцию, при которой можно осторожно и внимательно удалить узел, никак не травмируя соседние органы и ткани. В некоторых случаях применяется эндоскопическая операция (лапароскопия). К возможным осложнениям хирургического лечения интралигаментарной лейомиомы матки относятся:
- ранение мочевого пузыря;
- травмирование мочеточника;
- кровотечение из сосудов малого таза;
- воспаление в межсвязочных тканях (параметрит);
- инфицирование брюшной полости (пельвиоперитонит).
Важно учитывать желание женщины сохранить детородную функцию. Врач удалит только миому, минимизируя травму для матки. Если женщина выполнила репродуктивную функцию, то лучшим вариантом операции будет гистерэктомия. Удаление матки позволит предотвратить рецидив лейомиомы, навсегда избавив от доброкачественной мышечной опухоли.
Лейомиома матки с межсвязочным расположением узла является осложненным вариантом болезни, требующим полного обследования и обязательного хирургического лечения. Основным негативным фактором интралигаментарной опухоли будут нарушение функции мочевыводящих органов, возникающим на фоне сдавления миоматозным узлом мочеточника, который проходит рядом с маткой. Неприятными проявлениями заболевания могут стать хронические тазовые боли и проблемы с кровообращением в венозной системе. Своевременно выполненная органосохраняющая операция позволит предотвратить серьезные осложнения, и поможет обрести женщине счастье быть мамой.
Источник
Женщины позднего детородного возраста и перед менопаузой довольно часто слышат диагноз миоматозное образование матки. Это гормонозависимая опухоль, развитие которой трудно предугадать или просчитать. Может длительное время оставаться стабильной, бессимптомной или быстро увеличиваться, причиняя дискомфорт. Способна регрессировать либо самопроизвольно исчезать.
Все виды миомы матки классифицируются по разным признакам. Рассмотрим подробнее, чем различаются и какие бывают миомные образования.
Общеизвестная классификация
Сперва измененная клетка делится и разрастается, формируя узелок только в мышечной ткани. Последующее направление ее развития, образует несколько разновидностей миомы матки, которые отличаются внешним видом и клиническими характеристиками.
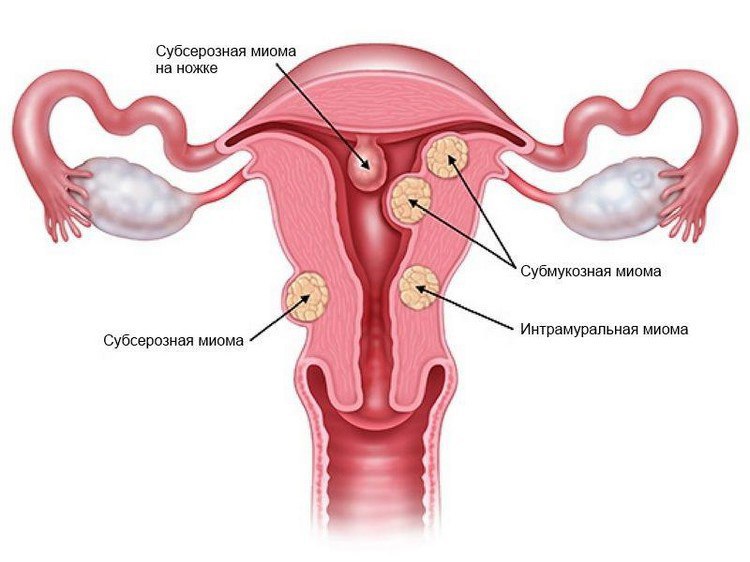
Миоматический узел субсерозного типа имеет широкое основание или «ножку», располагается на поверхности матки. Растет опухоль в сторону брюшины, за что получила название подбрюшинная. Способна получать вторичное кровоснабжения, прикрепляясь к соседним органам, а после открепления от матки становится паразитирующей лейомиомой.
Интрамуральное новообразование зарождается в среднем мышечном слое матки. Этот слой самый обширный в органе, из-за чего клетки чаще других подвергаются патологическим изменениям. Процесс может поражать и другие ткани детородного органа, порождая разновидности узловых миом (интрамурально-субсерозную, интрамурально-субмукозную).
Субмукозная миоматическая опухоль развивается под тонким слизистым слоем эндометрия, выстилающим внутреннюю поверхность женского репродуктивного органа. Развивается опухоль в полость матки, крепится широким основанием или ножкой. Узел этого типа на ножке под влиянием определенных факторов может выходить через цервикальный канал во влагалище. Такая миома называется рождающейся.
По росту и расположению относительно оси матки
Новообразование, развивающееся в цервикальном канале, редко диагностируется у женщин детородного возраста. Рост происходит в мышечных тканях и определяет виды миом матки по расположению относительно оси детородного органа.
На долю шеечной (цервикальной) миоматозной опухоли приходится не более 5% всех случаев. При этом новообразование растет во влагалищной части шейки детородного органа. Характеризуется ярко выраженной симптоматикой даже при незначительных размерах. Патология сопровождается сильными болями, компрессией соседних органов и кровеносных сосудов, невозможностью забеременеть.
Особенность локализации в том, что не препятствует сократительной функции органа, поэтому чаще всего менструальный цикл женщины не сбивается. Нередко сопровождается осложнениями инфекционного характера. Если узловое образование вжимается впросвет шеечного канала, тогда матка сильно растягивается и становится похожа на бочонок. Иногда опухоль достигает таких размеров, что шейка становится больше, чем детородный орган. Эта разновидность миомы лечится хирургическим путем.
Перешеечная (истмическая) миома развивается в области сужения между самим телом органа и шейкой. Сопровождается сдавлением внутренних органов, нарушением дефекаций и мочеиспускания, сильными болями в нижней части живота, деформацией матки. Женщины жалуются на невозможность зачатия или проблемы при вынашивании. Большая опухоль пережимает кровеносные сосуды, нарушая питание тканей и органов, расположенных в малом тазу.
Корпоральное новообразование появляется в самом теле матки и встречается чаще всего. При этом пациентку мучают сильные боли, иррадиирующие в область яичников или влагалища. Менструальные кровотечения усиливаются и длятся дольше, матка деформируется. Возникают проблемы с зачатием.
В медицинской практике встречаются атипичные формы шеечных узлов. Парацервикальными называют опухоли, что образовались на боковой шеечной стенке. Если растет между лепестками широкой связки – это интралигаментарный тип. Переднешеечная локализация характерна для антецервикальной миомы, а задняя – ретроцервикальной. Когда узел возникает в межшеечной клетчатке, позади шейки детородного органа, то говорят о ретроперитонеальном виде патологии.
Выделяются следующие варианты роста миоматических образований:
- Расслаивающаяся лейомиома при рассмотрении под микроскопом очень похожа на плацентарную поверхность. При этом миометрий, который находится вокруг опухоли, расслаивается, образуя «язычки» из гладкой мышечной ткани, что разрастаются на тазовые стенки и широкую связку детородного органа.
- Внутривенный лейомиоматоз – это доброкачественное, гладкомышечное новообразование, что появляется впросвете вен. Такая патология хорошо видна при макроскопическом исследовании. Матка увеличена, кровеносные сосуды расширены, а в них наблюдаются серые извитые тяжи, состоящие из мягкой и эластичной ткани. Характеризуется низкой митотической активностью, отсутствием омертвелых участков, признаков атипии.
- Диффузный лейомиоматоз характеризуется равномерным, диффузным ростом матки, обусловленным большим количеством узловых образований. Объемы органа могут значительно увеличиться, а его масса достигать килограмма. В мышечном слое (стенке) зарождается много миом разнообразных размеров (от микроскопических до 3 см). Поверхность матки неровная – бугристая.
- Метастазирующая миома зачастую встречается у женщин детородного возраста. Течение болезни проходит в основном бессимптомно при этом происходит активный рост узловых образований. В группе риска пациентки, которым проводились: гистерэктомия, диагностическое выскабливание, миомэктомия. Имеется вероятность перехода в злокачественную опухоль.
Разделение по морфологическим признакам
Исходя из скорости роста новообразования, миомы разделяют на два вида: простой и полиферирующий.
Для миомных образований простой формы характерна схожесть с гиперплазией миометрия. Растут узлы довольно медленно, симптоматика слабо выражена. Отсутствие видимых проявлений и ухудшения самочувствия приводят к несвоевременной диагностике заболевания.
Полиферирующие миомы отличаются активным и довольно быстрым ростом узлов. Сопровождается сильной болью в нижней части живота, нарушением менструального цикла и появлением ациклических кровотечений.
По имеющимся морфологическим признакам узловые образования матки бывают: клеточными, эпителиоидными, геморрагичаскими, с активным митозом без атипии. Выделяют также лейомиолипомы с жировыми клетками в составе, лейомиомы и миксоидные миомы.
Разделение по локализации
Интралигаментарная узловая миома образуется в маточном теле, развиваясь в наружном направлении. При этом опухоль проникает между связками, что удерживают детородный орган в тазовой полости. Такое месторасположение вызывает сильные боли у женщины, проблемы с мочевыделением, компрессию близлежащих органов и сосудов. В результате нарушается питание нижних конечностей, повышается риск тромбообразования. Единственный эффективный метод избавления от межсвязочной опухоли – это оперативное вмешательство.

Миома забрюшинного типа прорастает из нижних отделов детородного органа или шейки, развиваясь наружу, не в брюшную полость.
Одна из самых распространенных патологий – интерстициальная миома развивается в стенках матки, то есть в толще мышечной ткани. На ее долю приходится более 60% всех миомных образований. Доброкачественная опухоль редко выходит за пределы миометрия, но может проникать в маточную полость, «выпирать» наружу.
Представляет собой округлый, плотный, четко ограниченный узел из гладкомышечной ткани, пронизанный кровеносными сосудами. Обычно носит множественный характер. Заболеванию подвержены женщины детородного возраста.

Классификация по количеству узлов и их размеру
Если у женщины обнаружен всего один миоматозный узел, то говорят о единичной миоме. Такая патология встречается редко, всего в 16% случаев. Гораздо чаще можно встретить множественную опухоль, когда матку поражают сразу несколько образований. Ряд специалистов придерживается мнения, что миома всегда носит множественный характер с тем лишь различием, что узлы находятся на разной стадии своего развития.
Величина миомного образования определяется при помощи ультразвукового исследования. Данные представляют в двух вариантах: размер самого образования (в сантиметрах) или степень увеличения матки, по аналогии с беременностью (в акушерских неделях). Более точная информация представлена в таблице 1.
Таблица 1. Классификация миоматозных узлов по размерам.
| Миома | Размер в акушерских неделях | Размер в сантиметрах |
| Малая | 4–6 недель | до 2 см |
| Средняя | 10–11 недель | до 6 см |
| Большая | 12–16 недель | свыше 6 см |
| Гигантская | 20 недель | порядка 15 см |
В медицинской практике известен случай обнаружения миомного узла, размеры которого соответствовали тридцать седьмой недели беременности.
Классификация по клиническим признакам
По клиническим проявлениям существуют следующие разновидности миом:
- бессимптомные – никак не проявляют, что приводит к несвоевременному обнаружению заболевания и росту опухоли на протяжении длительного времени;
- симптомные – имеют ярко выраженные симптомы. Чаще всего женщина сталкивается с бесплодием и сильной болью в нижней части живота, иррадиирующей в поясницу, ягодицы, нижние конечности, проблемами с дефекацией и мочеиспусканием. Появляется геморрагия кожных покровов и слизистых оболочек (нарушение целостности либо проницаемости сосудов, приводит к подкожным кровоизлияниям и кровотечениям).
Выбор метода лечения зависит от клинических проявлений (симптоматики) миоматозного образования.
В медицинской практике выделяют такие миоматозные образования:
- клинически незначительные или образования небольших размеров;
- миомные опухоли средней величины;
- малые множественные новообразования;
- множественные образования с доминирующим узлом средней величины;
- большая миома матки;
- стебельчатая миома (образование, растущее «на ножке»);
- миома матки субмукозного типа;
- сложная миома матки.
Виды миом, утвержденные ВОЗ
Всемирная Организации Здравоохранения систематизировала опухоли исходя из степени дифференцировки миоматозных узлов. Выделяют следующие виды:
- Лейомиома – доброкачественная, гормонозависимая опухоль, зарождающаяся в миометрии детородного органа. Подразделяется на:
- клеточную – мягкий, четко очерченный узел, растущий внутри стеннок матки;
- обычную – плотное доброкачественное образование, четко выделяющееся на фоне здоровых тканей;
- эпителиальную – состоит из гладких мышечных тканей с сосудистыми фрагментами;
- причудливую – доброкачественная, многоугольная (по этой причине часто путают с лейомиосаркомой) опухоль, в составе которой не только мышечные ткани;
- метастазирующую – доброкачественное образование, прорастающее в просвет сосудов и образовывающее метастазы;
- полиферирующую – растущее новообразование с зонами полиферации;
- малигнизирующую – миоматозный узел с признаками атипии, большой риск перерождения в раковую опухоль;
- Рабдомиома – новообразование доброкачественной природы, в составе которого преобладают поперечнополосатые мышечные структуры.
- Фибромиома – опухолевидное маточное образование, состоящее из соединительной ткани с мышечными элементами.
- Ангиомиома – опухоль, пронизанная кровеносными сосудами.
Клетки женских репродуктивных органов часто подвергаются патогенным изменениям, что приводит к развитию новообразования. Какой бы вид миомы ни был диагностирован, нельзя впадать в панику. Современная медицина предлагает широкий выбор терапевтических направлений, в том числе и малоинвазивных. Своевременное и качественное лечение позволит избавиться от болезни, избежать осложнений.
Источник
Авторы | Последнее обновление: 2019
Миома шейки матки – доброкачественная опухоль, формирующаяся из мышечных и соединительнотканных волокон. Это редкая форма патологии, и в структуре всех новообразований миометрия она занимает не более 5%. Как и другие миомы, узел на шейке матки формируется преимущественно в позднем репродуктивном периоде и чаще выявляется у женщин, перенесших травматичные роды, аборты или иные инструментальные вмешательства.
Симптомы и лечение миомы шейки матки весьма схожи с таковыми при опухолях другой локализации (в дне репродуктивного органа, на передней или задней стенке), однако имеют и некоторые отличия. Разница обусловлена специфическим расположением узла и относительно небольшим пространством для его роста. В связи с этим данная патология заслуживает особого внимания, ведь при такой локализации образования неприятные симптомы и нежелательные последствия развиваются значительно быстрее и зачастую требуют радикальных мер решения проблемы.
Чем опасна шеечная миома и как быстро она растет
Многие женщины, впервые услышав диагноз, не верят врачу. Они задаются вопросом, а бывает ли такая опухоль и не мог ли доктор перепутать ее с эрозией или кистой? Диагностические ошибки случаются, однако современные методы исследования позволяют быстро разобраться в ситуации и понять, что за образование возникло на шейке матки. Подробнее о том, что такое эрозия и как она себя проявляет можно почитать в статье: «Симптомы эрозии шейки матки».
Увидеть, как выглядит миома шейки матки, можно на фото ниже. Код заболевания по МКБ-10 – D25:
Доброкачественная опухоль в нижней части детородного органа развивается по той же схеме, что и образование иной локализации. Лейомиома шейки матки растет ничуть не быстрее, чем узел в дне или на одной из стенок, однако особая локализация расставляет акценты по-иному. Если в случае с миомой в дне матки лечение начинают при достижении узлом размера 2-2,5 см, то при расположении опухоли в шейке выжидательная тактика не приветствуется. Диаметр 2 см – это предельный размер, допустимый для фибромиомы шейки матки. Пройдя этот порог, образование не только мешает полноценной жизни, но и приводит к развитию осложнений, вплоть до бесплодия.
Причины развития патологии и ведущие факторы риска
Миома шейки появляется так же, как и узлы другой локализации. Ведущей причиной развития доброкачественной опухоли считается дисбаланс половых гормонов – эстрогена и прогестерона. До недавнего времени акцент делался на гиперэстрогению – увеличение уровня эстрогенов на фоне относительного дефицита прогестерона. Однако новые исследования показывают, что избыток «гормона беременности» также негативно сказывается на состоянии женщины и приводит к росту миоматозных узлов. Читайте подробнее о том, как быстро может расти миома и есть ли способ остановить этот рост.
Влияние гормонов на развитие доброкачественной опухоли отмечается только на ранних стадиях ее существования. Достигая размеров 3-4 см, миома приобретает способность к автономной регуляции роста. Чем больше диаметр образования, тем меньшее воздействие на него оказывают половые гормоны – как эндогенные, так и введенные извне в виде лекарственных препаратов. Все это актуально для миомы любой локализации, в том числе и расположенной в нижней части матки.
Дисбаланс гормонального фона оказывает влияние на развитие и рост доброкачественных опухолей.
На заметку
Теоретически миоматозный узел шейки может достигать любых размеров и расти бесконечно. На практике образование более 2 см уже причиняет существенный дискомфорт и требует лечения.
Выделяют несколько факторов, способствующих появлению опухоли именно в шейке матки:
- Травматичные роды, сопровождающиеся разрывами тканей;
- Искусственные инструментальные аборты или самопроизвольные выкидыши, потребовавшие выскабливания полости матки. Процедура проводится вслепую, и всегда есть риск повреждения тканей органа, в том числе и в области шейки;
- Любые диагностические и лечебные вмешательства;
- Воспалительные заболевания шейки матки: хронические цервициты.
Все эти состояния приводят к повреждению тканей органа, что является одной из причин развития миоматозного узла.
Поскольку точная причина возникновения миомы не известна, принято выделять несколько факторов, способствующих ее развитию:
- Отсутствие родов или позднее рождение первого ребенка (после 30 лет);
- Отказ от грудного вскармливания или короткий (до 6 месяцев) период лактации;
- Наследственность: замечено, что миоматозные узлы выявляются у женщин в одной семье в нескольких поколениях;
- Раннее менархе и позднее наступление менопаузы как факторы, способствующие гиперэстрогении;
- Бесконтрольный прием гормональных препаратов;
Неправильное применение медикаментов, содержащих гормоны, может привести к развитию миоматозных узлов.
- Эндокринная патология, и прежде всего ожирение. Жировая ткань депонирует эстрогены, что повышает вероятность развития миомы, гиперплазии эндометрия, аденомиоза, мастопатии и другой гормонозависимой патологии;
- Стрессовые ситуации. Есть мнение, что постоянное нервное напряжение приводит к дисбалансу половых гормонов и способствует разрастанию патологических тканей, в том числе и в мышечном слое матки.
Классификация заболевания
По расположению миоматозные узлы шейки матки делят на несколько категорий:
- Корпоральная миома – опухоль локализуется непосредственно в стенке органа;
- Миома цервикального канала – образование выступает в просвет шейки матки;
- Перешеечная миома – узел находится на границе между телом и внутренним зевом. Специфическая клиническая картина позволяет отнести этот вариант заболевания к опухолям шейки матки.
Не теряет актуальности и традиционная классификация миомы по отношению к тканям матки:
- Субмукозная – образование прорастает до подслизистой оболочки, может выходить в цервикальный канал, деформируя его;
- Интерстициальная – миома располагается целиком в толще мышечного слоя. Поскольку миометрий в шейке матки развит слабо, такая форма патологии встречается редко;
- Субсерозная – опухоль достигает наружной оболочки или выходит за пределы органа (миома на ножке).
Виды миом в зависимости от направления развития.
По отношению к шейке матки субсерозные миомы делятся на три вида:
- Ретроцервикальные образования – находятся позади шейки матки;
- Антецервикальные миомы (обнаруживаются спереди от органа);
- Парацервикальные узлы – располагаются вдоль боковых стенок шейки.
Шеечная миома может возникнуть в любом участке органа, но чаще всего выявляются корпоральные субсерозные узлы. Нередко патология сочетается с образованиями иной локализации (в теле или дне матки).
Симптомы и отличительные особенности миомы шейки матки
На начальных этапах своего развития болезнь протекает бессимптомно. Достигнув размеров 1,5-2 см, опухоль дает о себе знать определенными признаками:
- Боли внизу живота, отдающие в промежность, чаще встречаются при корпоральных узлах. Более подробно о том, какие боли характерны для узлов разной локализации мы писали ранее в статье: «Боли при миоме матки»;
- Дизурические явления (частое мочеиспускание, дискомфорт при опорожнении мочевого пузыря) отмечаются при антецервикальной локализации опухоли;
- Запоры выявляются при расположении миомы позади шейки матки. Опухоль давит на прямую кишку и мешает ее опорожнению;
- Кровянистые выделения из половых путей возникают при миоме цервикального канала (субмукозной).
Одним из симптомов опухоли цервикального канала могут быть кровянистые выделения.
В зависимости от локализации будут меняться симптомы миомы. Перешеечный узел чаще дает осложнения на мочевой пузырь, может способствовать развитию застойного цистита. Образования, расположенные по бокам от шейки матки, не имеют специфических симптомов и обычно проявляются тянущей болью внизу живота. Нарушения менструального цикла при этой патологии не характерны и отмечаются при одновременном существовании нескольких опухолей – в теле и шейке матки.
Особого внимания заслуживает миома культи шейки матки. Это редкое состояние, возникающее после ампутации детородного органа. В шейке остается мышечная ткань, и при определенных условиях в ней может возникнуть миома. Подходы к диагностике и лечению опухоли не отличаются от таковых при сохранной матке, но наблюдается высокая настороженность в отношении онкологических процессов. Узел, возникший после операции – это всегда тревожный симптом, требующий тщательного наблюдения.
Возможные осложнения и нежелательные последствия болезни
Миоматозные узлы шейки грозят развитием таких состояний:
Некроз опухоли
Шейка матки плохо кровоснабжается (по сравнению с телом репродуктивного органа), поэтому именно в этой зоне чаще всего развивается спонтанный некроз. Кровоток в опухоли слабеет или полностью прекращается, питание в узле нарушается, происходит дегенерация тканей. Изначально некроз асептический, то есть без присоединения инфекции. В дальнейшем в разрушенные ткани проникают болезнетворные микроорганизмы и возникает воспаление. Инфицирование узлов, расположенных в шейке матки, грозит поражением соседних органов, развитием пельвиоперитонита и в перспективе – сепсиса.
Часто при инфицированном некрозе развивается пельвиоперитонит (воспаление брюшины малого таза).
Некроз шеечной лейомиомы проявляется такими симптомами:
- Схваткообразные боли внизу живота, отдающие в промежность;
- Тошнота и рвота (отмечается при локализации узла субсерозно в результате раздражения брюшины);
- Нарушение мочеиспускания и дефекации;
- Повышение температуры тела (в случае вторичного инфицирования).
Некроз чаще встречается при больших шеечных миомах, а также в результате перекрута ножки субсерозного узла.
Важно знать
При появлении первых признаков некроза опухоли следует обратиться к врачу. Это опасное состояние, требующее хирургического лечения.
Злокачественное перерождение
Многие гинекологи склоняются к мысли, что миома не способна перерасти в рак, однако онкологическая настороженность в отношении этого заболевания остается. Саркома матки по симптоматике практически не отличается от признаков доброкачественной опухоли, и только гистологическое исследование позволяет поставить точный диагноз.
Гистологическое исследование – один из самых достоверных методов диагностики различных видов опухолей.
Вероятными признаками развития злокачественного новообразования следует считать такие симптомы:
- Быстрый рост узла: от 4 недель в год;
- Частые кровотечения и мажущие кровянистые выделения;
- Признаки опухолевой интоксикации: выраженная немотивированная слабость, беспричинная потеря веса и т. п.;
- Увеличение регионарных лимфатических узлов.
При подозрении на саркому показано удаление опухоли с обязательным гистологическим контролем.
Заболевание и беременность: возможные риски и влияние на роды
Забеременеть с миомой матки можно, даже если узел расположен в области шейки или перешейка. Многим женщинам удается выносить и родить ребенка, однако вероятность неблагоприятного исхода исключать не стоит. На течение беременности влияют следующие факторы:
- Размер узла. Большое образование, расположенное в шейке матки, деформирует орган, препятствует продвижению сперматозоидов и мешает зачатию ребенка;
- Количество узлов. Если миома локализуется не только в шейке, но и в теле матки, это ухудшает прогноз.
Протекание беременности при многоузловой миоме чревато негативными последствиями.
Беременность на фоне миомы протекает без осложнений только в том случае, если узел располагается отдельно от места прикрепления плаценты и не препятствует росту плода. При больших и множественных миомах возможно развитие таких нежелательных последствий:
- Самопроизвольное прерывание беременности: выкидыш или преждевременные роды;
- Плацентарная недостаточность, гипоксия плода, задержка его физического развития, поражение нервной системы;
- Кровотечения при низко расположенной миоме могут быть приняты за симптом начавшегося выкидыша. Если узел при беременности кровит, необходимо сделать УЗИ и исключить отслойку хориона (плаценты).
Самостоятельные роды при шеечном расположении лейомиомы возможны только в том случае, когда узел не перекрывает выход из матки и не препятствует продвижению плода по родовым путям. Кесарево сечение показано в таких ситуациях:
- Деформация и стеноз цервикального канала при разрастании миомы;
- Высокий риск кровотечения в родах.
По отзывам тех женщин, которые беременели и рожали с шеечной и перешеечной миомой, можно сделать один вывод: исход зачатия напрямую зависит от размера и локализации узла. Беременность при этой патологии должна быть запланированной. До зачатия ребенка нужно обследоваться у гинеколога и сделать УЗИ. Возможно, перед планированием беременности потребуется оперативное лечение, после которого шансы на благоприятный исход повысятся в несколько раз.
Беременность при шеечной миоме должна быть обязательно запланированной. Только сделав полную диагностику, а возможно, и пройдя курс лечения, женщина может решиться на зачатие ребенка.
Методы диагностики
Первичный диагноз ставится после гинекологического осмотра. Во время обследования обращает на себя внимание деформация органа и отклонение зева шейки матки в сторону. Эти признаки слабо выражены при миоме малых размеров и становятся хорошо заметными с ростом узла. Если опухоль на широком основании выходит в просвет цервикального канала, шейка матки приобретает бочкообразную форму. При больших образованиях шейка может стать больше, чем весь детородный орган.
Это интересно
Миома шейки редко возникает как изолированная опухоль. В большинстве случаев наблюдается прорастание узла из тела матки.
Для уточнения диагноза проводятся такие обследования:
- УЗИ матки (до 95% информативности);
- КТ или МРТ (компьютерная или магнитно-резонансная томография).
- Кольпоскопия (при миоме малых размеров в качестве дифференциальной диагностики);
- Гистероскопия – осмотр при помощи оптической системы (при условии проходимости цервикального канала).
Гистероскопия (визуальный осмотр полости матки) повышает качество диагностического исследования для дальнейшего курса лечения.
Дифференциальная диагностика (с какой патологией путают миому)
Миоматозные узлы малых размеров следует отличать от других заболеваний шейки. Особенности самых часто встречающихся заболеваний представлены в таблице:
| Заболевание и его характеристики | Миома шейки матки | Киста шейки матки | Эрозия шейки матки | Полип шейки матки |
| Определение | Доброкачественная опухоль мышечной ткани | Полость, заполненная жидкостью | Дефект слизистой оболочки шейки матки | Разрастание слизистой оболочки цервикального канала или эндометрия (если полип спускается из полости матки) |
| Причины появления | Дисбаланс гормонов | Воспалительные процессы на шейке матки | Гормональные изменения, инфицирование ВПЧ, травмы шейки матки | Воспалительные процессы в канале шейки матки |
| Локализация | В тканях шейки матки или в просвете цервикального канала | На влагалищной части шейки матки | На влагалищной части шейки матки | В просвете цервикального канала |
| Ведущие симптомы | Боль внизу живота, кровянистые выделения, сдавление соседних органов | Бессимптомное течение или признаки сопутствующего цервицита (патологические выделения) | Контактные кровянистые выделения из вл |