Нижний сегмент матки при миоме
Похожие главы из других работ:
Анестезия при патологических родах, осложнениях беременности и некоторых сопутствующих заболеваниях
2.3 Разрыв матки
Разрывы матки встречаются относительно редко (1 случай на 1000-3000 родов). Причины разрыва матки в родах: (1) разрыв матки по рубцу после кесарева сечения (обычно классического), удаления большой миомы…
Влияние миомы матки на репродуктивную систему женщины
1.1 Общие сведения о миоме матки
Миома матки (фибромиома, лейомиома) — это доброкачественная опухоль, возникающая в мышечном слое матки…
Исследование отделяемого женских половых органов
Глава II. Характеристика неспецифических и специфических фолновых процессов влагалища, шейки матки и полости матки
Исследования на трихомонады.
Трихомонады — Одноклеточные паразиты грушевидной или овальной формы, немного крупнее лейкоцитов. Один конец трихомонады заострён и имеет четыре жгутика…
Кровоснабжение органов малого таза
7. Кровоснабжение матки
Матка, uterus (греч. metra), — непарный полый мышечный орган , в котором развивается зародыш, вынашивается плод. Расположена матка в средней части полости малого таза, лежит позади мочевого пузыря и впереди прямой кишки. Матка имеет грушевидную форму…
Кровотечения во время беременности
Разрыв матки
Во второй половине беременности к причинам акушерских кровотечений кроме вышеперечисленных причин, может относиться разрыв матки в результате наличия рубца на матке после консервативной миоэктомии, кесарева сечения…
Кровотечения во время беременности
Разрыв матки
Сущность
Предлежание плаценты — расположение ворсин хориона в нижнем сегменте матки. Полное предлежание — полное прикрывание внутреннего зева…
Неотложные состояния в акушерстве
Родоразрешение во внегоспитальных условиях
Когда роды происходят вне стационара, врачу ОНП приходится иметь дело с двумя пациентами одновременно, для чего должны быть мобилизованы соответствующие средства. Следует быстро оценить цвет кожи новорожденного, состояние дыхательных путей…
Неотложные состояния в акушерстве, дифференциальная диагностика на догоспитальном этапе, первая медицинская помощь
Разрыва матки
Разрыв матки может произойти в результате наличия рубца на матке после консервативной миомэктомии, кесарева сечения, или в результате деструирующего пузырного заноса и хориоэпителиомы.
Женщины на фоне схваток ведет себя не адекватно…
Осложнения в ранние сроки беременности, как причина специфических болей и кровотечения
5. Ущемление матки
Ущемление беременной матки — это нечасто встречающееся осложнение в конце I триместра беременности, но оно может сопровождаться тазовыми болями и другими признаками и симптомами угрожающего выкидыша. Ущемление наблюдается только у пациенток…
Применение прополиса в медицине
6.7 Прополис: применение при миоме
Продукт пчеловодства прополис — применение при миоме. Прополис также можно использовать в лечении женских болезней, таких как миомы и фибромы матки…
Развитие миомы у нерожавших женщин
1. Анатомия матки
Развитие матки начинается в ранние сроки. Вначале формируется шейка, затем тело матки, которые разграничиваются на 4-5 месяце. Особенно интенсивный рост отмечается на 6 месяце и в конце внутриутробного периода…
Развитие миомы у нерожавших женщин
1.1 Миома матки
Миома матки представляет собой доброкачественную опухоль. Как правило, ее размер увеличивается под влиянием половых гормонов, а с прекращением менструации она уменьшается практически до полного исчезновения…
Рак шейки и тела матки
I. Рак шейки матки
Рак шейки матки (РЩМ) среди опухолей гениталий занимает наибольший удельный вес (до 78%). Ежегодно в мире выявляется 500000 новых случаев РШМ. В России за год диагностируется около 12000 больных инвазивным РШМ…
Срочные роды в сроке 38-39 недель, в продольном виде, затылочном предлежании
Внутреннее исследование: кольпит (местное лечение), шейка матки конической формы, чистая, не деформирована, сформирована, длиной до 3,0 см, тело матки, величина 9; придатки без особенностей, околоматочное пространство свободное.
…
Экстренное родоразрешение
3. Срочное родоразрешение
По мере продвижения головки плода вниз приближение родоразрешения определяется по выпячиванию промежности с последующим «врезыванием» головки. На данном этапе не следует пытаться отсрочить родоразрешение…
Источник
Этиология и
патогенез заболевания
Современные
представления о развитии миомы матки
основаны на гормональной теории.
Нарушения экскреции и метаболического
превращения эстрогенов, а также
соотношения фракций эстрогенов
(преобладание эстрона и эстрадиола в
фолликулиновую, а эстриола — в лютеиновую
фазу) приводят к морфологическим
изменениям в миометрии. Наряду с
эстрогенами рост миомы стимулирует
прогестерон.
В
ткани миомы рецепторов эстрадиола и
прогестерона больше, чем в неизмененном
миометрии. Нарушение обмена половых
стероидов в миоматозных узлах вызывает
стимуляцию клеток при участии так
называемых факторов роста. Медиаторами
действия эстрогенов в ткани миомы матки
являются инсулиноподобные факторы
роста.
Общепризнанные
эндокринные нарушения не являются
основным или единственным фактором
патогенеза миомы матки. Современные
исследования расширили представления
о факторах риска и механизмах развития
миомы матки, среди которых ведущее место
отводится нарушениям функции печени.
Выделение
печени к наиболее важным звеньям
функциональной метаболической системы
«гипоталамус-гилофиз-яичники-печень»
объясняется ее участием в процессе
синтеза, активации, реактивации и
взаимопревращения половых гормонов.
Метаболические и катаболические реакции,
происходящие в печени, многочисленные,
но главным с точки зрения патогенеза
миомы матки следует считать нарушения
холестеринового гомеостаза.
Наряду
с гормональными аспектами патогенеза
миомы матки немаловажную роль играют
изменения иммунной реактивности
организма, особенно при наличии
хронических очагов инфекции, выраженные
изменения гемодинамики малого таза, а
также наследственная предрасположенность.
Зоны роста миомы формируются вокруг
воспалительных инфильтратов и
эндометриоидных очагов в миометрии.
Зачатки миоматозных узлов могут
образовываться на эмбриональном этапе.
Рост клеток-предшественниц продолжается
много лет на фоне выраженной активности
яичников под действием эстрогенов и
прогестерона. Миомы неоднородны по
структуре. В зависимости от соотношения
мышечной и соединительной ткани узлы
подразделяют на миомы, фибромы и
фибромиомы.
В
соответствии с классификацией ВОЗ по
отношению к мышечному слою матки выделяют
межмышечную (интерстициальную миому,
подслизистую (субмукозную) и подбрюшинную
(субсерозную). Если подслизистая миома
матки на 1/3 располагается в толще
миометрия, то говорят о миоме с
центрипитальным ростом узла. По
локализации выделяют миому тела матки,
она выявляется в 95% случаев, шеечную
миому — в 5% случаев, в редких случаях
встречается миома круглой связки или
узлы опухоли могут располагаться
межсвязочно. Если по мере роста миоматозный
узел расслаивает листки широкой маточной
связки, его называют интралигаментарным.
Интерстициальные (межмышечные) миоматозные
узлы растут из среднего слоя миометрия
и располагаются в толще миометрия.
К
основным факторам риска развития миомы
матки относят: позднее менархе, обильные
менструации, высокая частота медицинских
абортов и других внутриматочных
вмешательств, воспалительные заболевания
внутренних половых органов, заболевания
сердечно-сосудистой системы, ожирение,
сахарный диабет, гипофункция щитовидной
железы, заболевания печени, метаболический
синдром, гиподинамия, генетическая
предрасположенность.
Несмотря
на длительную историю изучения
наследственного фактора в генезе миомы
матки, интерес к данной проблеме остается
в центре внимания отечественных и
зарубежных исследователей. Частота
наследственной отягощенности миомой
матки, согласно сводным данным литературы,
колеблется в пределах 14,4-67%[18].
Одним
из ключевых направлений в клинической
иммуногенетике в настоящее время можно
назвать исследование ассоциированности
антигенов Н1.А -системы с болезнями и
разработка иммуногенетических методов
раннего диагноза и прогноза заболеваний
человека.
Учитывая
семейную аггрегированность миомы матки,
часто ставится вопрос о прогнозе
предрасположенности к развитию болезни
среди родственников пациентки с уже
верифицированным диагнозом. Здесь
иммуногенетические исследования могут
внести свой вклад в решении данной
проблемы путем выявления среди
родственников 1 степени родства,
ассоциированных с предрасположенностью
или резистентностью антигенов
гистосовместимости.
Их
эффективность определяется тем фактом,
что в данном случае мы имеем дело не с
наследственными болезнями, проблемами,
которые занимается медицинская генетика,
а лишь с генетическим факторами
предрасположенности человека к
формированию болезни, для реализации
которой в развернутую клиническую форму
необходимо участие средовых разрешающих
факторов [6].
Клиническая
картина миомы матки
Симптомы
заболевания зависят от количества,
размеров и расположения миоматозных
узлов, а также от степени вторичных
дегенеративных и воспалительных
изменений в ткани узлов.
Основные
симптомы лейомиомы
матки:
1.
обильные, длительные менструации и/или
ациклические кровотечения, которые
сопровождаются слабостью, утомляемостью,
приводят к развитию железодефицитной
анемии;
2.
тянущие боли внизу живота, очень редко
возникают острые боли, связанные с
нарушением кровотока в миоматозных
узлах, и сопровождаются повышением
температуры, слабостью;
3.
при больших размерах лейомиомы матки
может происходить давление на соседние
органы: мочевой пузырь, прямую кишку,
что проявляется учащенным мочеиспусканием,
запорами;
4.
бесплодие, невынашивание беременности,
осложнения во время родов наблюдаются
у каждой третьей пациентки с множественными
миомами.
Для
субмукозной
миомы
характерны длительные, обильные
менструации со сгустками (меноррагии),
которые могут продолжаться в
межменструальный период (метроррагии).
(Приложение1) Маточные кровотечения
приводят к развитию анемии. Наряду с
маточными кровотечениями бывают тянущие
и схваткообразные боли внизу живота. В
результате сокращений матки при
субмукозной миомы может произойти
самопроизвольная экспульсия миоматозного
узла. При рождающемся миоматозном узле
боли бывают интенсивными и схваткообразными.
Субмукозная миома матки нередко
сопровождается бесплодием и невынашиванием
беременности.
Отдельные
субсерозные
миоматозные узлы малых размеров могут
долго клинически ничем не проявляться,
но по мере их увеличения возникают
признаки нарушения питания опухоли,
увеличивается вероятность пере-крута
ножки миоматозного узла. Пациентки
могут жаловаться на дискомфорт внизу
живота, периодически возникающие тянущие
или острые боли. Боли могут иррадиировать
в поясничную область, ногу, промежность.
При совершившемся перекруте ножки
миоматозного узла или возникновении
обширной зоны некроза боли становятся
интенсивными, появляются симптомы
раздражения брюшины и общеклинические
признаки «острого живота».
Интерстициально-субсерозные
миоматозные узлы менее подвержены
деструктивным процессам вследствие
нарушения питания, клинически долго не
проявляются и могут достигать диаметра
10-25 см и более. Больных беспокоят ощущение
тяжести и дискомфорта внизу живота, его
увеличение. Болевой синдром связан с
растяжением висцеральной брюшины матки,
давлением миоматозных узлов на нервные
сплетения малого таза. При нарушении
кровообращения в больших миоматозных
узлах боли острые.
В
зависимости от локализации субсерозных
узлов возможно
нарушение функции соседних органов.
Рост миоматозного узла кпереди
способствует развитию дизурических
явлений: больные жалуются на учащенное
мочеиспускание, неполное опорожнение
мочевого пузыря, императивные позывы
к мочеиспусканию, острую задержку мочи.
Перешеечное расположение миоматозного
узла на задней стенке матки приводит к
давлению на прямую кишку и нарушает
дефекацию. Субсерозные узлы, располагающиеся
на боковой стенке матки в нижней и
средней трети, при достижении большого
размера изменяют топографию мочеточника,
могут приводить к нарушению пассажа
мочи на пораженной стороне, возникновению
гидроуретера и формированию гидронефроза.
Субсерозные миоматозные узлы редко
вызывают нарушение менструальной
функции. Однако при множественных узлах
возможно нарушение сократительной
способности миометрия и появление
менометроррагий.
Интерстициальные
миоматозные узлы приводят к увеличению
матки и могут заметно влиять на
сократительную способность миометрия.
У пациенток возникают жалобы на обильные
длительные менструации, реже —
намежменструальные кровяные выделения
из половых путей. Анемия у больных миомой
матки может быть следствием хронических
кровопотерь и острых маточных кровотечений.
У пациенток с большой миомой матки
(более 20 нед беременности) может возникнуть
синдром, обусловленный сдавлением
нижней полой вены, который проявляется
сердцебиением и одышкой в положении
лежа. Пациентки могут жаловаться на
боли, увеличение живота, возможны острая
задержка мочи, гидронефроз.
При
сочетании
интерстициальных, субмукозных и
субсерозных узлов клиническая картина
многообразнее, чем при изолированных
миоматозных узлах.Важную
роль в клинике миомы матки играет
нарушение репродуктивной функции
(бесплодие, невынашивание беременности,
осложненное течение родов и послеродового
периода) [25]. Нарушения функции смежных
органов возникают в результате сдавления
органов миоматозными узлами.
Диагностика
заболевания
В
диагностике миомы матки важную роль
играет правильно собранный анамнез,
проведенный общий осмотр, гинекологическое
исследование и дополнительные лабораторные
исследования. Рассмотрим детально
перечисленные методы диагностики миомы
матки.
При
двуручном гинекологическом
исследовании пациенток
с субмукозным расположением миомы тело
матки может быть увеличено незначительно.
У больных с рождающимся субмукозным
узлом определяется сглаженность шейки
матки, в цервикальном канале пальпируется
округлой или овоидной формы миоматозный
узел плотной консистенции. Диагноз
можно уточнить во время осмотра с помощью
зеркал: миоматозный узел пролабирует
из цервикального канала во влагалище,
он белесоватого цвета, с выраженным
сосудистым рисунком или петехиальными
кровоизлияниями. Отдельные субсерозные
миоматозные узлы пальпируются отдельно
от матки как округлые плотные подвижные
образования.
Субсерозные
узлы приводят к увеличению матки и
изменению ее формы. Матка может достигать
значительных размеров, ее поверхность
становится бугристой, миоматозные узлы
при пальпации плотные, а при нарушении
кровообращения — болезненные.
Интралигаментарные
миоматозные узлы определяются сбоку
от матки и выполняют параметрий.
Для
диагностики миомы матки используют
физикальные, лабораторные и инструментальные
методы исследования. Наиболее информативным
из них является УЗИ, с помощью которого
определяют:
• локализацию
и расположение миоматозных узлов
(подбрюшинные; межмышечные; расположенные
в дне, теле матки или в шеечно-перешеечной
области, нижнем сегменте матки);
• отношение
миоматозных узлов к серозной оболочке
и полости матки;
• размеры
узлов, выраженность миоматозного
изменения матки;
• форму
роста миомы матки (центрипетальный рост
опухоли или наличие субмукозного
миоматозного узла, деформирующего
полость матки);
• наличие
вторичных изменений в узлах опухоли
(отек, гиалиновая или красная дегенерация,
некроз) (Рис.1).
Информативность
УЗИ в диагностике миомы матки, по данным
разных авторов, достигает 92,8-95,7%.
Информативность УЗ-диагностики
суб-мукозной миомы матки значительно
возрастет с внедрением в практику
внутриматочной эхографии с помощью
специальных датчиков.
Ультразвуковое
сканирование позволяет обнаружить
интерстициальные миоматозные узлы
диаметром не более 8-10 мм.
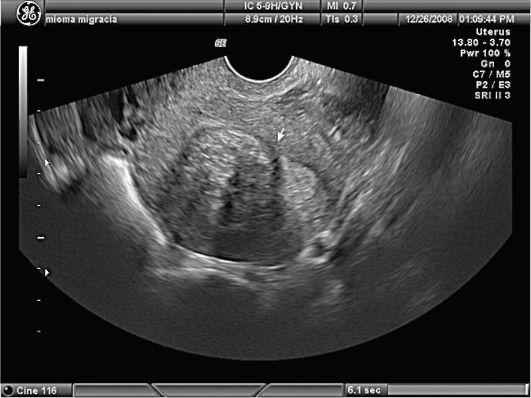
Рис.
1. Миома
матки. Субмукозный узел. УЗИ
УЗИ,
дополненное допплерографией, позволяет
оценить особенности кровообращения в
миоматозных узлах. При простой миоме
регистрируется единичный периферический
кровоток, при пролиферирующей — интенсивный
центральный и периферический
внутриопухолевый кровоток.
Для
уточнения топографического расположения
миоматозных узлов можно использовать
ультразвуковые томографы, дающие трехмерное
ультразвуковое изображение. Трехмерная
реконструкция наиболее информативна
для субмукозной локализации узлов, она
позволяет также оценить сопутствующий
гиперпластический процесс в эндометрии
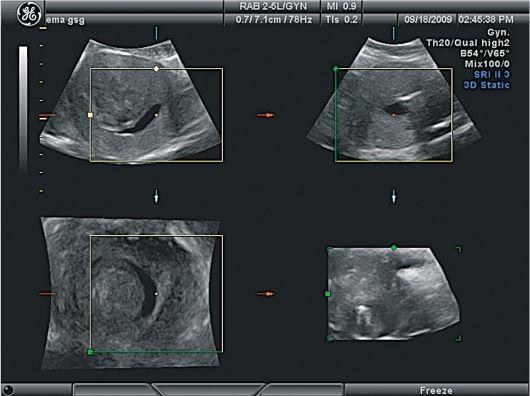
(рис.2,3,4).
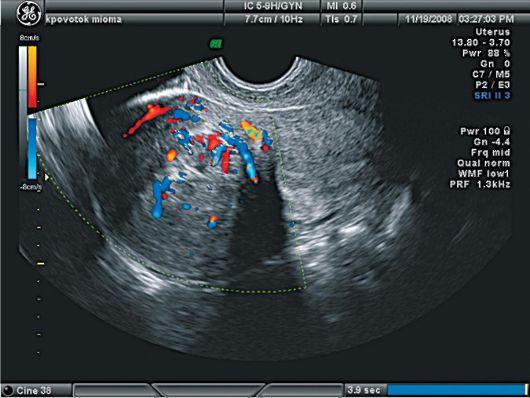
Рис.
2. Периферический
и центральный кровоток в миоме. УЗИ и
ЦДК

Рис.
3. Миома
матки. Субмукозный узел. Трехмерное УЗИ
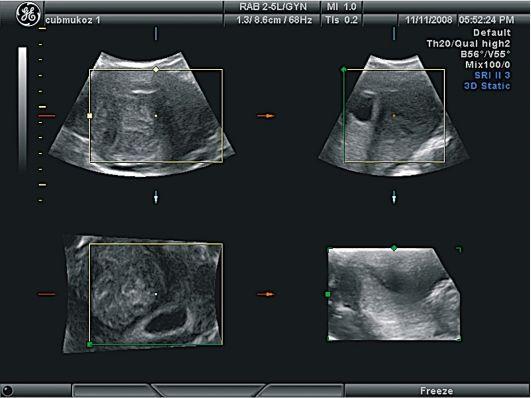
Рис.
4 Миома
матки. Интерстициальный узел. Трехмерное
УЗИ
Особенно
актуальным является вопрос применения
допплерографии для оценки структуры
опухоли, а также кровотока в матке и
миоматозных узлах.
Гидросонография (ГСГ)
— метод
ультразвуковой диагностики, который
используется для уточнения типа
субмукозной миомы матки (рис.4). ГСГ позволяет
дифференцировать узел и полип эндометрия,
более четко определить размер и
локализацию подслизистого узла
относительно перешейка и устьев маточных
труб, а также оценить степень деформации
полости матки.
Для
дифференциальной диагностики субсерозных
узлов и опухолей забрюшинного пространства,
увеличенных лимфатических узлов,
опухолей малого таза и брюшной полости
наряду с УЗИ применяют КТ и МРТ.
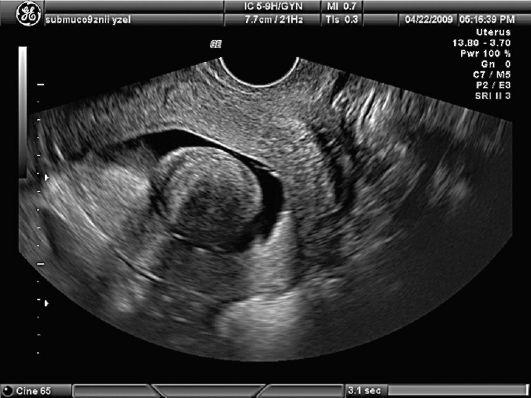
Рис.
4. Миома
матки. Гидросонография
Гистероскопия позволяет
с большой точностью диагностировать
даже небольшие субмукозные узлы (Рис.5).
При обнаружении подслизистого узла
определяют его величину, локализацию,
ширину основания, величину интрамурального
компонента.
Для
исключения патологии эндометрия и
слизистой оболочки цервикального канала
у пациенток с метроррагиями и контактными
кровяными выделениями независимо от
величины миомы матки проводится раздельноедиагностическое
выскабливание слизистой
оболочки матки с последующим гистологическим
исследованием соскоба.
Немаловажную
роль в выявлении небольших и необычно
расположенных миоматозных узлов играют
диагностическая лапароскопия и
компьютерная томография, которые
применяются в основном для дифференциальной
диагностики миомы матки с опухолями
яичников и других органов малого таза
и забрюшинного пространства, с саркомой
матки, с тубоовариальными образованиями
воспалительной этиологии, с эктопической
беременностью.Необходимо
проводить дифференциальный диагноз с
проявлениями менометроррагий и
аденомиозом, а также прерывающейся
беременностью.
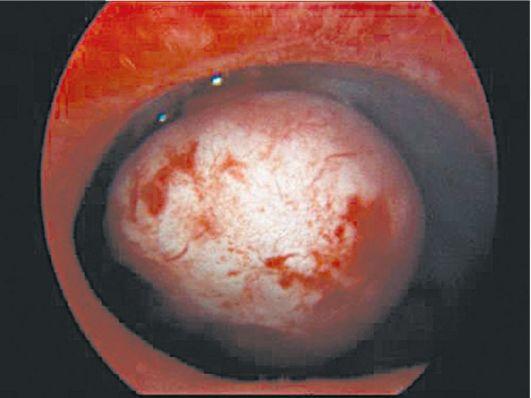
Рис.
5.. Субмукозный
узел. Гистероскопия
В
ходе проведенных исследований данных
литературы получено, что информативность
ГСГ (100%) в отношении локализации
субмукозных узлов выше, чем обычного
УЗИ (чувствительность — 89,6%, специфичность
— 93,3%), а также гистероскопии (чувствительность
— 100%, специфичность — 98,2%).
Показаниями
для назначения исследования гормонального
статуса у пациенток являются: молодой
возраст пациентки (до 40 лет), клинические
проявления патологии щитовидной железы
и изменения ее структуры по данным УЗИ
(галакторея, диффузная мастопатия,
трофические изменения дериватов кожи,
неоднородность структуры железы или
изменения ее размеров), нарушения
менструальной функции (мено- и метроррагии),
сахарный диабет, ожирение. Необходимо
исследовать фолликулостимулирующий и
лютеинизирующий гормоны, пролактин,
тиротропин, свободный тироксин, антитела
к пероскидазе и тироглобулину, эстрадиол
и прогестерон.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


