Открыта шейка матки при менопаузе

В жизни женщины наступает естественный этап, который сопровождается угнетением половой функции. Климакс появляется в 45-50 лет и вызывает подготовку организма к старению. Половые гормоны перестают вырабатываться в достаточном количестве и начинают происходить первые возрастные изменения. Колоссальные перемены затрагивают женские органы: матку, шейку и придатки.

Климактерические изменения в женском организме
Во время климакса половые органы утрачивают репродуктивную функцию. Это происходит из-за снижения уровня эстрогена и андрогенов, а также прекращения выработки прогестерона. Дефицит гормонов приводит к изменениям состояния яичников и шейки матки, а также к исчезновению влагалищных выделений.
Выделяют несколько этапов климакса:
- Пременопауза. Яичники выполняют свои функции, но снижается способность вырабатывать эстроген. Это провоцирует задержку менструации и сокращение ее длительности. Выделения скудные и приобретают темный оттенок. Придатки могут увеличиваться в размерах, возможно формирование кист. На протяжении 6 лет постепенно угасает функция яичников и нарастает симптоматика климакса.
- Менопауза. Этап наступает в момент окончания последней менструации. Кровянистые выделения полностью отсутствуют. В яичниках прекращают созревать фолликулы, поэтому желтое тело перестает появляться. Значительно сужается просвет фаллопиевых труб, а также регрессирует и истончается их мышечный слой.
- Постменопауза. На этом этапе женские гормоны перестают вырабатываться. Яичники зарастают соединительной тканью, становятся плотными и сморщенными. Придатки уменьшаются в размере и полностью утрачивают способность к деторождению. Постменопауза длится с момента прекращения выработки гормонов до конца жизни.
Изменения в матке
Климакс вызывает структурные изменения в полости маточного тела. При климаксе тело и шейка образовывают одно целое, так как граница между ними исчезает. Во время менопаузы эндометрий, выстилающий полость матки, становится тонким. Его базальный и функциональный слои постепенно атрофируются. Нормой считается толщина от 3 до 5 мм. Если показатели повышаются до 6 — 7 мм, то осуществляют контрольное УЗИ, так как возможно развитие гиперплазии.
Отсутствие фолликулов сказывается на слизистой. Матка и шейка деформируются, а слизистая маточного тела перестает делиться на слои. Постепенно матка и шейка приобретают маленькие размеры, стенки становятся тонкими, а полость зарастает соединительной тканью. Происходит полная атрофия мышечных волокон и сужение внутренней полости. За счет этого вены и сосуды оказываются близко к поверхности матки.
Размеры
Во время наступления менопаузы детородный орган еще размягченный и увеличенный, а шейка однородная. Матка имеет нормальную плотность и обычный размер. Изменения происходят в последующие 5-6 лет после наступления менопаузы. По мере атрофирования мышечных волокон детородный орган и шейка уменьшаются в размерах на 35%. Ширина и длина матки становится меньше в период менопаузы на 1-2 см. Через 25 лет после окончания последней менструации маточное тело перестает уменьшаться.
Вес матки у рожавшей женщины составляет 80-100 грамм, после 60 лет — 40 грамм. В старости масса составляет 20-30 грамм.
Возникновение тонуса
В редких случаях возрастные перемены вызывают тонус. Это явление характерно для пременопаузы, когда она еще сохраняет репродуктивную функцию. При повышенном тонусе живот становится твердым, матка плотной, а мышцы находятся в напряжении. Патология может возникать по причине недостаточного количества гормона прогестерона, который перестает вырабатываться при возникновении климакса.

Факторы, способствующие возникновению тонуса органа:
- нарушения работы нервной системы;
- инфекционные заболевания шейки и матки;
- послеродовая патология;
- повышенное газообразование кишечника;
- миома;
- неоднократный подъем тяжестей;
- остаточное явление после менструации;
- стресс.
Кратковременное повышение тонуса в зрелом возрасте сопровождается тянущей болью внизу живота. Такое состояние не требует лечения. Если матка находится в тонусе, организму необходим отдых. Достаточно принять теплую ванну и расслабиться.
Влияние на шейку матки
Климакс вызывает не только уменьшение матки и придатков, но и шейки. Шеечная часть значительно укорачивается, а иногда просвет полностью образует соединительная ткань. Железы, которые располагаются на шейке, перестают нормально функционировать и вырабатывать слизь. Поэтому влагалище становится сухим и более чувствительным к травмам. При менопаузе происходит полное сужение цервикального канала, который в зрелом возрасте полностью замещается соединительной тканью.
Источник
Наступление гормональной перестройки в женском организме ведет за собой ряд анатомо-физиологических изменений во многих системах и органах. В большей степени, изменениям подвергаются репродуктивные органы женщины, а именно яичники и матка в период менопаузы. Рассмотрим подробнее, какие изменения претерпевает женский маточный орган с наступлением климактерического периода.
Матка во время климакса
Основные фазы климакса – это пременопауза и менопауза, пройдя через которые, у женщины начинается длительный период постменопаузы, сопровождающий ее на протяжении всей последующей жизнедеятельности.
Период пременопаузы является довольно продолжительным: от 3-х до 10-ти лет. Для этого периода характерны изменения практически всех органов и систем в женском организме. Они могут проявляться в более яркой форме либо, при своевременном лечении, в сглаженной форме:
- нарушения психологического состояния;
- изменения в терморегуляционных процессах в организме;
- нарушение гормонального баланса, сопровождающиеся дефицитным уровнем выработки половых гормонов;
- нарушения в менструальном цикле, вплоть до его завершения.

Менопаузальный период наступает сразу после последней менструации и продолжается на протяжении последующего года. Считают, что окончание менопаузы наступает после 12-ти месячного отсутствия менструаций. На протяжении данного периода в женском организме происходят инволюционные изменения половых органов. Начинают уменьшаться в размерах практически все репродуктивные органы, и даже матка в период менопаузы уменьшается в размерах. Уменьшаются не только размеры половых органов, но и количество цервикальной слизи, что в последующем оказывает немаловажное значения для состояния микрофлоры.
Более того при менопаузе снижается и общий уровень противостояния организма воздействию патогенных факторов. Некоторые системы органов начинают хуже функционировать, что ведет к снижению иммунной системы защиты организма.
Поэтому множество женщин, вступивших на порог климактерических изменений, сталкиваются с различными заболеваниями, в особенности, касающихся половой системы органов.
Так, в большинстве случаев, отмечается возникновение опухолевидных процессов в области молочных желез и матки при климаксе. Поэтому с наступлением климактерия необходимо регулярно посещать гинеколога и проходить ежегодное обследование. К основным наиболее опасным патологическим изменениям относятся:
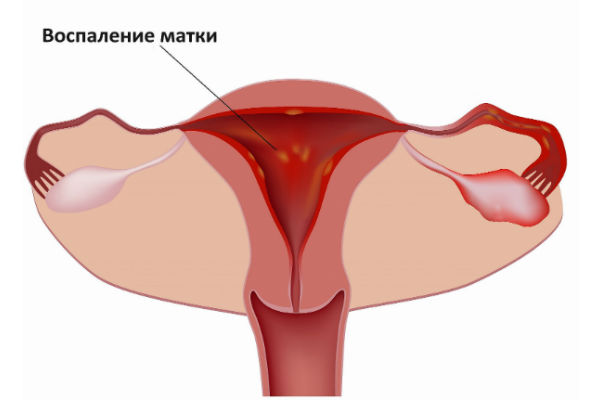
- Воспаление матки.
- Развитие новообразований доброкачественного характера в полости матки.
- Развитие опухолевидного новообразования онкологической природы маточного органа.
- Рак молочных желез.
- Сальпингит или воспаление маточных труб.
- Эндометрит.
- Вагинит.
- Карцинома.
- Фиброма и др.
Все эти патологические изменения половой системы органов женщины в климактерическом периоде являются очень опасными, а при отсутствии своевременной терапии, многие из них представляют серьезную угрозу для жизни женщины.
Для предотвращения развития серьезных патологий, необходим регулярный осмотр в гинекологическом кабинете и своевременное прохождение УЗИ.
Ультразвуковое исследование
УЗИ матки в период менопаузы назначается, как стандартное обследование органов малого таза и диагностика патологий с симптоматикой, имеющей сходства с климактерическим синдромом.
Ультразвуковой метод исследования дает довольно высокий уровень информативности, является безопасным и не вызывает неприязненности.
Несмотря на то, что климакс является естественным процессом, у большинства представительниц прекрасной половины человечества он способен вызывать ряд неприятной симтоматики и дискомфорта, выражающегося следующим образом:
- нарушение регулярности менструального цикла, вплоть до его прекращения;
- возникновения головокружений и головных болей;
- нарушения сна с развитием бессонниц;
- приступы жара;
- появления сухости в области влагалища;
- частые позывы к мочеиспусканию;
- болезненность при половом акте.

Иногда женщины сами справляются с данными проявлениями, но чаще всего необходима помощь гормонозаместительной терапии. Для оценки состояния половой системы органов женщины проводится ультразвуковое исследование с применением трансвагинального датчика.
В менопаузе норма изменений матки, выявляющаяся при ультразвуковом исследовании, заключается в следующем:
- Повышение эхогенности (или плотности) матки.
- Уменьшается ее переднезадний размер.
- Выраженная атрофия эндометриального слоя.
- Формирование спаек и синехий.
В менопаузальном периоде при ультразвуковом исследовании может выявляться и наличие жидкости в маточной полости. Это иногда воспринимается специалистами, как развитие полипа либо гиперплазии эндометриального слоя, хотя на самом деле это не так.
Образование этой жидкости в норме может являться следствием процесса зарастания цервикального канала, связанного со старением женского организма. Но такое состояние требует обязательного дополнительного метода исследования путем гистероскопии, которая поможет с более точной вероятностью оценить доброкачественность происходящих процессов.
Диагностическое обследование с применением ультразвукового исследования органов малого таза имеет большое значение для жизни женщины, так как помогает выявлять серьезные патологии на первоначальных стадиях развития.
Особенно, учитывая тот факт, что зрелые дамы в большей степени подвержены таким патологическим изменениям матки, как ее увеличение в ходе развития онкологии в климактерическом периоде. Процесс увеличения онкологической опухоли является вялотекущим и не вызывает определенной симптоматики. А появление маточного кровотечения и болезненность в нижней части живота наблюдаются на более поздних сроках болезни.
Поэтому так необходимо не игнорировать своевременное прохождение УЗИ, которое поможет выявить и своевременно начать соответствующее лечение.
О чем свидетельствуют кальцинаты?
Помимо всего прочего, иногда при ультразвуковом исследовании, специалисты отмечают наличие кальцинатов в полости матки. И, следовательно, всех представительниц прекрасной половины человечества интересуют вопросы о том, что это такое, что происходит с маткой при их нахождении в ней?
Практически все специалисты гинекологического профиля наличие кальцинатов в маточной полости не выделяют в отдельное заболевание, а считают его следствием хронического течения воспалительного процесса, такого, как сальпингит.
Сами по себе кальцинаты – это отложения соли кальция, которые локализуются в определенном месте маточной полости. Обычно это происходит в области ранее полученных травм, например, после осложненного родового процесса. Также эти отложения могут образоваться в месте локализации фиброматозных узлов.

Более точную клиническую картину можно получить только после гистероскопии, на основании полученных результатов которой разрабатывается дальнейшая схема лечения и предупреждения новых образований кальцинатов.
Патологические изменения маточного органа
Во время гормональной перестройки организма, особенно в пременопаузе, может произойти обострение имеющихся хронических патологий гинекологической направленности, а также образование новых недугов, которые могут вызывать и болезненную симптоматику, и маточные кровоизлияния.
Рассмотрим самые опасные патологические изменения в матке во время климактерия.
Развитие фибромиомы
Данное новообразование имеет само по себе доброкачественный характер течения. Обычно фибромиома появляется в фертильном периоде, а с наступлением климактерического периода переходит в обостряющуюся форму и начинает увеличиваться в размерах.
Фибромиома может образоваться в виде одного, или нескольких узлов, локализованных в произвольной части маточной полости. Растущие фибромиомы увеличивают стандартный размер матки в несколько раз, что приводит к сдавливанию близлежащих органов и появлению болевой симптоматики. Огромные разрастания данного новообразования могут привести к увеличению живота. Более того, фибромиомы вызывают и следующие симптомы:
- Маточные кровотечения.
- Болезненность в нижней части живота.
- Частые позывы к мочеиспускательному акту.
- Если разрастания фибромиомы направляются к прямой кишке, то наблюдаются нарушения стула и запоры.
Могут появиться болезненные ощущения во время интимной близости с партнером.
Лечение данной патологии назначается после проведенного полного обследования с учетом индивидуальных особенностей каждой женщины.
Эндометриоз
Данное патологическое изменение матки в менопаузальном периоде характеризуется разрастанием эндометриального слоя с патологическим проникновением в мышечные слои матки. Чаще всего возникает в пременопаузе, когда еще не полностью угас менструальный цикл.
Вызывает такую симптоматику, как:
- болезненные ощущения в нижней части живота ноющего характера, а также боли при половом контакте;
- продолжительное течение менструаций, когда матка на протяжении 10-14 дней не сокращается, что является поводом для проведения диагностического выскабливания;
- на фоне продолжительной менструации возникает нарушение психоэмоционального состояния;
- может развиться бесплодие.

При появлении одного из представленных симптомов, необходимо сразу обращаться к медицинским специалистам, для предотвращения осложнения и развития более серьезной патологии.
Хроническая форма сальпингита
Сальпингит – это воспалительный процесс в маточных трубах и придатках, который может возникнуть задолго до наступления климакса, а с началом гормональных изменений перейти в обостренную форму течения. Обычно сальпингит вызывает такие симптомы, как:
- Острая боль в нижней части живота.
- Повышение температуры тела.
- Образование гнойных выделений.
При отсутствии своевременного лечения может осложниться и привести к развитию патологии, требующей безотлагательного удаления матки.
Развитие спаечного процесса
Многочисленные оперативные вмешательства в структуры органов половой системы организма, а также воспалительные процессы в совокупности ведут к образованию спаек или распространению соединительных тканей. С началом климактерия в организме женщины происходит снижение тонизации мышечных волокон.
Это ведет к анатомическому смещению органов в малом тазу, что и вызывает тянущие боли от растяжения спаек.
В зависимости от того, какое именно нарушение в матке происходит, назначается соответствующее лечение. В большинстве случаев, если патология не связана с онкологическим процессом, назначается заместительная гормональная терапия. Но дозировку и курсовую продолжительность должен определять только квалифицированный специалист. Самолечение любой патологии в климактерическом периоде может закончиться необратимыми последствиями.
Полезное видео по этой теме:
Источник
Проф. д.м.н. В.Н. Прилепская, руководитель научно-поликлинического отдела.
Научный центр акушерства, гинекологии и перинатологии РАМН
Проблема постменопаузы приобрела в последние годы особое значение в связи со значительным увеличением продолжительности жизни женщин, что особенно четко прослеживается в развитых странах. Однако тот период жизни, за счет которого увеличивается эта продолжительность, характеризуется возрастными инволютивными изменениями, нередко выходящими за рамки физиологических процессов старения, развитием ряда патологических симптомов, синдромов и заболеваний.
На фоне дефицита половых гормонов, преимущественно эстрогенов, у каждой второй женщины возникают климактерические нарушения, которые по времени их возникновения и клиническим особенностям условно принято разделять на 3 группы.
1-я группа — ранние (вазомоторные) симптомы (приливы жара, повышение потливости, головная боль, гипотония или гипертония, учащенное сердцебиение) и эмоционально-психические (раздражительность, сонливость, невнимательность, снижение либидо).
2-я группа — средне-временные урогенитальные нарушения (сухость во влагалище, боль при половом сношении, зуд и жжение, цисталгия, недержание мочи).
3-я группа — поздние обменные нарушения (остеопороз, сердечно-сосудистые заболевания).
Симптомы урогенитальных нарушений возникают приблизительно через 5 лет и более после прекращения менструаций и в дальнейшем прогрессируют, приводя к функциональным и анатомическим изменениям не только влагалища, уретры, мочевого пузыря, мочеточников, но и патологическим процессам шейки матки.
Дефицит эстрогенов закономерно вызывает нарушение пролиферативных процессов влагалищного эпителия, подавление митотической активности клеток, в первую очередь базального и парабазального слоев, изменение чувствительности рецепторного аппарата. Как известно, специфическая регуляция влагалища определяется рецепторами к эстрогенам, протеинами, альтернативными гормонами, клеточными элементами иммунокомпетентных клеток. По мере прогрессирования эстрогенного дефицита на фоне общих инволютивных изменений в организме происходит значительное изменение микроциноза влагалища.
Известно, что у женщин репродуктивного возраста в микроцинозе влагалища преобладают пероксин-продуцирующие лактобациллы, которые обеспечивают защитные свойства влагалища, конкурируя с патогенными микроорганизмами.
Путем расщепления гликогена, образующегося в эпителии влагалища благодаря наличию достаточного количества эстрогенов, образуется молочная кислота, обеспечивающая кислую среду в пределах колебания рН от 3, 8 до 4, 4.
Это в свою очередь приводит к подавлению роста патогенных и условно-патогенных бактерий. Наряду с присущими ей защитными свойствами влагалищная флора у женщин репродуктивного возраста обладает достаточно выраженной ферментативной, витаминообразующей, иммуностимулирующей и другими функциями, необходимыми для нормального функционирования экосистемы и ее защитного действия.
В период постменопаузы эти защитные свойства утрачиваются, слизистая оболочка влагалища истончается, легко изъязвляется с последующим инфицированием не только патогенными, но и условно-патогенными микроорганизмами. По мере прогрессирования дефицита эстрогенов, нарастают и атрофические изменения во влагалище, которые характеризуются:
— снижением кровотока и кровоснабжения;
— фрагментацией элластических и гиалинозом коллагеновых волокон;
— уменьшением содержания гликогена в клетках эпителия влагалища;
— снижением колонизации лактобацилл;
— значительным снижением количества молочной кислоты;
— повышением рН влагалища до 5,5 — 6,8.
С увеличением продолжительности постменопаузы происходит резкое ощелачивание влагалищной среды, развитие дисбиотических и атрофических процессов.
Атрофические процессы, особенно выраженные в слизитой влагалища, захватывают и соединительнотканные и мышечные структуры влагалища, мышцы тазового дна, уретры, мочевого пузыря, что закономерно приводит как к анатомическим, так и функциональным нарушениям мочеполовой системы.
Многослойный плоский эпителий, покрывающий наружную поверхность влагалищной части шейки матки (экзоцервикс), претерпевает аналогичные изменения с прогрессирующими явлениями атрофии.
В виду этого наиболее частыми клиническими формами возрастной патологии влагалища и шейки матки в постменопаузе являются атрофические вагиниты (кольпиты) и цервициты.
Наиболее тяжелые формы атрофических изменений нижних отделов половых путей связаны с нарушением контроля мочеиспускания, требуют обследования не только гинеколога, но и уролога и подробно изложены в диссертации В. Е. Балан (1998) [1].
Клиническими проявлениями атрофических вагинитов и цервицитов являются весьма характерные жалобы на сухость, зуд, выделения из влагалища, носящие длительный, рецидивирующий и упорный характер, кровянистые выделения при физической нагрузке и половых контактах, при попытке произвести исследование в зеркалах; различные сексуальные нарушения, вплоть до невозможности половой близости.
Схематично динамику сексуальных нарушений можно представить следующим образом: вначале появляется сухость влагалища, снижение коитальной, а затем и сексуальной активности, снижение оргазма и возбуждения, диспареуния и впоследствии невозможность половых контактов.
Диагностика и дифференцированная диагностика возрастных изменений нижних отделов половых путей в первую очередь должна быть направлена на исключение онкологической, инфекционной и других патологий, которые могут как бы маскироваться возрастными изменениями.
Основными методами исследования, которые безусловно не исчерпывают весь арсенал методов и могут быть необходимы для обследования конкретной больной, являются:
— клинический метод;
— расширенная кольпоскопия;
— кольпоцитология (с определением КПИ или ИС мазков) ;
— Pap-smear-test (мазки-отпечатки с шейки матки);
— бактериоскопический;
— бактериологический;
— определение рН влагалищного содержимого.
Клиническому методу исследования должно отводится первостепенное значение, несмотря на наличие комплекса перечисленных дополнительных методик.
Важное значение имеют связь с возрастом больных, характерные клинические признаки в виде вульвитов, вагинитов, экзо- и эндоцервицитов, дистрофических процессов вульвы и влагалища. При этом необходимо помнить, что характерными особенностями клинического течения возрастных изменений нижнего отдела половых путей у женщин в постменопаузе является их длительное, рецидивирующее течение, сочетание с урологическими симптомами, отсутствие эффекта от антибактериальной и других видов терапии, не включающих применение эстрогенов в том или ином виде.
Особенностью клинического течения возрастной патологии является нередкое инфицирование истонченных и атрофических тканей.
В таком случае на первый план выступают симптомы того или иного инфекционного процесса (кандидоз, хламидиоз и т. д. ).
Однако, учитывая то, что беспорядочные половые связи у женщин в постменопаузе очень редки, редка и частота специфических процессов в половых органах.
Следует отметить, что основная ошибка в ведении этого контингента больных состоит в назначении длительной, немотивированной, бесконтрольной антибиотикотерапии, противовирусного и других видов лечения, приводящих к усугублению выраженности и извращенному характеру инволютивных изменений.
Клинические ошибки связаны также с необходимостью больных обращаться к врачам различных специальностей: акушеру-гинекологу, урологу, терапевту, дерматологу и, наконец, к психиатру.
В своей клинической практике мы встречали больных, которые в течение нескольких лет получали массивные дозы антибактериальной терапии по поводу атрофических вагинитов и цервицитов с неоднократной биопсией шейки матки, так как очаговые атрофические экзоцервициты трактовались как подозрение на предраковые процессы.
Трудно переоценить значимость кольпоскопии при оценке состояния шейки матки в постменопаузе.
Как правило, кольпоскопическая картина шейки матки в постменопаузе является достаточно характерной: многослойный плоский эпителий истончен, субэпителиальные сосуды стромы легко кровоточат при контакте и могут не сокращаться на пробу с раствором уксусной кислоты; стык многослойного плоского и цилиндрического эпителия находится на уровне наружного зева, определяется картина синильного диффузного или очагового экзоцервицита, проба Шиллера слабоположительная.
При кольпоцитологии в постменопаузальном периоде выявляются 5 основных типов влагалищных мазков:
— пролиферативный;
— промежуточный;
— смешанный;
— атрофический;
— цитолитический.
Пролиферативный и промежуточные типы мазков могут редко встречаться в менопаузе или в начале постменопаузы, смешанный, атрофический или цитолитический тип наиболее часто встречающиеся типы мазков.
О выраженном дефиците эстрогенов свидетельствуют мазки атрофического и цитолитического типа, которые встречаются у 63 — 68% женщин с продолжительностью менопаузы более 5 лет.
Подсчет кариопикнотического индекса и индекса созревания позволяет более точно определить степень эстрогенных влияний, вернее, эстрогенного дефицита. В постменопаузе он не превышает 15 — 20% и колеблется от 0 (выраженный дефицит) до 20 (умеренный дефицит).
Чрезвычайно важным в отношении онкологической настороженности применительно к патологии шейки матки является Pap-smear-test, позволяющий с точностью до 95% выявить предраковые процессы шейки матки, не выявляемые с помощью других неинвазивных методик. Мазки-отпечатки с шейки матки по Папаникалау подразделяются на 5 основных классов.
При получении ответа цитолога о выявлении IV или V класса мазков следует тщательно обследовать больную для исключения признаков цервикальной неоплазии. Нередко это подозрение при повторной кольпоскопии исчезает после проведения противовоспалительного лечения. Если нет-показана прицельная биопсия шейки матки с последующим цитологическим исследованием биоптата.
Бактериоскопический и бактериологический методы позволяют выявить состояние микрофлоры влагалища, специфических и неспецифических возбудителей сопутствующей инфекции, дисбиотические процессы влагалища.
По данным А.С. Анкирской (1995) [2], у женщин в постменопаузе атрофические процессы нередко осложняются бактериальным вагинозом, одним из признаков которого является наличие «ключевых» клеток во влагалищном мазке.
Дополнительным методом диагностики состояния микробиоценоза является определение рН влагалищного содержимого с помощью бумажных индикаторов или биохимических методов.
Установлено, что не только уровень КПИ, но и уровень рН могут быть использованы для косвенного суждения о степени эстрогенной недостаточности. Если у здоровых женщин рН колеблется от 3,5 до 5,5, то в период постменопаузы от 5,5 до 7, при этом рН > 6 соответствует значительной выраженности атрофических процессов (Муравеева В.В., 1997) [3].
Безусловно, одним из первых методов обследования пациенток является УЗИ гениталий, позволяющее исключить органическую патологию половых органов.
Таким образом, только комплексное исследование позволяет оценить состояние нижнего отдела половых путей и принять решение об использовании заместительной гормонотерапии (ЗГТ).
В настоящее время не вызывает сомнений, что ЗГТ — основной метод лечения вульвитов, вагинитов, цервицитов, сексуальных и урологических нарушений, обусловленных дефицитом эстрогенов. При этом следует учитывать, что невосполненный эстрогенный дефицит прогрессирует с увеличением продолжительности менопаузы. Существует такое понятие как «терапевтическое окно», продолжительность которого условно исчисляется 8 — 10 годами наступления менопаузы.
Начатая в этот период своевременная терапия ранневременных климактерических расстройств позволяет значительно уменьшить выраженность и отсрочить появление средневременных атрофических нарушений.
Основными задачами ЗГТ у данного контингента женщин являются :
1) ликвидация атрофических изменений, восстановление нормальной микрофлоры влагалища, кровообращения, тонуса влагалища и мочевыводящих путей;
2) предотвращение инфицирования влагалища и шейки матки, что осуществляется с помощью эстрогенов, входящих в состав различных препаратов как системного, так и местного действия.
Принципы выбора того или иного метода ЗГТ у женщин с атрофическими процессами в постменопаузе, особенно при нарушении контроля мочеиспускания детально сформулированы В.Е. Балан, В.П. Сметник в ряде статей [4].
При изолированных, не сочетающихся с другими симптомами менопаузы, урогенитальных расстройствах и наличии противопоказаний к системной ЗГТ у женщин старше 65 лет предпочтение следует отдавать местной терапии препаратами, содержащими эстриол, не вызывающими каких-либо осложнений в отличие от системной ЗГТ (климен, прогинова, циклопрогинова, ливиал, дивина, дивитрен и многие другие), практически безопасными и не имеющими абсолютных противопоказаний.
Применительно к инволютивной патологии вульвы, влагалища и шейки матки местную терапию мы считаем методом выбора.
В нашей стране, так же как и за рубежом, предпочтение отдается препаратам эстриола, входящего в состав таблеток, кремов, мазей, свечей под названием «Овестин».
Эстриол имеет самый короткий период нахождения в ядре клетки (1 — 4 ч) и обладает самой низкой биологической активностью среди естественных эстрогенов, что определяет его преимущество как препарата локального действия. В отличие от других эстрогенов он связывается с рецепторами нижнего отдела половых путей значительно быстрее, чем с рецепторами матки, в связи с чем не вызывает пролиферацию эндометрия, что чрезвычайно важно у больных в периоде постменопаузы.
Менструальноподобная реакция при его применении в отличие от других препаратов возникает чрезвычайно редко.
Вместе с тем под влиянием уже небольших доз препарата активизируются пролиферативные процессы влагалищного и шеечного эпителия, нормализуется микрофлора влагалища, повышается тонус сосудов, мышц, улучшается кровообращение нижних отделов половых путей, в связи с чем повышается резистентность влагалища и шейки матки к инфекционным воздействиям.
Мы имеем опыт применения овестина у 283 больных в различных лекарственных формах на протяжении от 1 года до 5 лет [5]. Ретроспективный анализ показал его высокую клиническую эффективность также и в качестве реабилитирующего средства после лечения специфических инфекционных процессов у женщин в постменопаузе. Существуют различные схемы применения препарата, мы использовали одну из следующих:
Овестин (свечи) — по 1 свече (0, 5 мг) 1 раз в день в течение 3 нед, затем по 1 свече 2 раза в неделю в течение 3 нед, затем по 1 свече 1 раз в неделю.
Овестин (крем) — 1 доза (0, 5 мг) 1 раз в день в течение 3 нед; 1 доза 2 раза в неделю в течение 3 нед; 1 доза 1 раз в неделю.
Далее — минимальная поддерживающая доза под контролем КПИ, который должен находится на показателях 10 — 15%.
В тех случаях, когда при обследовании пациентки выявляется инфекционный процесс влагалища и шейки матки специфической или неспецифической этиологии, необходимо проведение этиотропной терапии: при кандидозе — местное или системные антимикотики, при бактериальном вагинозе — далацин-вагинальный крем + антимикотики и т. д.
После контрольного микробиологического исследования, исключающего наличие патогенной микрофлоры, показано использование овестина по той же схеме с клиническим и лабораторным контролем с применением перечисленных ранее дополнительных методов исследования, позволяющих судить о степени восполнения эстрогенного дефицита.
В настоящем сообщении мы хотели коротко остановиться на клинике, диагностике некоторых форм возрастных изменений в репродуктивной системе женщины и возможностях их коррекции с помощью методов щадящей терапии, чрезвычайно удобной для применения.
Однако изложенный кратко материал безусловно не охватывает все аспекты этой сложной и многогранной проблемы.
Другие публикации по материалам семинара дополнят и расширят настоящее сообщение.
Литература:
1. Балан В.Е. Урогенитальные расстройства в климактерии (клиника, диагностика, заместительная гормонотерапия). Дис. докт. мед. наук. — М., 1998. — 305 с.
2. Анкирская А. С. Бактериальный вагиноз // Акушерство и гинекология. — 1995. — Ь 6. — 13-16 с.
3. Муравьева В.В. Микробиологическая диагностика бактериального вагиноза у женщин репродуктивного возраста // Автореф. дис. канд. биол. наук. — М. 1997. — 23 с.
4. Балан В.Е., Сметник В.П. Урогенитальные расстройства в постменопаузе. — М., 1998 — 3-5 с.
5. Прилепская В.Н. Лечение урогенитальных нарушений у женщин в постменопаузе препаратом Овестин. (Проблемы здоровья женщин позднего и старшего возраста. Тезисы доклада.). — М., 1995. — 11-14 с.
Опубликовано с разрешения администрации Русского Медицинского Журнала.
Источник