Папиллярная киста узи яичника
Сегодня много факторов, влияющих на заболевания женской половой системы. Лечение антибактериальными препаратами, оральные контрацептивы без назначения врача, беспорядочные половые связи, охлаждение, стрессы отрицательно сказываются на здоровье. В статье речь пойдет о папиллярной кисте яичника — разновидности эпителиальных новообразований.

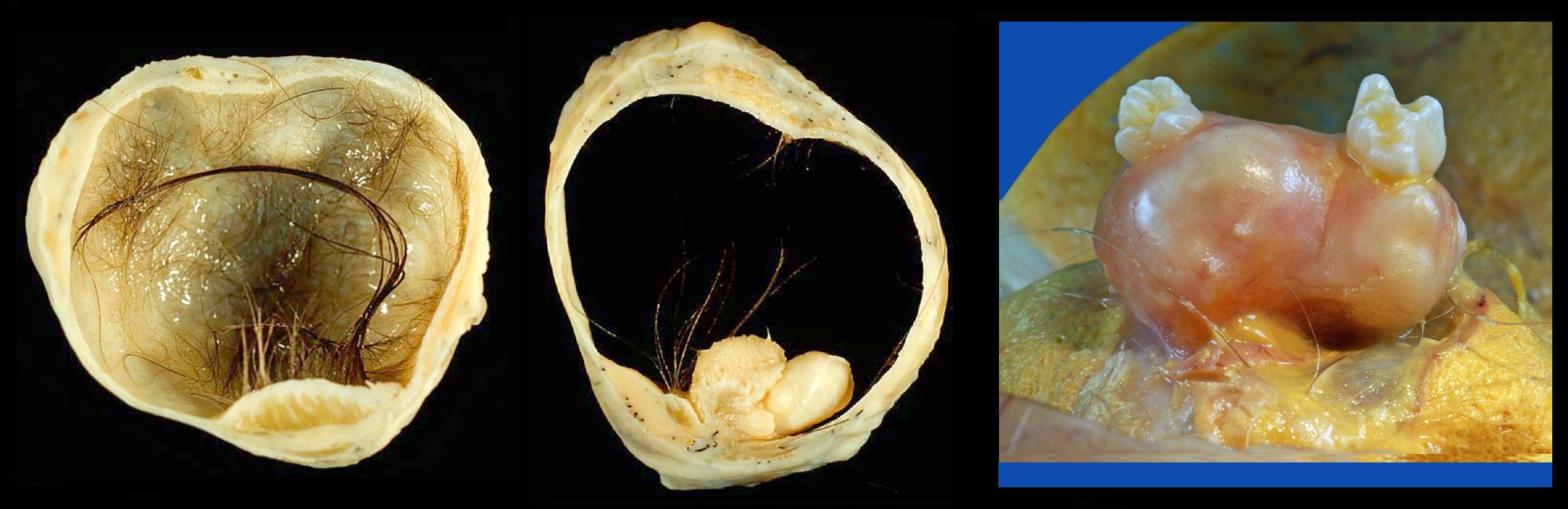
Папиллярная киста яичника — доброкачественная опухоль,»неправильность» в гинекологическом процессе, при котором в овариальной ткани образовывается серозная опухоль, эпителиальная ткань на которой выстлана сосочками. Кистома похожа на капсулу с жидкостью, которая окружена плотной оболочкой. Форма цистаденомы круглая, края четкие, развитие новообразования происходит в одном яичнике. Заболевание называют кистой яичника. Заболевание распространяется на женщин репродуктивного возраста. У девочек 11-15 лет и представительниц климакса болезнь развивается редко. У 7 из 100 женщин образуется папиллярная кистома, 34% — эпителиальные опухоли. 50-70% — киста из доброкачественной превращается в злокачественную опухоль. Отклонения половой системы — миома матки, киста яичника, рак гладкомышечного полого органа, эндометриоз — сочетаются с папиллярной кистомой.
Проявления кисты
- чувство тяжести;
- боли внизу живота;
- нарушение процесса мочеиспускания;
- расстройства менструации;
- бесплодие;
- накопление экссудата или транссудата
Диагностируют папиллярную кистому ультразвуковым исследованием, МРТ, определяют маркер СА-125, лапароскопией. Растет опасность аденокарциномы, поэтому удаляют пораженный яичник, придатки и матку.
Отличительные черты доброкачественного образования:
- Не исчезает после приема лекарств.
- Серозная киста многокамерна неправильной округлой формы, с короткой ножкой сформирована соединительной тканью, артериями, волокнами, лимфатическими сосудами.
- Сосочковую цистаденому диагностируют на двух сторонах.
- Кистома переполнена жидкостью коричневого или желтого цвета.
- Увеличения в виде сосочков похожи на цветную капусту.
- Папиллярная киста яичника не превышает размер 10 см.
Систематизация доброкачественных опухолей
Цистаденомы бывают:
- Односторонние — развитие новообразования на одном яичнике.
- Двусторонние — опухоль разрастается на обеих половых железах.

Образования на эпителиальной ткани разрастаются:
- Для инвертирующей кисты, встречающейся в 30% случаев, характерно поражение внутренних стенок.
- Не инвертирующее новообразование появляется в 10%, заметно снаружи.
- Сосочки расползаются по внутренней и внешней сторонам — смешанные опухоли, диагностика которых достигает 60%.
Неинвертирующая и смешанная формы считаются наиболее опасными. Развитие заболеваний происходит быстро, переходя в рак. Для аденом таких видов типично двустороннее местоположение. Если диагностируют кисту на правом яичнике, нарост выявляют и с другой стороны. Слева опухоль увеличивается в медленном темпе, выявляют позже. Правый яичник считается крупной питающей артерией, происходит интенсивное снабжение жидкостью, циркулирующей в кровеносной системе.
Установили три степени опасности развития цистаденомы:
- доброкачественное течение заболевания;
- увеличивающаяся кистома;
- недоброкачественная папиллярная киста.
Разрастание и прирост сосочков часто охватывают брюшную полость, но это не всегда считается онкологией.
Факторы возникновения болезни
Происхождение недугов, образующихся на яичниках, ученые не нашли, но выдвинули три гипотезы.
- Избыточная деятельность гипоталамуса и гипофиза развивается при хроническом гиперэстрогенизме.
- Частый выход созревшей яйцеклетки из яичника, причины которого раннее половое созревание, поздний климакс, отсутствие «интересного положения», резкое прерывание грудного вскармливания.
- Наследственность с наличием у женщин в семье доброкачественных и злокачественных образований на яичниках и раком груди.
Причины сосочковых новообразований:
- гормональный сбой;
- стрессы, депрессии, состояния тревожности и волнения;
- отсутствие секса;
- эмоционально-психологические перенапряжения;
- ВПЧ, герпес II;
- половые хронические болезни;
- заболевания, передающиеся половым путем;
- осложнение беременности, выкидыш;
- хирургические вмешательства на парных женских половых железах;
- наследственный фактор
Симптоматика
В начальный период заболевания признаки не выявлены. При не инвертирующем новообразовании и смешанной папиллярной кисте возникает серозный асцит, увеличивается живот, появляются спайки, что грозит невозможностью зачать ребенка. Гемоперитонеум и воспаление париетального и висцерального листков брюшины возникают при прекращении жизненной активности клеток и апоплексии.

При активном росте капсулы:
- «тянет» живот;
- болезненные ощущения с кровью во второй половине цикла;
- ежемесячный цикл нарушен;
- боль во время интимных отношений;
- периодически тошнит, рвет;
- проблемы с дефекацией;
- осложнения с мочеиспусканием
Диагностирование заболевания
Находят тела небольших или средних размеров во время профосмотра на ультразвуковом исследовании или при взятии цитологии. На УЗИ определяют размер кистомы, толщину оболочки, границы и сосочки. Заключение делают на основании лапароскопических, биопсических и гистологических исследований. Чтобы обследоваться шире, необходимо провести КТ- и МРТ-диагностику. Случайные менструации или болезненность внизу живота, в зависимости от того, где локализуется киста — справа или слева — повод для обращения к врачу.
Исключая онкологию:
- берут кровь на белок СА-125, повышение концентрации указывает на злокачественное изменение;
- проводят лапароскопическое обследование
Итоговое обоснование развития онкологии производят с помощью материала, полученного путем биопсии.

Лечение проблемы
Папиллярная цистаденома убирается хирургически. Физиопроцедуры и прием лекарств бесполезны.
Вовремя определенное заключение и устранение папиллярной кисты дает возможность остаться с яичниками и забеременеть.
Предполагаемые операции:
- Если опухоль доброкачественная, киста иссекается, не затрагивая овариальную ткань.
- Кистому удаляют, проделав при этом резекцию яичника.
- В случае двусторонней опухоли и возникшего подозрения на рак, вырезают оба яичника.
- Пораженную половую железу ампутируют с маткой.
Проведение манипуляции логично в климактерический период или при отсутствии иных исходов операции.
Если у беременной обнаруживают грубососочковую кистому, операция откладывается до рождения ребенка. Выявляя активный рост и и предполагая онкологию, оперируют незамедлительно после того, как сформировались органы плода. Разрыв кисты, перекрут ножки — срочные показания к хирургии во избежании летального исхода пациентки.
Серозная киста
Серозная цистаденома — распространенная опухоль, развивающаяся до размеров более 10 см и проявляющаяся болезненностью в нижней части живота, тяжестью и дискомфортом. Аденома мало когда превращается в онкологию. Проявление серозной кисты наблюдается в климактерическом периоде, но случаются очаги у женщин в возрасте до 40 лет.
Симптомы заболевания:
- боль в пояснице, паху, лобковой части;
- частое мочеиспускание;
- увеличивающийся живот;
- тяжесть, неудобство в брюшине;
- трудность с опорожнением;
- нерегулярный менструальный цикл;
- неспособность зачать ребенка
Диагностика новообразования проводится путем УЗИ. За опухолью наблюдают до полугода, если нет показаний к срочной операции. Доброкачественное образование имеет способность рассосаться или уменьшиться.
Для этого врач прописывает гормональные или противовоспалительные лекарства.
Лечат серозную цистаденому оперативным путем. В зависимости от того, сколько пациентке лет и других патологий, применяют хирургическое вмешательство, с помощью которого удаляют органы частично или полностью.
- Новообразование удаляют с дальнейшей реконструкцией
- Удаляют опухоль с поврежденным органом
- Вырезают один или оба яичника
- Ампутируют или проводят резекцию матки
После проведения операции кисту исследуют гистологически. Пораженные придатки удаляют в том случае, если нет онкологического процесса. Удалив часть яичника, женщина имеет возможность произвести потомство.
Гистерэктомия или овариэктомия нужны, если есть риск развития онкологии и появления метастазов. Назначают химиотерапию, если гистологические исследования оказываются положительными. Патологическая полость несет за собой образование рака яичников. Важно вовремя диагностировать и удалить новообразование.
Пограничная папиллярная киста
Опухоль с обильными и частыми сосочковыми образованиями, расположенная на многочисленных местах. У девушки детородного возраста, желающей впоследствии иметь детей, удаляют придатки и делают резекцию другого полого органа. Женщине в период климакса экстирпируют матку с яичниками и сальником.
Во избежании гинекологических проблем, женщине нужно один раз в год посещать гинеколога. Пациентке с папиллярной кистой яичника необходимо ходить к врачу каждые 3 месяца и соблюдать назначения доктора во избежании осложнений и рецидивов.
Источник
Папиллярная киста представляет собой одну из разновидностей опухолей серозного типа. Имеет капсулу с ярко выраженными границами. Стенки с внутренней стороны устланы сосочками, полость наполнена содержимым жидкой консистенции.
Патологический процесс сопровождается тяжестью и болевым синдромом в нижней области живота. Также могут наблюдаться нарушения менструального цикла, развитие асцита и бесплодие.
Некоторые разновидности данного кистозного новообразования имеют предрасположенность к перерождению в злокачественную форму. Для постановки точного диагноза применяются различные методы лабораторного и инструментального исследования.
Что такое
Киста папиллярного типа диагностируется в большинстве случаев у женщин репродуктивного возраста. В редких ситуациях может наблюдаться в период климакса. Практически не подвергаются поражению женщины в пубертатном периоде.
Папиллярная киста выявляется в 7 процентах всех случаев опухоли и в 34 от эпителиальных наростов.
Примерно в 70% опухоль может перерождаться в бластоматоз, что дает необходимость рассматривать ее в качестве предракового состояния.
По теме
У 40 процентов пациенток папиллярные новообразования могут формироваться одновременно с другими видами кистозных опухолей.
Папиллярная киста левого яичника диагностируется с такой же периодичность, как и правого.
Классификация
Патологический процесс имеет три степени развития:
- доброкачественная опухоль;
- разрастающаяся, при которой состояние оценивается как предраковое;
- малигнизирующая, когда происходит переход патологии в злокачественную форму.
В зависимости от места локализации сосочков, киста может быть:
- инвертирующей – отмечается характерное повреждение внутренних стенок яичника;
- эвертирующей – формирование сосочков происходит с наружной стороны органа;
- смешанной – опухоль разрастается с двух сторон капсулы.
Последние две формы в большей степени подвержены перерождению озлокачествлению, когда сосочки начинают прорастать и распространяться на стенки брюшины, диафрагму и другие радом расположенные органы.
По теме
Папиллярная киста локализуется с двух сторон и поражает оба яичника. И в том случае, если обнаруживается новообразование на левом органе, то оно выявляется и на правом. Стоит также отметить, что кистозное формирование на левом яичнике происходит несколько позже и отличается от патологии, локализованной справа, более медленным ростом опухоли.
Такое состояние объясняется особенностями анатомического строения половых органов. Как правило, правый яичник больше снабжается кровяной жидкостью, в отличие от левого, что и объясняет стремительное развитие кисты, поражающей его.
Причины
Провоцирующие факторы, которые могут привести к развитию патологического процесса, до конца еще не изучены. Но, ведущая роль отводится нарушению гормонального фона и формированию функционального кистозного образования, которые в большинстве случаев имеют возможность самопроизвольного рассасывания в течение 12 месяцев с момента появления. Если этого не происходит, начинает развиваться папиллярная киста.
Среди прочих причин специалисты выделяют:
- частые стрессовые ситуации;
- повышенные физические нагрузки;
- эмоциональное перенапряжение;
- нерегулярность сексуальных контактов;
- наличие болезней хронического типа, поражающих половую систему;
- повышенную активность ВПЧ или вируса герпеса;
- инфекционные заболевания половых органов на стадии обострения;
- медицинские выкидыши;
- операции гинекологического характера.
Спровоцировать папиллярную кисту может также наследственная предрасположенность к кистозным новообразованиям.
Симптомы
Начало развития заболевания имеет слабо выраженную симптоматику. В некоторых случаях клиническая картина может вовсе отсутствовать. По мере роста опухоли женщина начинает жаловаться на:
- дизурию – проблемы с мочевыделением, сопровождающиеся частыми позывами к мочеиспусканию;
- ощущения тяжести и распирания, болезненность в нижней части живота, которая может отдавать в область паха, поясничный и крестцовый отделы;
- общую слабость;
- частое сердцебиение;
- проблемы с испражнением кишечника, что проявляется по большей части запорами в результате давления, оказываемого кистозным образованием на кишечник;
- отечность нижних конечностей;
- наличие содержимого в брюшине;
- асцит.
При начальной стадии заболевания наблюдается обычная регулярность месячных. По мере прогрессирования болезни менструальный цикл нарушается. Могут возникать длительные кровотечения.
Диагностика
Чтобы подтвердить или опровергнуть наличие папиллярной кисты яичника, специалисты назначают обследование, которое может проводиться с помощью различных диагностических методов.
Гинекологический осмотр
В первую очередь гинеколог собирает и внимательно изучает анамнез и жалобы пациентки. Далее проводит бимануальное обследование. При пальпации четко определяется нарост на яичнике.
УЗИ
Ультразвуковое исследование органов малого таза необходимо, чтобы определить локализацию опухоли, ее разновидность и размеры.
Анализ крови
Проводится исследование кровяной жидкости на наличие онкомаркеров, что позволяет своевременно выявить озлокачествленность патологического процесса.
Данный вид диагностики необходим и перед проведением оперативного вмешательства по удалению кистозного нароста, что позволяет специалисту выбрать наиболее правильную тактику проведения терапевтически мероприятий.
При помощи общего анализа крови можно выявить воспаление половых органов.
КТ и МРТ
Магнито-резонансная и компьютерная томография применяется в том случае, когда использованных ранее методов недостаточно для определения локализации и вида опухолевого новообразования.
Тест на беременность
Позволяет исключить наличие внематочной беременности
Допплерография
Данная методика дает возможность отличать доброкачественную кисту от злокачественного процесса.
Может ли перерасти в рак
Поскольку киста принадлежит к опухолевым образованиям, то ее клеточная структура имеет предрасположенность к перерождению в рак. Способствовать злокачественному процессу может также несвоевременное обнаружение болезни и длительное отсутствие терапевтических мероприятий.
Лечение
Окончательный диагноз ставится на основании полученных результатов диагностического обследования. При подтверждении патологического процесса выбирается тактика лечения папиллярной кисты яичника.
При этом необходимо учитывать некоторые показатели, среди которых:
- возраст пациентки;
- общее состояние пораженных органов;
- размер и локализация опухоли;
- выраженность клинической картины заболевания;
- наличие сопутствующих болезней половой системы.
Молодым женщинам показана органосохраняющая операция, при которой детородные функции не подвергаются удалению и предотвращается риск развития бесплодия. После наступления климакса рекомендуется применять радикальное хирургическое вмешательство, суть которого заключается в иссечении придатков и маточного тела.
При диагностировании кисты небольших размеров назначается динамическое наблюдение, которое позволяет следить за состоянием и поведением опухоли.
Оперативное вмешательство может быть проведено несколькими методами.
Лапароскопия
Считается наиболее предпочтительным по отношению к женщинам репродуктивного возраста. При такой операции сохраняется детородная функция и есть возможность зачатия в будущем. Особенность метода в редком развитии осложнений и кратковременном периоде реабилитации.
Лапаротомия
Назначается в том случае, когда есть подозрения на злокачественность патологического процесса. Суть процедуры заключается в проделывании разреза на брюшинной полости, через который проводится удаление пораженных органов.
Осложнения
Продолжительность восстановительного периода составляет около 60 дней. Этого времени достаточно, чтобы репродуктивная функция полностью восстановилась.
Полное утрачивание детородной функции происходит в случае двустороннего поражения.
При несвоевременном выявлении заболевания, а также отсутствии должного лечения вероятность развития негативных последствий значительно возрастает.
По теме
Среди наиболее часто встречающихся осложнений даже в послеоперационный период выделяют:
- разрыв кистозного образования – отмечается ярко выраженный болевой синдром, выброс жидкости в полость брюшины;
- метастазирование в рядом расположенные органы;
- нарушение гормонального фона после проведения операции, что приводит к избыточному весу, преждевременному старению, психозам и частой смене настроения.
При отсутствии терапевтических мероприятий папиллярная киста часто перерождается в злокачественную опухоль.
Прогноз
Исход патологии будет благоприятным при своевременном диагностировании болезни и удалении кистозного нароста.
Если операция проводится у молодых женщин, то это никак не отражается на их детородной функции, поскольку при возможности специалисты стараются применять органосохраняющие методы.
Профилактика
Чтобы не допустить развитие патологии, необходимо внимательно относиться к своему здоровью. Поскольку специальных профилактических мер разработано не было, врачи рекомендуют придерживаться общих правил:
- ведение здорового образа жизни;
- отказ от сигарет и спиртных напитков;
- регулярное прохождение профилактического осмотра у гинеколога;
- своевременное лечение заболеваний, затрагивающих половую систему женщины.
Чтобы болезнь не переросла в злокачественную форму, важно диагностировать папиллярную кисту еще на раннем этапе ее формирования.
Источник
Большинство кист в яичниках доброкачественные. При семейных формах рака яичников или молочной железы риск злокачественной патологии повышается. Внематочную беременность, гидросальпинкс, тубоовариальный абсцесс можно ошибочно расценить как кисту яичника.
Если доминантный фолликул или желтое тело не регрессируют вовремя, образуется функциональная киста. Формальным признаком перехода фолликула в кисту служит размер более 30 мм. Такие кисты реагируют на циклические гормональные изменения и во время месячных самоликвидируются. При гормональной дисфункции киста может сохраняться несколько циклов.
Нажимайте на картинку, чтобы увеличить.
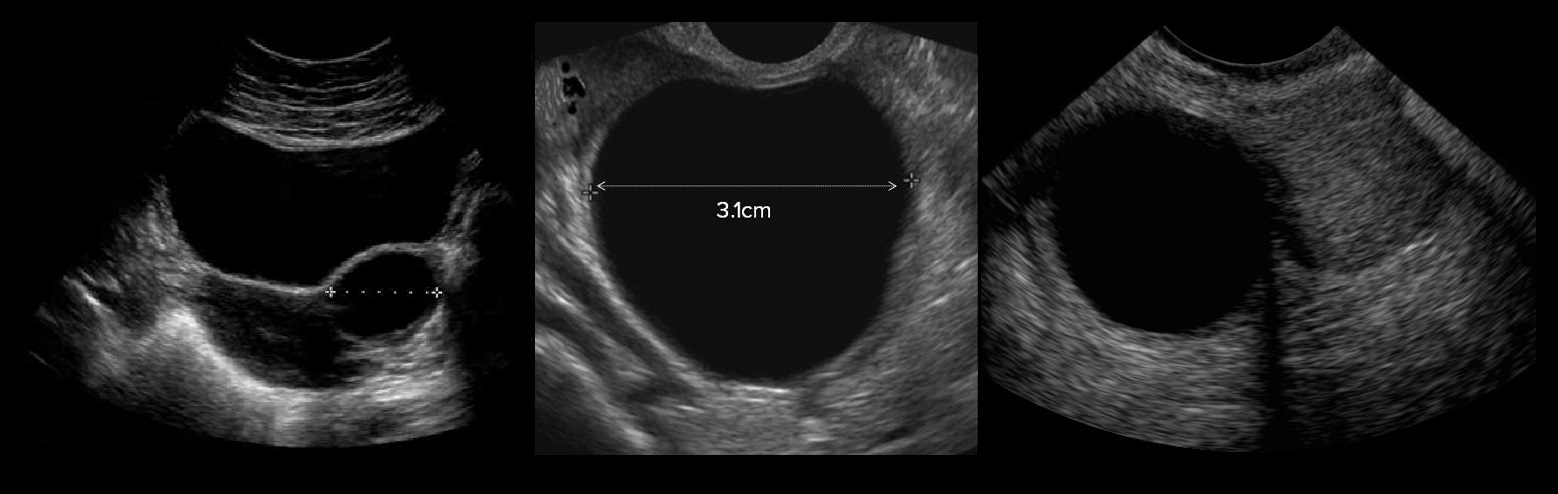
Рисунок. На УЗИ простые кисты яичника (1, 2, 3): анэхогенное образование с тонкими, гладкими стенками, без внутренних включений, акустическое усиление позади, размер более 30 мм.
Фолликулярная киста яичника на УЗИ
Фолликулярная киста возникает при ановуляторном цикле. Фиброзная капсула кисты состоит из текаткани фолликула, активный гранулезный эпителиий внутри вырабатывает фолликулярную жидкость. В длительно существующих кистах гранулезная выстилка атрофируется, тогда стенка состоит только из соединительной ткани — ретенционная киста без эпителиальной выстилки. Такая киста не изменяется под действием гормонов и не способна самоликвидироваться.
На УЗИ фолликулярные кисты чаще однокамерные, округлые или овальные, контур четкий и ровный, стенка очень тонкая (1-2 мм), содержимое анэхогенное, акустическое усиление позади; размер не более 10 см; по периферии можно увидеть нормальную ткань яичника.
Что делать с простыми кистами яичников
- Простые кисты до 3 см в репродуктивном возрасте являются нормой → не требуют наблюдения;
- Простые кисты до 7 см у молодых женщин → УЗИ-контроль после месячных;
- Простые кисты до 7 см в постменопаузе почти наверняка доброкачественные → УЗИ-наблюдение;
- Простые кисты более 7 см трудно полностью оценить с помощью УЗИ → рекомендуют МРТ.
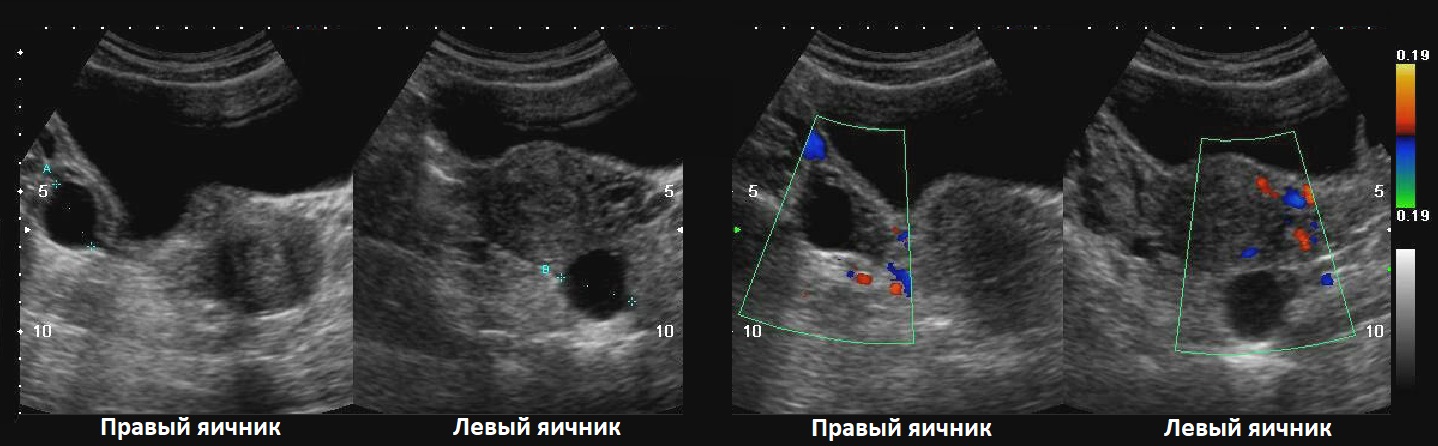
Рисунок. Пациентка с жалобами на тянущие боли внизу живота. На УЗИ справа и слева от матки бессосудистое анэхогенное, тонкостенное образование с акустическим усилением позади, размер ≈30 мм; по периферии серповидной формы нормальная ткань яичника. Заключение: Фолликулярная киста в обоих яичниках. Через 6 недель кисты самоликвидировались.
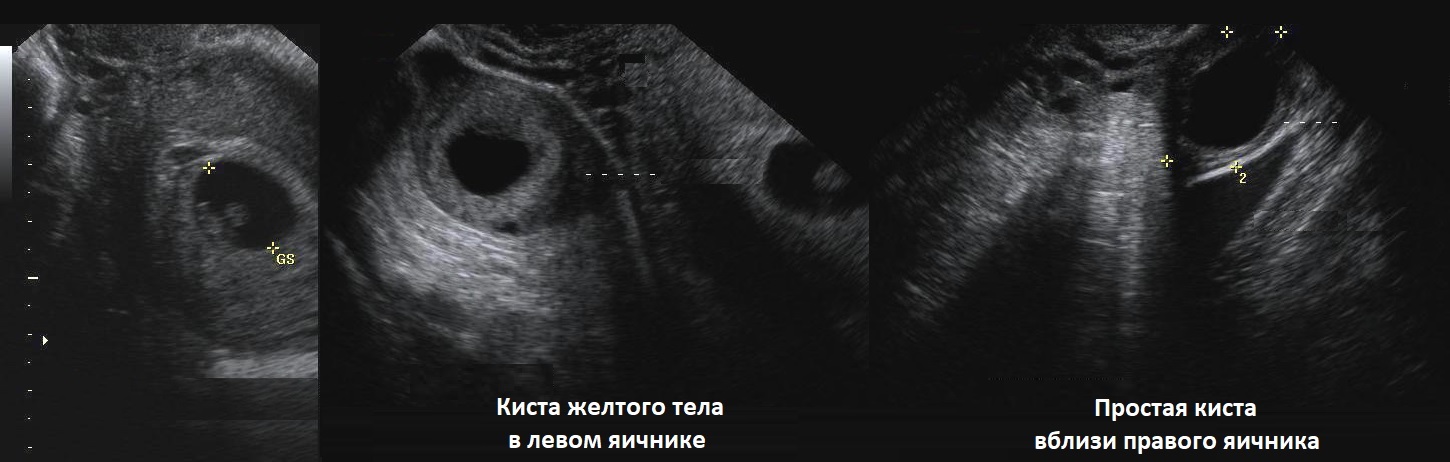
Киста жёлтого тела на УЗИ
Киста желтого тела отличается от нормального желтого тела большим размером — до 4-5 см в диаметре. В стенке кисты желтого тела текалютеиновые и лютеиновые клетки. Лютеиновые клетки проходят все стадии развития желтого тела — пролиферация, васкуляризация, расцвет и обратное развитие. Таким образом, киста желтого тела является функционирующим кистозным желтым телом.
Рисунок. На УЗИ киста желтого тела имеет характерные признаки — толстая стенка и «огненное кольцо» при ЦДК (1, 2). Обратите внимание, на УЗИ киста желтого тела (2) и внематочная беременность (3) похожи.
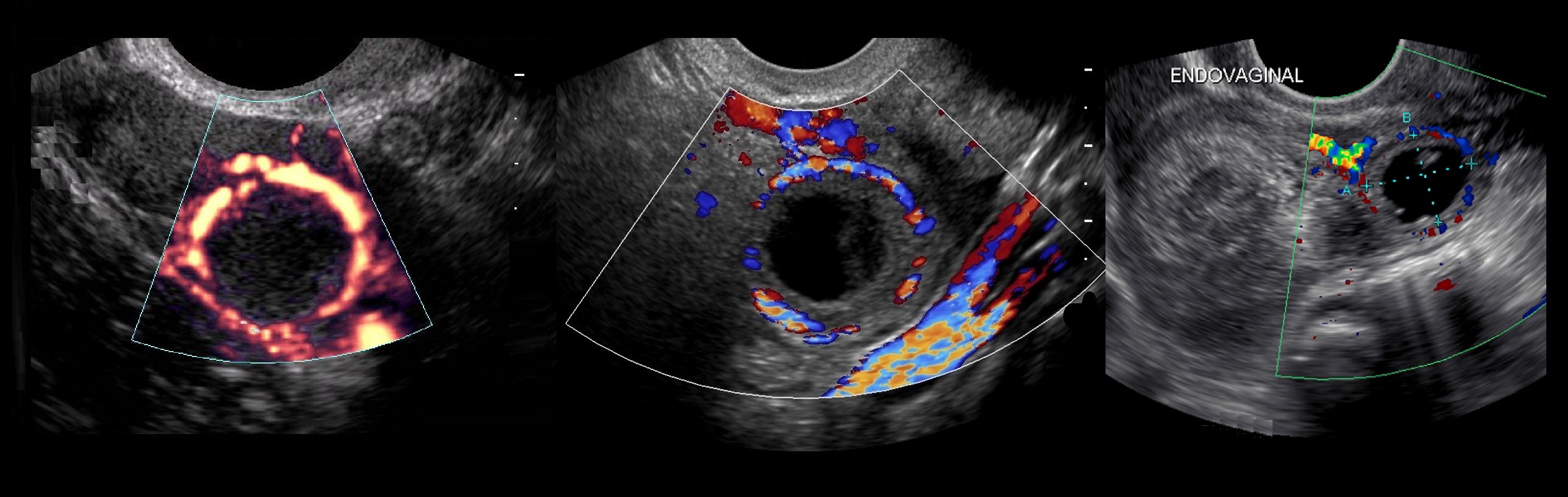
Рисунок. На УЗИ в матке плодное яйцо (1). В левом яичнике анэхогенное образование округлой формы, с толстой стенкой (2). В правом яичнике анэхогенное, тонкостенное образование, овальной формы, размер ≈30 мм (3). Заключение: Беременность. Киста желтого тела в левом яичнике. Фолликулярная киста в правом яичнике.
Геморрагическая киста яичника на УЗИ
Геморрагическая киста яичника образуется при кровоизлиянии в фолликулярную кисту или желтое тело. Может быть острая боль внизу живота или бессимптомное течение. Большинство геморрагических кист самопроизвольно рассасываются перед или во время месячных.
Что делать с геморрагическими кистами яичников
- Бессимптомные геморрагические кисты менее 5 см у молодых женщин → не требуют наблюдения;
- Геморрагические кисты более 5 см у молодых женщин → УЗИ-контроль после месячных;
- Геморрагические кисты в ранней менопаузе и спустя 5 лет от последней менструации → рекомендуют МРТ.
Рисунок. На УЗИ геморрагические кисты яичников: однокамерное образование с гиперэхогенными включениями — мелкодисперсная взвесь (1), сетка из нитей фибрина (2); тромб может имитировать опухоль (3). Кровоток в просвете кисты всегда отсутствует.
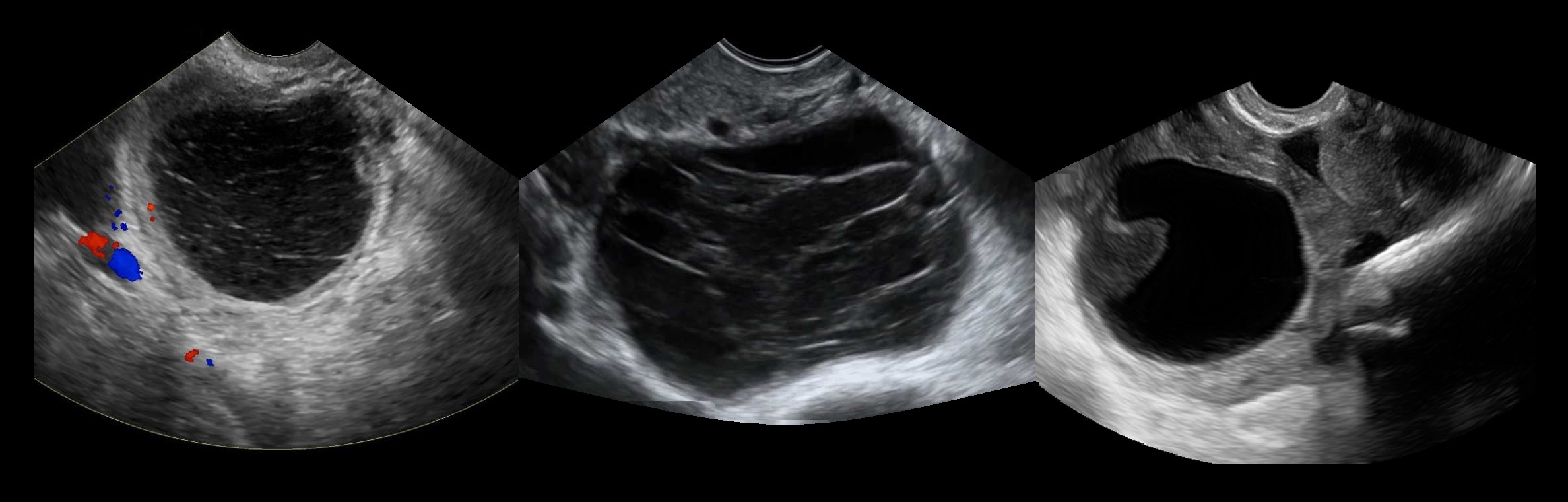
Рисунок. На УЗИ геморрагические кисты яичников: иногда можно видеть уровни (1) и ажурную сетку из нитей фибрина (2). Геморрагическая киста желтого тела имеет толстую стенку и может походить на солидную опухоль, ЦДК покажет характерное «огненное кольцо» по периферии и отсутствие кровотока внутри (3).
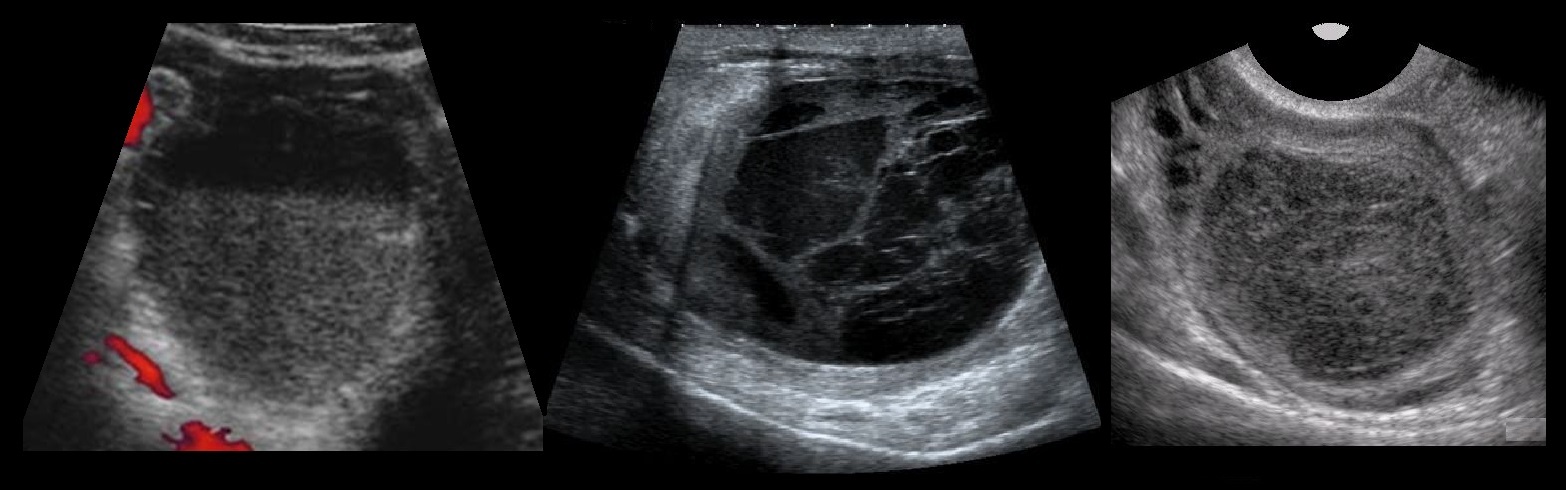
Текалютеиновые кисты на УЗИ
Под влиянием большого количества хорионического гонадотропина (ХГ) нормальную паренхиму яичников практически полностью замещают кисты размером 10-40 мм. При исследовании под микроскопом находят атрезированные фолликулы в окружении текалютеиновых клеток.
Текалютеиновые кисты часто обнаруживают при многоплодной беременности, пузырном заносе и хорионэпителиоме. Лечение кломифеном или гонадотропинами может провоцировать развитие текалютеиновых кист. Текалютеиновые кисты исчезают самостоятельно после нормализации гормонального фона.
Рисунок. Пациентка получает гонадотропин по поводу бесплодия. УЗИ на 15-е день менструального цикла: оба яичника увеличены до 7 см; множественные анэхогенные образования с толстыми стенками, размер 20-40 мм — текалютеиновые кисты. Заключение: Синдром гиперстимуляции яичников. Женщины с синдромом поликистозных яичников имеют высокий риск гиперстимуляции яичников при ЭКО.
Поликистозные яичники на УЗИ
При сочетании гиперандрогении и хронической ановуляции говорят о синдроме поликистозных яичников (СПКЯ). У пациентов с СПКЯ олигоменорея, бесплодие, гирсутизм и ожирение. Требуется исключить другие причины — врожденная гиперплазия надпочечников, синдром Кушинга, андрогенсекреторная опухоль.
Гормональный профиль при СПКЯ: лютеинизирующий гормон (ЛГ) — ↑, фолликулостимулирующий гормон (ФСГ) — норма или ↓; ЛГ/ФСГ > 2:1 или > 3:1 (норма в пременопаузу 1:1); анти-мюллеровский гормон (AMH) — ↑.
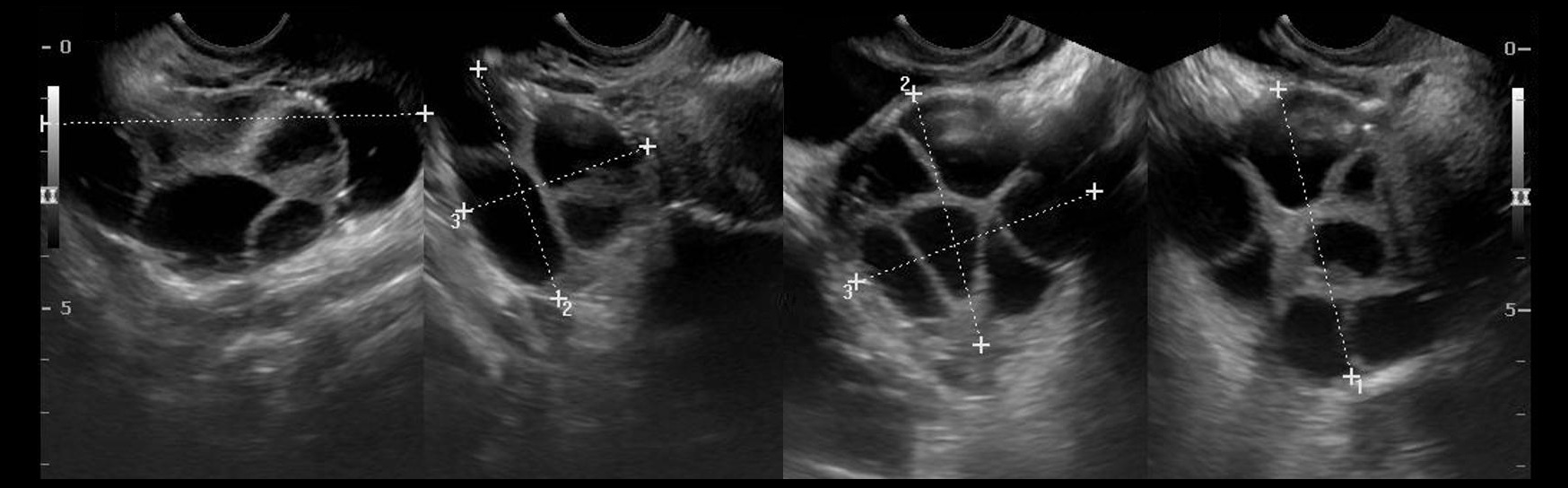
УЗИ критерии поликистозных яичников: процесс всегда двусторонний; яичники увеличены > 10 см³; в каждом яичнике более 25 (критерии Роттердама более 12) фолликулов; размер фолликулов от 2 до 9 мм. Другие морфологические особенности:
- наружные отделы коркового слоя склерозированы — гиперэхогенная «скорлупа»;
- центральная зона расширена, гиперэхогенная, дольчатого строения за счет фиброзно-склеротических тяжей;
- между склерозированной капсулой и мозговым веществом располагаются небольшие фолликулы, часто по типу «жемчужного ожерелья»;
- наружный слой большинства фолликулов гиперплазирован — фолликулярный гипертекоз.
Во время овуляции доминантный фолликул должен прорваться и освободить яйцеклетку. При СПКЯ патологическая «скорлупа» препятствует полноценной овуляции и наступлению беременности. Предполагают возможность подкапсульной овуляции, когда фолликулярная жидкость не покидает пределов яичника. Некоторые авторы считают термин склерокистоз яичников более точным.
При функциональных поликистозных яичниках фиброзная капсула отсутствует, объем мозгового вещества не меняется, ановуляция происходит из-за гормональных нарушений фолликулогенеза, а после гормональной коррекции наступает беременность. При СПКЯ гормонотерапия неэффективная, беременность наступает только после каутеризации яичников.
Рисунок. Пациентка с жалобами на олигоменорею и неспособность к зачатию. На УЗИ оба яичника увеличены, гиперэхогенная капсула, мозговая зона расширена, гиперэхогенная, по периферии анэхогенные округлые образования, размером 3-8 мм. Заключение: Эхо-картина может соответствовать склерокистозу (синдром поликистозных яичников).
Нефункциональные кисты не реагируют на циклические гормональные изменения. Такие кисты могут происходить из тканей яичника, например, эндометриома, или имеют не яичниковое происхождение, например, параовариальные и перитонеальные кисты.
Серозоцеле яичников на УЗИ
После перенесённых операций, эндометриоза или инфекции возможно развитие спаечного процесса. Если яичники оказываются запаянными, то фолликулярная жидкость, которая обычно утилизируется брюшиной, скапливается между спаек.
На УЗИ серозоцеле яичника — это одно- или многокамерное образование неправильной формы, чаще анэхогенное, но при кровоизлияниях может появиться взвесь и нити фибрина; яичник заключен внутрь или располагаться на периферии.
Рисунок. Кистозное образование неправильной формы в нижней части ограниченное дном матки (1) и левым яичником (3, 4). В просвете кисты несколько тонких ровных перегородок (4). Паренхима обоих яичников не изменена (2, 3, 4). Заключение: Серозоцеле левого яичника.
Параовариальная киста на УЗИ
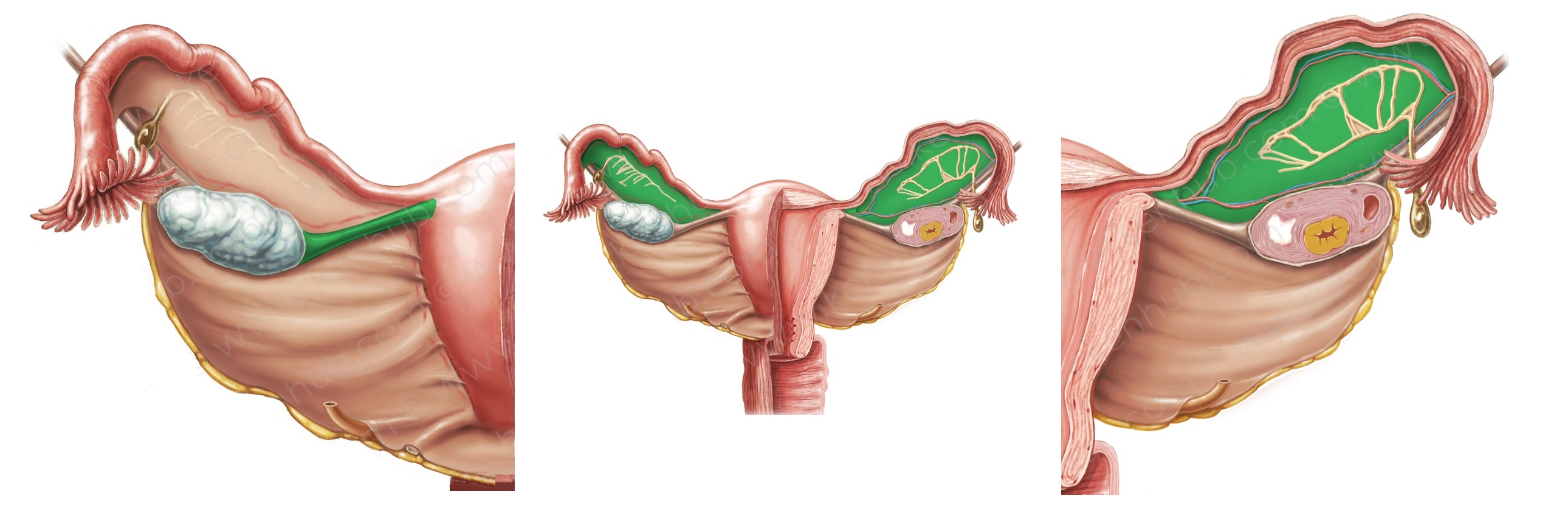
Надъяичниковый придаток представляет собой эмбриональный остаток первичной почки, располагающийся в широкой маточной связке между трубой и яичником. Эпоофорон состоит из 5-16 канальцев, сливающихся в общий канал, рудиментарный вольфов ход.
Киста надъяичникового придатка, или паровариальная киста, представляет собой продукт задержки секрета в просвете канальцев надъяичникового придатка. Размеры подобной кисты колеблются от крайне незначительных до 15-20 см в (диаметре). Поверхность кисты гладкая, форма овальная или округлая, содержимое прозрачное, водянистое. Тонкая стенка кисты состоит из соединительной ткани с примесью мышечных и эластичных волокон; внутренняя поверхность покрыта цилиндрическим или плоским эпителием.
Развитие паровариальной кисты обычно не сопровождается никакими болезненными симптомами. При больших размерах кисты могут возникнуть боли, альгодисменорея, учащение мочеиспускания (вследствие смещения и сдавления соседних органов). [Учебник гинекологии В.И. Бодяжина, К.Н. Жмакин, 1958]
Рисунок. Эмбриональные остатки эпоофрона в широкой связке матки.
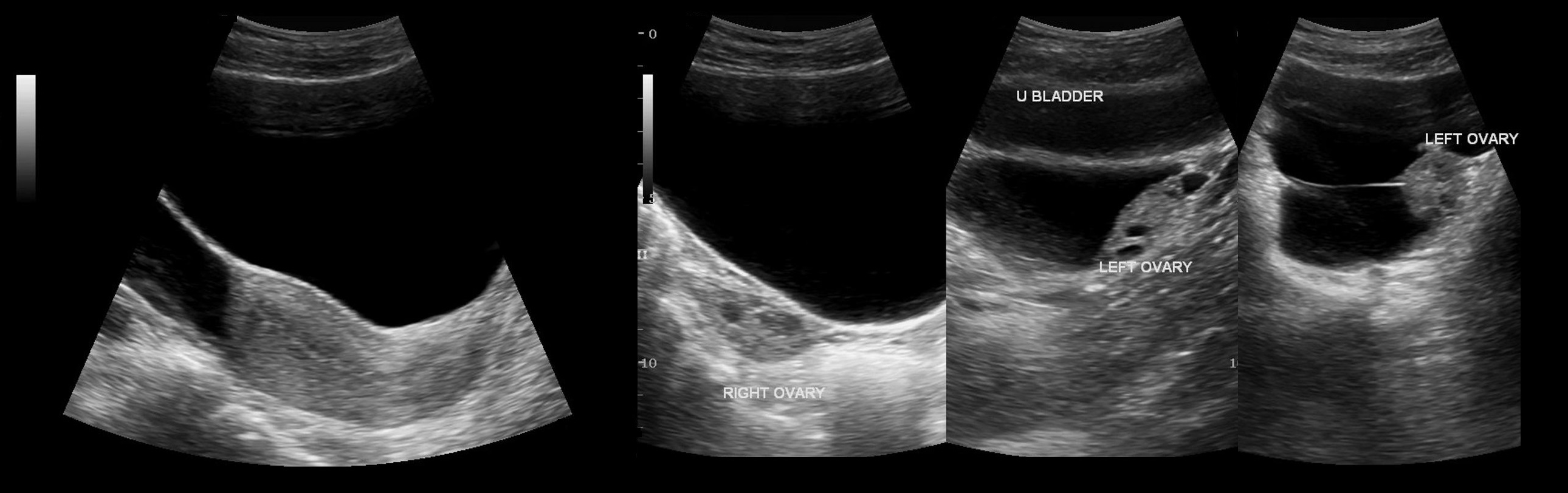
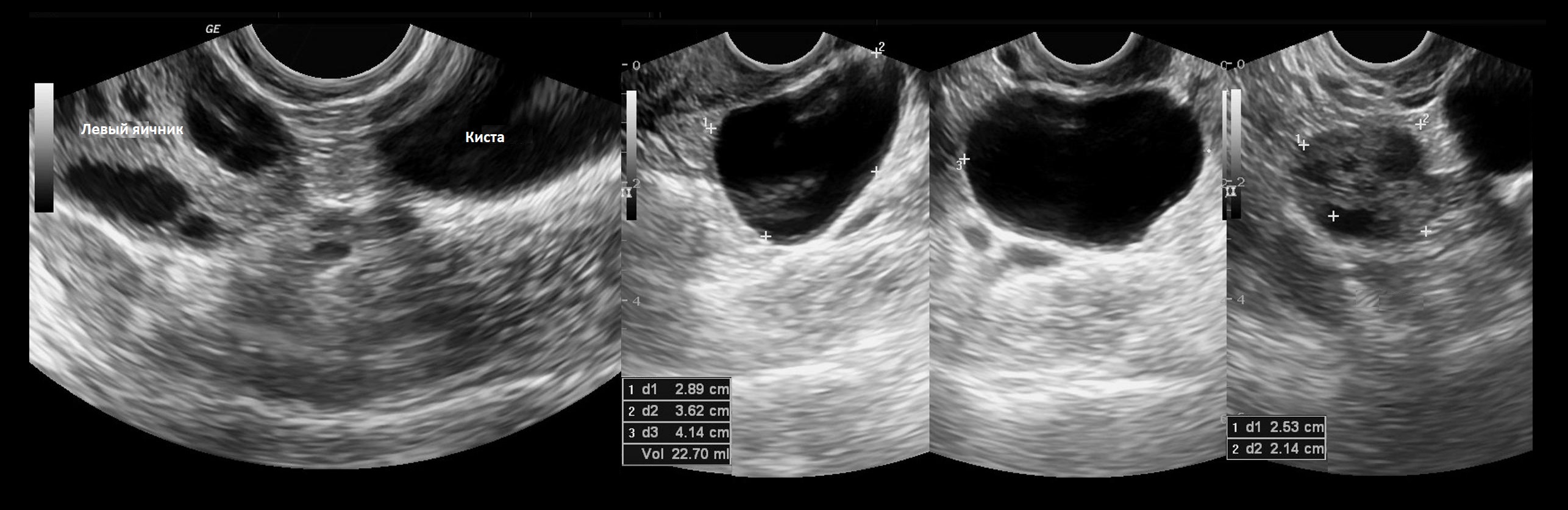
На УЗИ параовариальные кисты — это анэхогенные тонкостенные образования заключенные между листками широкой связки матки, размер обычно менее 5 см; над кистой располагается маточная труба, рядом нормальный яичник. Чтобы отличить параовариальную кисту от фолликулярной, попробуйте датчиком отделить кисту от яичника.
Рисунок. Пациентка с жалобами на боль внизу живота. На УЗИ отдельно от левого яичника определяется однокамерная тонкостенная анэхогенная полость с усилением сигнала позади, объем 22,7 см³ (1, 2, 3). Левый яичник не изменен (4). Заключение: Параовариальная киста слева.
Воспаление придатков на УЗИ
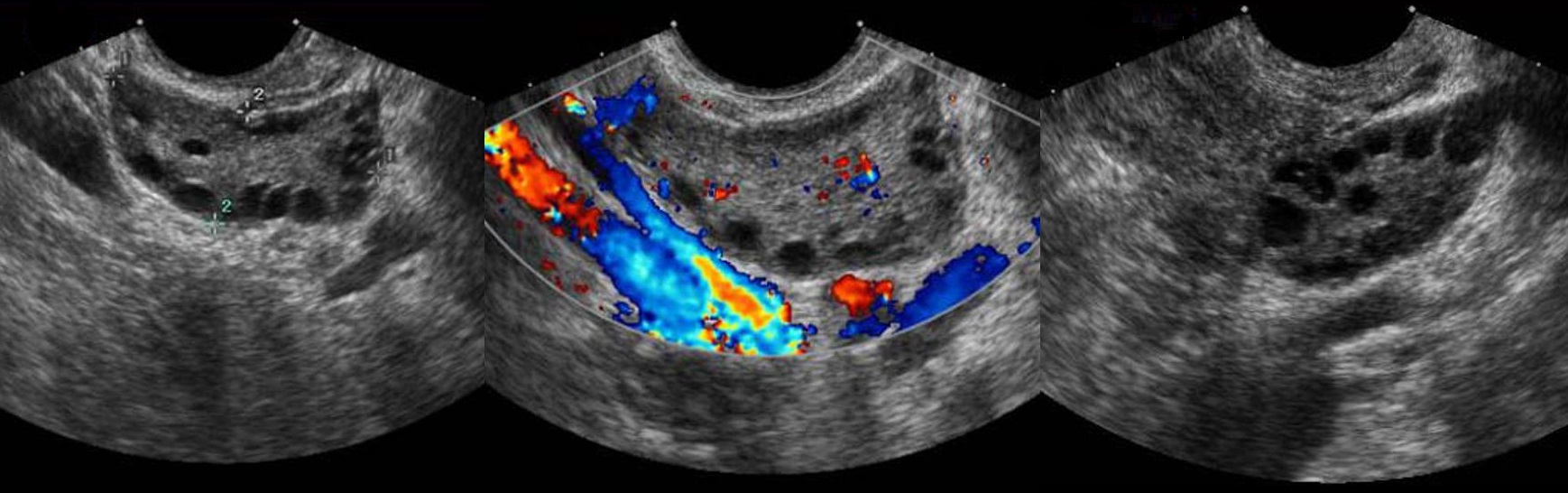
Воспаление маточных труб сопровождается экссудацией жидкости в просвет — гидросальпинкс. На УЗИ между маткой и нормальным яичником определяется вытянутой формы одно- или многокамерное анэхогенное образование с тонкими стенками. При хроническом сальпингите стенка маточных труб утолщена, по периферии гиперэхогенные мелкие (2-3 мм) структуры по типу «бисера»; в просвете неоднородная взвесь.
Рисунок. Женщина с жалобами на тянущие боли внизу живота, появились нескольких дней. Матка и правый яичник удалены 4 года назад. На УЗИ левый яичник соприкасается с анэхогенной трубчатой структурой с неполными перегородками. Заключение: Гидросальпинкс слева.
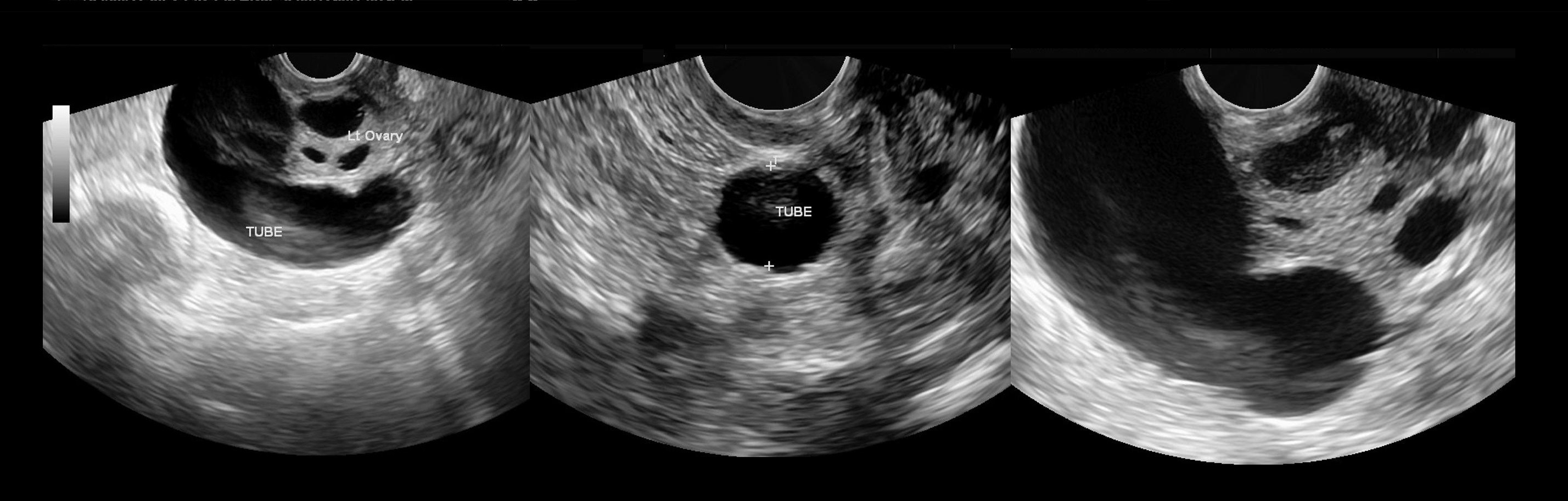
Рисунок. На УЗИ между маткой и яичником определяется многокамерная анэхогенная структура, стенки толстые с мелкими гиперэхогенными включениями по типу «бисера», в просвете мелкодисперсная взвесь и уровни. Заключение: Хронический сальпингит.
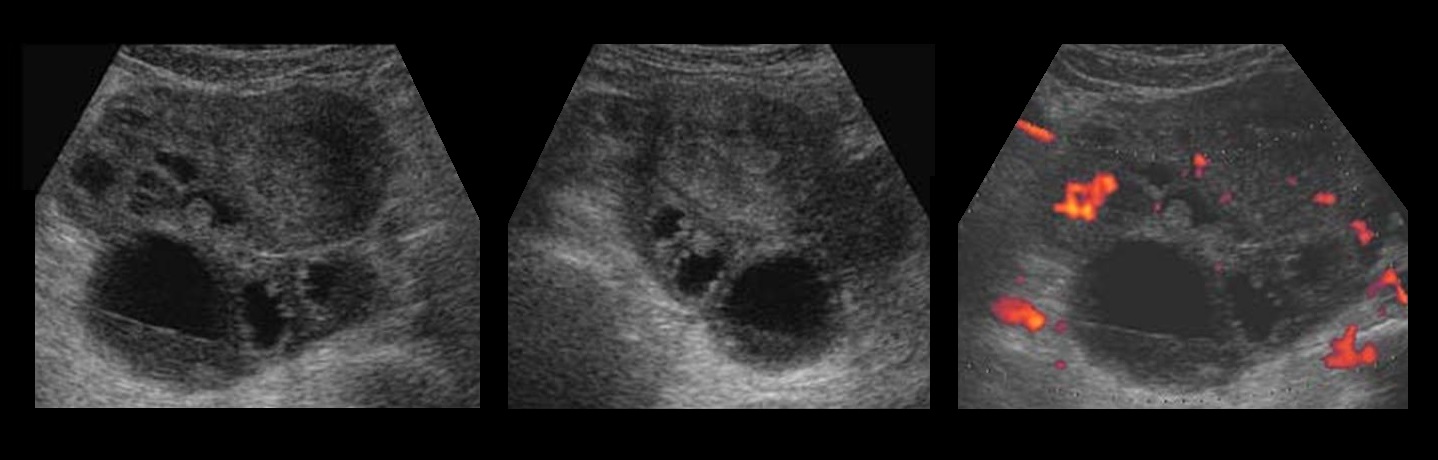
Эндометриоидная киста яичников на УЗИ
Эндометриоз яичника может представлять собой поверхностные образования в виде мелких кист или же более крупную (до 10-15 см в диаметре) кисту с содержимым шоколадного цвета. На гладкой внутренней поверхности стенки такой кист


