Синдром истощения яичников и менструация

Синдром истощения яичников (СИЯ) – сложный симптомокомплекс, при котором преждевременно нарушается овариальная функция у женщин: их яичники перестают продуцировать гормоны и вырабатывать половые клетки несколько раньше положенного срока. Синдром развивается у женщин 35-40 лет, имевших регулярные менструации и способных к деторождению. Яичники, правильной структурной организации вдруг внезапно перестают работать. Их фолликулярный запас истощается, овуляция прекращается, секреция половых гормонов снижается. У женщин нарушается фертильность – способность производить потомство. Восстановить функции репродуктивной системы невозможно.
Яичники — парный железистый орган, выполняющий гормонопродуцирующую, генеративную и вегетативную функции. Они оказывают влияние на становление половых признаков в пубертатном периоде и несут ответственность за физиологический возраст женщины, препятствуя раннему старению и обеспечивая возможность иметь кровных детей. Пик работоспособности яичников приходится на детородный возраст, а затем наступает климактерический период, характеризующийся угасанием женской репродуктивной функции. При СИЯ климакс наступает гораздо раньше естественных процессов старения. У женщин до 40 лет прекращают циклически синтезироваться гормоны, и теряется способность к деторождению.

строение женской репродуктивной системы
СИЯ — относительно редкая патология, распространенность которой не превышает 3%. Основной причиной синдрома считается наследственная предрасположенность. Обычно больные отмечают, что у их матери или сестры имелись подобные проблемы. При данном заболевании отсутствуют какие-либо аномалии развития яичников. В основе синдрома лежит функциональное, а не органическое расстройство.
Клинически недуг проявляется отсутствием менструации, бесплодием, признаками метаболических, нейровегетативных, сердечно-сосудистых и психологических расстройств. Женщины жалуются на снижение либидо, приступы жара, эмоциональную лабильность. Диагностика синдрома заключается в определении половых гормонов в крови, проведении УЗИ яичников, лапароскопического и гистологического исследований. Лечение патологии гормональное, симптоматическое и физиотерапевтическое. Восстановить утраченные функции яичников невозможно, но вполне реально устранить тяжелые симптомы и остановить процессы старения. Гормонотерапия направлена на восполнение недостатка эстрогенов в крови. Ее проводят длительно – до предполагаемого начала естественной менопаузы.
В настоящее время заболевания репродуктивной системы встречаются довольно часто. Чтобы зачать, выносить и родить ребенка, женщины преодолевают много трудностей и проходят сложный «терапевтический» путь. СИЯ — серьезная преграда на питу к счастливому материнству. Забеременеть женщинам с СИЯ поможет экстракорпоральное оплодотворение с использованием ооцитов донора.
Этиология
Причины синдрома преждевременного истощения яичников однозначно не определены. В настоящее время существует несколько рабочих гипотез относительно этиопатогенетических факторов патологии.
-
 Генетическая теория — у некоторых пациенток с данным расстройством прослеживается отягощенная наследственность. У женщин из одной семьи наблюдаются определенные отклонения: позднее начало менструальных кровотечений, нарушение цикла, внезапное исчезновение месячных. При медико-генетическом консультировании у женщин с СИЯ часто обнаруживают третью Х-хромосому.
Генетическая теория — у некоторых пациенток с данным расстройством прослеживается отягощенная наследственность. У женщин из одной семьи наблюдаются определенные отклонения: позднее начало менструальных кровотечений, нарушение цикла, внезапное исчезновение месячных. При медико-генетическом консультировании у женщин с СИЯ часто обнаруживают третью Х-хромосому. - Аутоиммунное происхождение патологии лежит в основе одноименной теории. Она базируется на способности организма вырабатывать антитела к железистой ткани яичников. Это происходит при различных аутоиммунных болезнях – гипотиреозе, СКВ, васкулите. Образующиеся иммунные комплексы угнетают работоспособность железистой ткани.
- Теория поражения ЦНС связана с наличием в ее основных отделах органической патологии. Дисфункция гипоталамо-гипофизарной системы, регулирующей работу гонад, приводит к раннему завершению процесса гормонообразования.
- Существует также теория воздействия ятрогенных факторов, обусловленная снижением количества овариальной ткани в результате хирургического вмешательства, направленного на удаление кисты или опухоли железы.
Если синдром развивается в пренатальном периоде, говорят о первичной форме патологии. Внутриутробно фолликулярный аппарат яичников повреждается под воздействием следующих факторов:
- Поздний токсикоз,
- Тяжелые соматические заболевания матери,
- Частые ОРВИ у беременных,
- Прием различных медикаментов,
- Ионизирующее излечение,
- Воздействие химикатов и прочих токсинов,
- Психические расстройства и всплески эмоций при беременности,
- Травматические повреждения,
- Активное и пассивное курение,
- Употребление будущей матерью алкогольных напитков.
Воздействие неблагоприятных факторов на организм беременной женщины приводит к врожденному повреждению железистой ткани гонад (половых желез). В результате данных явлений формируются яичники с недостатком фолликулов. При резком снижении их количества происходит разрушение зародышевых клеток, нарушается гипоталамическая регуляция.
СИЯ, развившийся уже после появления ребенка на свет, называется вторичным. Эта форма возникает под воздействием неблагоприятных факторов на абсолютно здоровые яичники. Замещение гонад соединительнотканными волокнами обусловлено:
- Вирусной или бактериальной инфекцией,
- Строгими диетами,
- Гиповитаминозом,
- Низкой двигательной активностью,
- Метаболическими расстройствами,
- Гинекологической патологией,
- Частыми стрессами,
- Постоянным приемом лекарств,
- Неблагоприятной экологической обстановкой.
 Еще до рождения девочки в ее яичниках образуются фолликулы в строго определенном количестве. Этот запас не пополняется в течение всей жизни. Фолликул представляет собой пузырек, наполненный жидкостью, в которой находится недоразвитая яйцеклетка. До периода полового созревания фолликулы остаются неактивными. Когда количество гонадолиберина, вырабатываемого гипоталамусом, достигает в крови необходимой концентрации, происходит выброс гормонов, секретируемых гипофизом. Они способствуют росту фолликула до достижения определенной степени зрелости, после чего он разрывается в овуляционный период, а яйцеклетка, вместе с фолликулярным содержимым, оказывается в брюшной полости, а затем транспортируется в фаллопиевую трубу. Остатки лопнувшего пузырька формируют желтое тело, продуцирующее гормон прогестерон, который подготавливает организм женщины к беременности.
Еще до рождения девочки в ее яичниках образуются фолликулы в строго определенном количестве. Этот запас не пополняется в течение всей жизни. Фолликул представляет собой пузырек, наполненный жидкостью, в которой находится недоразвитая яйцеклетка. До периода полового созревания фолликулы остаются неактивными. Когда количество гонадолиберина, вырабатываемого гипоталамусом, достигает в крови необходимой концентрации, происходит выброс гормонов, секретируемых гипофизом. Они способствуют росту фолликула до достижения определенной степени зрелости, после чего он разрывается в овуляционный период, а яйцеклетка, вместе с фолликулярным содержимым, оказывается в брюшной полости, а затем транспортируется в фаллопиевую трубу. Остатки лопнувшего пузырька формируют желтое тело, продуцирующее гормон прогестерон, который подготавливает организм женщины к беременности.
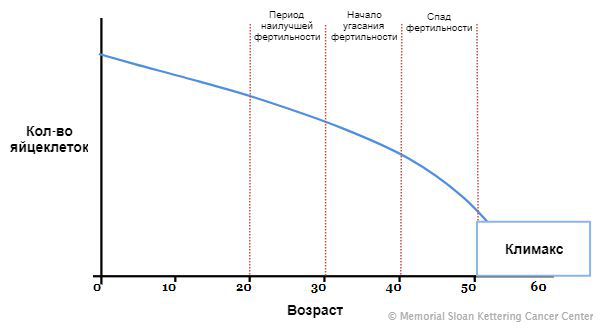
После каждой менструации фолликулярный запас в яичнике истощается. Когда их число станет минимальным, наступит климакс. Климактерическим возрастом у здоровой женщины является временной интервал 45-55 лет. При синдроме раннего истощения яичников происходят такие же процессы в идентичной последовательности, но гораздо раньше указанного срока.
Симптоматика
Клинические признаки СИЯ напоминают симптомы климакса, но возникают гораздо раньше — в 35-37 лет.

Женщин беспокоят:
- Признаки менструальной дисфункции — нарушение периодичности и длительности менструального цикла, скудность кровяных выделений и их постепенное исчезновение;
- Гипергидроз, озноб, «приливы» жара, возникающие преимущественно по ночам, при этом потеет верхняя часть туловища и голова;
- Одышка, приступы удушья;
- Вялость, повышенная утомляемость, разбитость, тахикардия, кардиалгия, цефалгия, головокружение, колебания давления, нарушение пищеварения, боли в спине, кратковременное помрачение сознания;
- Повышенная и беспричинная раздражительность, панические атаки, склонность к депрессии, обострение имеющихся психопатологий;
- Апатия к себе и полное равнодушие к окружающим, мнительность, гиперчувствительность, повышенная ранимость, тревожность;
- Снижение либидо, недостаток влагалищной смазки, дискомфорт и боль во время полового сношения;
- Нарушения сна — бессонница, ночные кошмары, беспокойный сон, не приносящий удовлетворения;
- Атрофические процессы во влагалище, сухость слизистых урогенитального тракта, зуд и жжение в половых органах и уретре, обострение воспаления вульвы, матки, мочеиспускательного канала;
- Признаки остеопороза;
- Развитие синдрома сухого глаза;
- Кожный покров теряет тургор, упругость, становится более тонким и дряблым, лицо и руки больных женщин раньше времени покрываются морщинами;
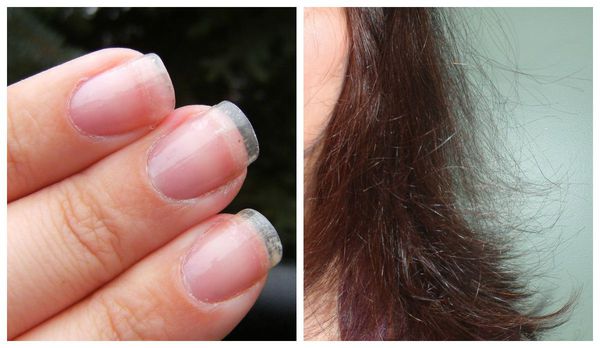
- Волосы интенсивно выпадают, ногти ломаются и слоятся, становятся пятнистыми и исчерченными;
- Нарушение метаболизма обусловлено гормональным сбоем в организме и проявляется признаками тиреотоксикоза – тремором, тревожностью, вспышками гнева, тахикардией, гипертонией, гипертермией, а также симптомами сахарного диабета или гиперандрогении.
Больные женщины из-за неудовлетворенности своим внешним видом, проблем в интимной сфере и тщетных попыток забеременеть испытывают глубокие эмоциональные переживания и впадают в депрессию. Именно поэтому им требуется заместительная гормонотерапия, позволяющая купировать неприятные симптомы и вернуть радость жизни. При отсутствии своевременной и адекватной терапии СИЯ неуклонно прогрессирует, нарушая работоспособность и лишая уверенности в себе.
Диагностические мероприятия
Диагностика СИЯ начинается с осмотра пациентки и сбора анамнеза. Больные женщины имеют нормальное телосложение без патологических особенностей. Они отмечают своевременное наступление менархе и способность к деторождению. Их менструальный цикл был регулярным на протяжении последних 10-15 лет. Собирая анамнестические данные, доктор должен уточнить наличие негативных факторов и выяснить наследственную предрасположенность. Пациентки обычно выглядят старше своих лет и имеют характерные внешние признаки увядания — морщины, раннюю седину, редкие волосы, тусклый цвет лица.

- Гинекологическое обследование — объективная оценка женского здоровья. Гинеколог на осмотре обнаруживает сухую слизистую и симптом «зрачка»; при бимануальной пальпации — недоразвитие матки по сравнению с возрастной и физиологической нормой.
- УЗИ органов малого таза — признаки генитального инфантилизма, уменьшение размеров матки, однородность структуры миометрия, истончение эндометрия, гипотрофия яичников.
- Метросальпингография – рентгенологическое исследование полости матки и маточных труб с использованием контрастирования. Оно позволяет обнаружить характерные для синдрома признаки: тонкий эндометрий, фиброзное перерождение железистой ткани яичников, отсутствие в них фолликулов.
- Диагностическое лапароскопическое исследование позволяет увидеть изменения, происходящие в гонадах, и взять биопсию для гистологии.
- Определение гормонов в крови – повышение гонадотропинов, резкое снижение эстрогенов и прогестерона.
- Денситометрия – современный метод, оценивающий плотность кости и эффективность лечения остеопороза.
- Электроэнцефалография – обнаружение функциональных патологий гипоталамуса, которые поддаются медикаментозному лечению.
- КТ и МРТ головы — обнаружение органических процессов в головном мозге, которые могут стать причиной синдрома.
Лечение
Всем больным показана длительная заместительная гормональная терапия, проводимая до предполагаемого начала менопаузы. Такое лечение позволяет женщинам жить полноценно, удовлетворительно себя чувствовать и хорошо выглядеть.

Основные цели терапии:
- Коррекция вегетативно-сосудистых расстройств,
- Улучшение общего самочувствия,
- Устранение урогенитальных нарушений,
- Борьба с остеопорозом,
- Ликвидация сердечно-сосудистой патологии.
Молодым женщинам назначают синтетические половые стероиды в виде комбинированных оральных контрацептивов, под воздействием которых будет циклически изменяться уровень половых гормонов в крови. Они восстанавливают менструальный цикл, имитируя работу яичников. Лечение комбинированными оральными контрацептивами существенно улучшает состояние больных. Обычно назначают таблетки «Жанин», «Мерсилон», «Логест», «Новинет». Возможно применение инъекционных форм или накожных пластырей. В некоторых случаях показано местное лечение гормональными мазями, свечами и кремами.
Для устранения неприятных симптомов и улучшения общего самочувствия больным назначают:
-
 Поливитаминные комплексы,
Поливитаминные комплексы, - Успокоительные препараты – «Афобазол», «Тенотен», «Пустырник»,
- Фитоэстрогенные средства – «Допельгерц актив менопауза», «Климафен», «Ци-Клим»,
- Гипотензивные препараты- «Эналаприл», «Бисопролол», «Тенорик»,
- Антидепрессанты – «Сертралин», «Флуоксетин», «Циталопрам».
Физиотерапевтические процедуры:
- Электрофоретическое воздействие,
- Гидротерапия, лечебные ванны,
- Массаж,
- Иглорефлексотерапия,
- Лечебная физкультура,
- Психотерапия.
Для повышения эффективности базовой терапии желательно проведение дозированной физической нагрузки, улучшающей кровообращение и повышающей восприимчивость ткани к препаратам.
Диетотерапия заключается в обогащении рациона продуктами, содержащими достаточное количество белка, витаминов, кальция и прочих микроэлементов. Полезны в этом отношении: морская рыба, постное мясо, соя, имбирь, орехи, бобы, крупы, овощи, фрукты.
Народные средства, дополняющие основное лечение: настойка из яиц и лимонов, ежевично-калиновый отвар, свежевыжатый свекольный сок с медом, липовый чай, настойка боровой матки, отвар клевера, пастушьей сумки и шишек хмеля. Сбор из валерианы, мяты и ромашки заливают кипятком, прогревают на водяной бане, процеживают, остужают и принимают несколько раз в день в течение месяца. Также готовят настой из чистотела, лапчатки, тысячелистника и ромашки. Прежде, чем начать лечение любым из перечисленных средств, следует проконсультироваться с врачом: пользу принесет лишь безопасное и грамотное сочетание растений.
Правильно подобранное лечение и соблюдение всех врачебных рекомендаций позволяют в 5-10% случаев забеременеть и родить здорового ребенка. Всем остальным женщинам специалисты назначают экстракорпоральное оплодотворение с применением донорской яйцеклетки. Перед процедурой женщинам проводится гормонотерапия, целью которой является восстановление эндометрия и его подготовка к прикреплению эмбриона. После подсаживания оплодотворенной донорской яйцеклетки и начала беременности женщинам опять назначают лечение гормонами, которое заменит работу яичников.
В тех семьях, где имелись случаи данной патологии, очень высок риск развития синдрома у последующих поколений. Чтобы родить генетически родного ребенка, яйцеклетки женщины можно заморозить. Криоконсервация позволяет замораживать и размораживать яйцеклетки, сохраняя их структуру много лет и не повреждая ооциты. Дети, зачатые таким способом, рождаются на свет без хромосомных нарушений и врожденных аномалий.
Если женщина не может выносить ребенка, прибегают к суррогатному материнству.
Осложнения СИЯ развиваются при отсутствии лечения. К ним относятся:
- Ранняя старость,
- Невозможность забеременеть,
- Ишемическая болезнь сердца, нарушение сердечного ритма, острая коронарная недостаточность,
- Хрупкость костей,
- Проблемы в сексуальных отношениях,
- Депрессия,
- Ухудшение работоспособности.
Профилактика
Мероприятия, предупреждающие развитие СИЯ:
- Защищать плод от воздействия тератогенных факторов, беременную женщину от радиации и химических веществ, а новорожденную девочку от инфекций и стрессов,
- Правильно питаться,
- Своевременно лечить вирусные инфекции,
- Избегать самолечения медикаментами,
- Хотя бы раз в полгода посещать гинеколога.
Соблюдение этих простых рекомендаций позволит свести к минимуму риск развития патологии.
СИЯ – серьезная проблема, способная нанести тяжелый урон женскому здоровью. Своевременная диагностика и правильно подобранная терапия позволят улучшить самочувствие пациентки и вернуться к нормальной жизни. При СИЯ можно полноценно жить, продолжать работать и укреплять семейные ценности.
Видео: синдром истощения яичников в программе “Жить здорово!”
Видео: врач гинеколог о синдроме истощения яичников
Источник
Дата публикации 15 января 2020 г.Обновлено 15 января 2020 г.
Определение болезни. Причины заболевания
В наше время заболевания репродуктивной системы становятся всё более распространёнными. Запланировав беременность, женщины сталкиваются с множеством сложностей, приходится пройти долгий путь до того, как удастся забеременеть и родить долгожданного ребёнка. Часто таким препятствием к беременности является синдром истощения яичников, иначе его можно назвать преждевременным или ранним «климаксом». По статистике этим синдромом страдают около 1,4 % женщин [1].
Синдром истощения яичников — это преждевременное снижение работоспособности яичников у женщин до 40 лет. При этом у пациенток возникают нарушения цикла, задержки (сначала до 1-2 недель, потом более длительные), приливы, потливость, плохой сон, раздражительность, тревожность, нарушение либидо (полового влечения). В дальнейшем появляются урогенитальные расстройства — учащённое мочеиспускание, ложные позывы, склонность к циститам. Позднее может возникнуть остеопороз и патологические переломы [3].
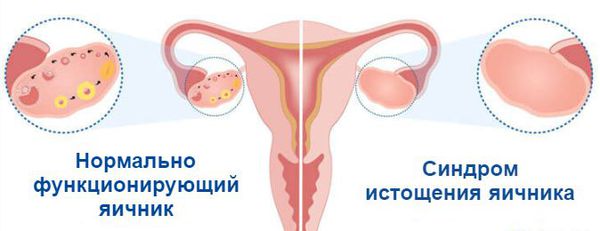
Яичники — это орган репродуктивной системы. В них созревают яйцеклетки и вырабатываются женские половые гормоны. Работа яичников влияет на общее самочувствие женщины, состояние кожи, волос и здоровье организма в целом. Своей максимальной активности они достигают в 20-39 лет — это благоприятный репродуктивный возраст. После 45 лет активность яичников снижается, уменьшается выработка женских гормонов, таких как эстроген и прогестерон, наступает климакс. При синдроме истощения яичников их функция снижается гораздо раньше [1].
Причинами заболевания могут быть несколько факторов. Первое место среди них занимает наследственность: если у матери была данная проблема, то с высокой долей вероятности она возникнет и у её дочери. Этот фактор вызван нарушением в половой Х-хромосоме. Именно в ней находится большинство генов, отвечающих за функционирование репродуктивной системы.
К генетическим дефектам, которые вызывают ранний «климакс», относятся:
- Заболевания, связанные с нарушением количества хромосом:
- болезнь Тёрнера — у женщин с этим заболеванием полностью отсутствует одна Х-хромосома;
- трисомии — болезни, вызванные лишней (третьей) Х-хромосомой;
- иногда встречаются семейные случаи синдрома истощения яичников при нормальном количестве хромосом, но при этом имеются скрытые нарушения в хромосомном наборе.
- Дисгенезия гонад (ХХ-тип, неполная форма) — нарушение формирования яичников во время внутриутробного развития.
- Редкие генетические болезни:
- o галактоземия — избыточное скопление галактозы в организме;
- o блефарофимоз — уменьшение глазной щели из-за срастания краёв век;
- o синдром Мартина — Белл — генетическая мутация, при которой наступает умственная отсталость [4].
На втором месте причин появления синдрома — негативное влияние факторов во время внутриутробного развития, когда у девочки идёт закладка фолликулов (части яичника). Приём беременной антибиотиков и других препаратов, которые не рекомендуются при беременности, перенесённое простудное заболевание — всё это откладывает отпечаток на репродуктивное здоровье девочки.
На третьем месте — оперативное вмешательство, например, удаление яичника или его части (резекция яичника), операция по удалению кисты, образования или эндометриоидного очага на яичнике. После удаления одного яичника второй работает усиленно, но этого бывает недостаточно, впоследствии развивается синдром истощения яичников.
На четвёртом месте — аутоиммунные заболевания. В организме вырабатываются антитела, которые разрушают яичники. Провоцирующими факторами могут стать перенесённые ранее инфекции, стрессы, экология и др. Также пагубно влияют на женскую репродуктивную систему алкоголь и курение [2].
Поддерживать функцию яичников очень важно для женщины. Контролировать данный процесс нужно с молодости. Строгая диета, малый вес, отказ от пищи — всё это приводит к разрушению нормальной работы яичников, происходит их разрушение и снижение функции.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома истощения яичников
Первым проявлением болезни является нарушение менструального цикла. На первом этапе задержки могут быть до 1-2 недель, а затем до 2-3 месяцев или полугода, вплоть до полного прекращения месячных. В такой ситуации нужно срочно обратиться к врачу. Зачастую женщины готовы пойти на любые жертвы, чтобы улучшить ситуацию, но самолечение, как правило, только ухудшает и ускоряет процесс. Поэтому в первую очередь необходимо посетить врача и сдать все анализы, чтобы правильно оценить ситуацию и начать лечение.
На втором этапе синдрома появляются те же симптомы, что у климакса. На первый план выходят приливы, они выражаются в резком ощущении жара в области лица, шеи и груди в течение нескольких минут. Приливы могут появляться в любое время, в том числе и ночью, при этом возникает потливость, плохой сон, раздражительность, тревожность и нарушение либидо [3].
В дальнейшем появляются урогенитальные расстройства. При снижении эстрогенов — женских половых гормонов — истощается слизистая оболочка влагалища и мочевого пузыря, возникает ощущение сухости, повышается риск развития воспалительных явлений (кольпита, цистита, уретрита). Во время полового акта возникает дискомфорт, ощущение сухости. Также из-за снижения уровня эстрогенов появляются морщины, снижается эластичность кожи, ногти истончаются, слоятся, волосы становятся тоньше, усиливается их выпадение. В дальнейшем повышается риск развития остеопороза, сахарного диабета, ожирения, сердечно сосудистых заболеваний, артериальной гипертензии [2].
Вероятность того, что женщина при таком синдроме сможет забеременеть, всё же есть, но не большая. Так как синдром истощение яичников — длительный процесс снижения репродуктивной функции, временами менструальный цикл может возобновляться без какого-либо медицинского вмешательства. В этот период может произойти зачатие. Однако в дальнейшем возникает сложность в вынашивании ребёнка.
Патогенез синдрома истощения яичников
На седьмой неделе внутриутробного развития в организме девочки формируются яичники. В них, в зависимости от генетики, закладывается определённое количество яйцеклеток: обычно около одного миллиона. Их число со временем сокращается, так как новые яйцеклетки после формирования резерва уже не образуются, а уже существующие выделяются в овуляции и постепенно отмирают. Этот естественный процесс приводит к тому, что к 45 годам их количество снижается. Поэтому данный возраст считают окончанием репродуктивного периода. Как только запас яйцеклеток иссякает, яичники перестают вырабатывать женские половые гормоны, ежемесячные менструации прекращаются, и наступает климакс (менопауза).

Синдром истощения яичников развивается в связи со значительным снижением количества яйцеклеток до наступления или во время репродуктивного периода. Это может произойти из-за генетических нарушений, воздействия на яичники вредных факторов в течение жизни (токсины, алкоголь), операций и аутоиммунных заболеваний [7].
Все вредные вещества, которые воздействуют на репродуктивную систему, напрямую обладают цитотоксическим действием, т. е. они разрушают клетки. В связи с этим количество яйцеклеток снижается гораздо раньше, а функция яичников ухудшается, следовательно, меньше синтезируется эстрогенов. Всё это приводит к развитию синдрома истощения яичников [4]. При хромосомных аномалиях раннее истощение яичников запрограммировано генетически.
Классификация и стадии развития синдрома истощения яичников
В зависимости от причин возникновения синдром истощения яичников бывает двух типов:
- первичным (врождённым);
- вторичным (приобретённым).
К причинам первичного синдрома относятся хромосомные аномалии и генетические дефекты [4]. Причины приобретённого синдрома включают факторы, которые воздействовали на женщину в течение жизни: алкоголь, курение, токсины, перенесённые операции и др.
Отдельно выделяют классификацию первичного синдрома истощения яичников. Она основана на клинических проявлениях и уровне фолликулостимулирующего гормона:
- скрытая недостаточность яичников — беременность не наступает по неясным причинам, уровень гормона в крови в норме;
- биохимическая недостаточность — беременность не наступает, но уровень гормона повышается;
- явная недостаточность — нарушается цикличность месячных, они становятся нерегулярными, уровень гормона повышен;
- преждевременное истощение яичников — менструации становятся эпизодическими, но наступление беременности всё ещё возможно, уровень гормона повышен;
- преждевременная менопауза — менструации прекращаются, бесплодие становится необратимым, незрелые фолликулы яичника полностью истощены [10].
Также выделяют несколько стадий развития синдрома:
- На первой стадии проявляются вегетативные и психоэмоциональные расстройства — приливы, плохой сон, депрессия, раздражительность, плаксивость, снижение либидо [5].
- На второй стадии присоединяются обменные нарушения — прибавка в весе, ожирение.
- На третьей стадии возникают сердечно-сосудистая патология, остеопороз, сахарный диабет.
Осложнения синдрома истощения яичников
Со стороны сердечно сосудистой системы могут проявиться осложнения в виде гипертонических кризов (чрезмерного повышения артериального давления), инсультов и инфарктов в молодом возрасте. Проявляются эти осложнения болью в сердце, головной болью, нарушением сознания и координации.
Со стороны костной системы возможны переломы шейки бедра, патологические переломы различных остей и позвоночника, грыжи и осложнённые формы остеохондроза. Развитие подобных осложнений связано с гормональным дисбалансом. Из-за дефицита половых гормонов костный метаболизм начинает ускоряться, что приводит к преобладанию процесса резорбции — разрушения костных тканей и, следовательно, к остеопорозу и переломам.
Также возникают психические осложнения в виде депрессии, психозов, снижения либидо [6]. Однако главное осложнение — это отсутствие возможности естественного наступления беременности. Зачать ребёнка можно только в результате процедуры ЭКО донорской яйцеклеткой и спермой партнёра [4].
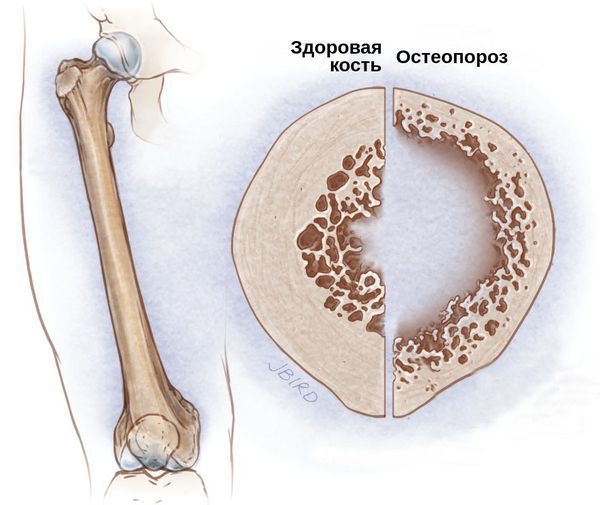
В самых тяжёлых случаях при отсутствии лечения возникают все перечисленные осложнения.
Диагностика синдрома истощения яичников
Первичную диагностику осуществляет врач акушер-гинеколог. Он собирает жалобы, изучает историю болезни (анамнез), проводит осмотр. Всё это позволяет заподозрить синдром истощения яичников. Пациентка с таким синдромом выглядит, как правило, старше своих лет: у неё появляются преждевременные морщины, волосы становятся тонкими, безжизненными, тусклыми, ногти — ломкими.
Для подтверждения диагноза необходимо сдать кровь для определения уровня нескольких гормонов: фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ) и эстрадиола. Анализ крови на ФСГ, ЛГ и эстрадиол нужно делать 2-3 раза независимо от цикла. Кровь сдаётся один раз в неделю. На наличие синдрома будет указывать повышение ФСГ, ЛГ и снижение эстрадиола.
На ультразвуковом обследовании у женщины с синдромом истощения яичников можно отметить уменьшение размеров матки, истончение эндометрия (внутреннего слоя матки). В яичниках не визуализируются фолликулы, их количество уменьшается или же они полностью исчезают (в тяжёлых случаях) [8].
Женщинам с семейным анамнезом раннего «климакса» требуется генетическое консультирование для изучения кариотипа женщины (набор хромосом). В рамках данного исследования необходимо сдать кровь из вены.
Лечение синдрома истощения яичников
Всем пациенткам с данным заболеванием нужна постоянная заместительная гормонотерапия эстрогенами и прогестероном, примерно до 45-50 лет. Благодаря этим гормонам женщина может жить полноценно и хорошо себя чувствовать и прекрасно выглядеть.
Основные цели гормонотерапии:
- На первом этапе — улучшение общего самочувствия, борьба с вегетативными проявлениями, приливами, восстановление нарушенного сна [9].
- На втором этапе — борьба с остеопорозом, устранение урогенитальных проблем, ликвидация сосудистых нарушений. Профилактику этих осложнений даже лучше будет начать на первом этапе, например, назначив препараты кальция, витамина Д и холестерин снижающих средств.
При назначении гормональных препаратов уровень гормонов в крови будет меняться циклически, так как назначенные препараты полностью имитируют естественный менструальный цикл женщины. В первую фазу назначают эстрогены, во вторую фазу — прогестерон. Они нормализуют менструальный цикл, заменяют работу яичников. Такое лечение приводит к полному исчезновению симптомов заболевания и полностью восстанавливает состояние женского организма. Но важно понимать, что гормонотерапия только снижает симптомы раннего климакса и отодвигает по времени процессы преждевременного старения, но не восстанавливает репродуктивную функцию яичников.
Заместительная гормонотерапия может проводиться в форме таблеток, инъекций и пластырей. Иногда требуется местное лечение с применением гормональных мазей, свечей и кремов [10]. Для полного устранения негативных признаков синдрома и улучшения общего самочувствия женщинам рекомендуют принимать поливитамины, антидепрессанты и гипотензивные препараты.
Побочные эффекты гормонотерапии:
- увеличение количества тромбоцитов в крови, повышающее риск появления тромбозов (у курящих женщин);
- увеличение веса при лечении неверно подобранными препаратами;
- повышение риска развития рака матки и молочных желёз (чтобы снизить риск, в комплексную терапию добавляется гестогенный компонент);
- набухание молочных желёз, головные боли, нарушение сна при неправильном подборе дозы эстрогенов.
Противопоказания к заместительной гормонотерапии:
- повышенный уровень тромбоцитов;
- почечная и печёночная недостаточность;
- гипертония;
- онкология;
- аллергия на препарат;
- эпилепсия.
Так как гормоны имеют ряд противопоказаний и высокую стоимость, среди пациенток с синдромом истощения яичников пользуются популярностью народные средства лечения. Они могут быть полезны, но большого эффекта от них ожидать не стоит. Их можно использовать только в качестве дополнения основного лечения или при противопоказаниях к гормонотерапии, но только по рекомендации врача. Растительные препараты могут уменьшить интенсивность проявлений синдрома, но не снизят риск раннего появления сердечно-сосудистых заболеваний и других осложнений [8].
Физиотерапевтические процедуры также показаны при выявлении раннего «климакса». Они включают в себя:
- лечебную физкультуру;
- электрофорез (введение лекарств через кожу с помощью тока);
- гидротерапию и лечебные ванны;
- массаж;
- иглорефлексотерапию;
- психотерапию [8].
Физическая нагрузка улучшает кровообращение в тканях, повышает их восприимчивость к лечению [4].
Гирудотерапия — лечение медицинскими пиявками — при раннем «климаксе» оказывает общее терапевтическое влияние на организм женщины [8]. Лечение должно проводиться только врачом-гирудотерапевтом. Оно противопоказано при гипотонии, низком уровне гемоглобина, нарушении свёртываемости крови и онкологических болезнях.
Диетотерапия также очень полезна при синдроме истощения яичников. Врачи рекомендуют употреблять продукты, богатые белком, витаминами и кальцием: морскую рыбу, постное мясо, сою, имбирь, орехи, бобы, крупы, овощи, фрукты [8].Также желательно включить в рацион продукты, насыщенные витамином Е: орехи, морепродукты, подсолнечное масло, тыквенные семечки. Это связано с тем, что витамин Е является натуральным антиоксидантом (тормозит окисление) и положительно влияет на общее состояние организма женщины.
Прогноз. Профилактика
Если женщина не планирует зачатие ребёнка, ей необходимо продолжать приём гормональных средств до тех пор, пока не наступит естественный климакс. Вылечить бесплодие и восстановить фертильность при синдроме истощения яичников крайне сложно. Наступление беременности у женщин с таким ди?