Средство для слизистой менопауза
После менопаузы специалисты могут рекомендовать принимать витаминные комплексы для восполнения нехватки эстрогена, нормализации обменных процессов, поддержки костной системы.
Подробнее…
Женщины, в рационе которых много богатой генистеином сои, гораздо реже сталкиваются с проявлениями климакса. Дополнительным источником генистеина могут стать современные биологически активные комплексы.
Средства при климаксе…
Период климакса — серьезное испытание для женщины. Сохранить хорошее самочувствие и расположение духа помогут средства, разработанные специально для периода возрастных гормональных изменений.
Средства при климаксе…
Компливит® Кальций Д3 ГОЛД — формула на основе фитоэстрогенов, кальция, витаминов Д3 и К. Она разработана специально для женщин, переживающих гормональную перестройку при климаксе.
Подробнее…
Фитоэстроген генистеин относится к веществам негормонального происхождения, позволяющим уменьшить проявление климакса, в том числе частоту и выраженность «приливов». Он входит в состав специальных комплексов.
Узнать больше..
В одной таблетке Компливит® Кальций Д3 содержится несколько активных компонентов, которые способны:
- облегчить проявления климакса;
- укрепить кости и зубы;
- поддержать здоровье суставов;
- замедлить процесс старения кожи.
Подробнее…
Наличие в рационе питания продуктов, богатых фитоэстрогенами, способствует уменьшению частоты и выраженности общих проявлений климакса и сохранению прочности костей.
Что делать при климаксе?
Специализированные биологически активные комплексы для женщин после 40 лет могут содержать генистеин. Он обладает антиоксидантными свойствами и защищает клетки женского организма от старения, в том числе и клетки кожи.
Узнать больше…
Усилить негативные проявления климактерического синдрома могут нерациональное питание с преобладанием жирной, жареной, острой или слишком горячей пищи. Придерживайтесь диетического меню и рассмотрите возможность приема комплексов с генистеином и кальцием, созданных специально для облегчения проявлений климакса.
Узнать больше…
После 40 в организме женщины начинает снижаться уровень эстрогена. В этот период необходимо проконсультироваться со специалистом и подобрать комплексное решение для защиты от последствий нехватки эстрогена, таких как:
- чувство усталости;
- перепады настроения;
- «приливы»;
- повышенная потливость;
- хрупкость костей;
- слабость и скованность движений;
- сухость и потеря упругости кожи.
Узнать больше…
Многие женщины испытывают дискомфорт, когда речь заходит о такой деликатной теме, как менопауза. К сожалению, в сознании большинства этот период ассоциируется с понятием «угасание». А между тем, менопауза приходится на активный и продуктивный возраст после 50 лет и давно уже перестала знаменовать переход в «старшую возрастную группу». Даже ВОЗ начинает отсчет пожилого возраста с 60 лет[1].
Однако специалисты признают, что изменения, происходящие в работе организма во время менопаузы, сильно влияют и на самочувствие, и на психологическое состояние женщины, иногда становясь причиной серьезных расстройств[2]. Пройти этот важный и сложный этап, что называется, «без потерь», помогает правильно подобранная терапия, основанная на приеме гормональных и негормональных средств. Поговорим сегодня о том, какие препараты принимать при менопаузе.
Принцип действия препаратов, назначаемых при менопаузе
Но прежде чем говорить о препаратах, скажем несколько слов о самой менопаузе: что это такое и как она проходит.
Словарь
Чтобы не потеряться во множестве терминов, используемых в статье, предлагаем вашему вниманию небольшой словарь. Основное понятие в нем — климактерий (перименопауза). Это период перехода женщины от репродуктивной фазы к состоянию после прекращения менструаций. Он включает в себя:
- пременопаузу — время угасания функций репродуктивной системы;
- менопаузу — последнюю самостоятельную менструацию. Определить менопаузу можно только ретроспективно, когда женщина замечает, что на протяжении 12 месяцев у нее нет месячных. У европеек последняя менструация наступает в среднем в возрасте 51 года[3];
- раннюю постменопаузу — период в 1–2 года после последней менструации;
- позднюю постменопаузу — этот период начинается после всех перечисленных выше и продолжается до конца жизни[4].
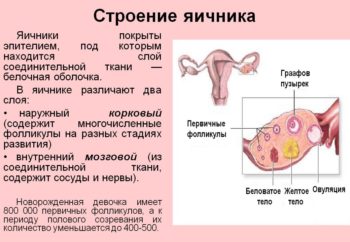
Менопауза всегда связана с изменением гормонального фона, и в первую очередь — с функционированием яичников. В норме они выделяют три вида женских гормонов: эстрон, 17-B эстрадиол и эстриол. Примерно за пять лет до наступления менопаузы выработка основного из них — 17-B эстрадиола — снижается, а потом прекращается. Основным женским гормоном становится эстрон, но постепенно и его количество сокращается, так как истощаются фолликулы яичников. Чтобы вернуть баланс, организм пытается «простимулировать» яичники самостоятельно. Для этого гипофиз (главный регулирующий центр мозга) дает команду об увеличении выработки других гормонов — фолликулостимулирующих (ФСГ) и лютеинизирующих (ЛГ), что не приводит к активизации яичников: в силу физиологии они не могут функционировать на прежнем уровне. А вот концентрация ФСГ и ЛГ растет.
В этот период в крови также происходят изменения:
- содержание ФСГ становится больше 20–30 мМЕ/л (при пиковых показателях в норме — 21 мМЕ/л);
- содержание эстрадиола составляет менее 100 пмоль/л (при норме перед овуляцией — порядка 120–130 пмоль/л);
- снижается соотношение концентрации эстрадиола к эстрону (становится менее 1);
- увеличивается соотношение андрогена к эстрогену в сторону увеличения содержания мужских гормонов[5].
Иногда переходный период может проходить без выраженных симптомов или практически незаметно для женщины. Но для большинства эти гормональные колебания являются серьезной встряской. Женщины жалуются на постоянные перемены самочувствия, настроения, дискомфорт[6]. Если переходный период осложняется многочисленными проблемами со здоровьем, то говорят о климактерическом синдроме[7]. Среди факторов, провоцирующих его, можно выделить наследственную предрасположенность, осложнения в ходе беременности и родов, ожирение, низкий уровень физической активности, вредные привычки и другие[8].
У климактерического синдрома есть несколько уровней проявлений:
- ранний — перепады настроения, приливы жара и озноба и т.д.;
- средний — ухудшение состояния кожи, костей, потеря эластичности слизистыми;
- поздний, нейродегенеративный[9].
Одним из наиболее неприятных проявлений становится остеопороз, или разрушение костей. Нарушение баланса половых гормонов приводит к изменению течения ряда процессов в организме, в том числе к дисбалансу в образовании и разрушении костной ткани. В результате повышается риск переломов[10].
Современная медицина предлагает женщинам возможность снизить неприятные проявления климакса и по возможности сгладить его неприятные последствия для организма. Это не значит, что на период менопаузы существует одно единственное лучшее лекарство. Для нормализации состояния используется заместительная гормональная терапия и симптоматическое лечение, практикуется также прием витаминов, минералов, растительных средств. Выбор препаратов в период менопаузы в каждом конкретном случае делает врач, опираясь на состояние пациентки.
Лекарства при менопаузе в рамках заместительной гормональной терапии
Гормональные препараты, которые прописывают в период менопаузы, призваны снизить остроту проявления климакса и предотвратить возможные осложнения. Заместительная гормональная терапия (ЗГТ) назначается при появлении первых симптомов менопаузы. Исполнительный комитет Международного общества по менопаузе обращает при этом внимание на приоритет индивидуального подхода: конкретные средства и дозировка должны быть подобраны для конкретной пациентки. Врач учитывает возраст женщины, длительность постменопаузы, риск сосудистых нарушений, патологии желудочно-кишечного тракта — практически все, вплоть до образа жизни и наличия или отсутствия вредных привычек[11].
Обычно для регулирования гормонального баланса назначают комплексные средства, включающие прогестагены (прогестерон) и эстрогены[12]. При этом желательно, чтобы доля эстрогена в препарате была как можно более низкой, но достаточной для предотвращения климактерического синдрома[13].
Противопоказаниями к проведению ЗГТ являются:
- рак молочной железы и эндометрия;
- гепатит;
- опухолевые процессы в печени;
- острый тромбоз или тромбоэмболия;
- аллергия к компонентам препаратов.
Остальные противопоказания (в том числе миома и эндометриоз) не являются абсолютными, и окончательное решение по назначению лекарств при менопаузе принимает врач[14].
На сегодняшний день есть три варианта приема гормонов:
- монотерпия эстрогенами и прогестагенами в циклическом или непрерывном режиме;
- комбинированная терапия препаратами в циклическом режиме (прерывистая и непрерывная схемы приема препаратов);
- комбинированная терапия в монофазном непрерывном режиме[15].
При применении ЗГТ в циклическом режиме имитируется женский цикл. В непрерывном режиме отсутствует стадия маточного кровотечения.
На сегодняшний день считается, что ЗГТ может быть одним из факторов, способствующих развитию рака молочной железы, поэтому при приеме гормональных препаратов обязательно нужно проходить соответствующие обследования[16].
Обычно назначают следующие препараты для ЗГТ:
- «Фемостон» (действующие вещества: 17В-эстрадиол и дидрогестерон), стоимость — от 800 рублей[17].
- «Дивина» (эстрадиол), стоимость — от 700 рублей[18].
- «Цикло-Прогинова» (эстрадиол и прогестерон), стоимость — от 800 рублей[19].
Препараты на основе фитоэстрогенов
Учитывая, что ЗГТ имеет ряд побочных эффектов, многие женщины традиционно опасаются приема гормонов. Если пациентка категорически против такой терапии или же имеет к ней противопоказания, то ей можно рекомендовать прием фитоэстрогенов.
Фитоэстрогены — это субстанции растительного происхождения, которые обладают эстрогеноподобным действием. Их свойства до сих пор изучаются и окончательно не выявлены, однако специалисты полагают, что они предотвращают сердечно-сосудистые заболевания, снижают риск заболеваний раком, уменьшают выраженность климактерических симптомов[20]. Обычно показаниями к использованию этих препаратов являются:
- ранняя менопауза (в возрасте до 45 лет);
- диабет;
- гипертония;
- определенные особенности менструального цикла (например, позднее начало месячных);
- сосудистые патологии или риск их развития;
- особенности диеты (в том числе употребление большого количества кофе, недостаток веса и т.д.)[21].
Растительные препараты для женщин в период менопаузы включают флавоны, изофлавоны, куместаны, лигнаны. Ближе всего к эстрогенам из перечисленных веществ изофлавоны (например, генистеин), но их действие все же менее выражено, чем у гормонов[22]. Эти активные вещества содержатся в экстрактах цимицифуги, красного клевера, соевых бобов и других растений[23]. Как правило, курс лечения составляет несколько месяцев.
Примеры монопрепаратов на основе фитоэстрогенов:
- «Климадинон» (содержит экстракт цимицифуги). Стоимость — от 360 рублей[24].
- «Ременс» (содержит экстракт цимицифуги). Стоимость — от 180 рублей[25].
- «Феминал» (содержит вытяжку красного клевера). Стоимость — от 600 рублей[26].
- «Иноклим» (содержит экстракт соевых бобов). Стоимость — от 800 рублей[27].
Примером комплексного препарата является «КОМПЛИВИТ Кальций Д3 ГОЛД», содержащий в своем составе генистеин и набор необходимых женщине в возрасте 45+ витаминно-минеральных веществ (кальций, витамин D3 и др.). Цена от 450 рублей за упаковку.
Витаминно-минеральные препараты для женщин в период менопаузы
Гормоны или гормоноподобные вещества — ключевой элемент программы приема препаратов во время менопаузы. Однако не единственный. В современной медицине существует концепция «Квартета здоровья» — сбалансированной терапии, направленной на то, чтобы организм функционировал на уровне 30–35-летнего возраста. В качестве обязательного элемента в «Квартет» входит прием витаминов и необходимых организму кислот.
Главные компоненты «Квартета здоровья»:
- половые гормоны;
- витамин D;
- омега-3 полиненасыщенные жирные кислоты;
- тиоктовая или альфа-липоевая кислота (АЛК)[28].
Как показывают исследования, поддержание содержания витамина D3 в крови на уровне порядка 40 нг/мл позволяет избежать негативных возрастных изменений, и в частности остеопороза[29], которого больше всего опасаются женщины возраста 45+. Нормализация потребления кальция и витамина D3 способствует замедлению разрушения костной ткани[30].
Так как в период менопаузы повышается риск сердечно-сосудистых заболеваний, в комплексную терапию входят омега-3 полиненасыщенные жирные кислоты, которые предотвращают развитие кардиологических патологий. Оптимальная доза, рекомендованная для приема, — 3–4 г/сутки[31].
Последний компонент — альфа-липоевая кислота — обеспечивает антиоксидантную защиту. По мнению специалистов, данный компонент должен быть рекомендован каждому пациенту в возрасте 35–40 лет и старше. Средняя терапевтическая доза оценивается примерно в 300–600 мг в сутки[32].
Не входит в «Квартет» кальций, но тем не менее он очень важен для женщины в климактерический период. Это минеральное вещество помогает снизить риск остеопороза, онкологических заболеваний мочеполовой системы. В качестве желательной добавки к кальцию выступает витамин К1, улучшающий его усвоение. Суточная доза кальция — 800–1000 мг.
Примеры препаратов:
- «Формула женщины» (комплекс витаминов). Стоимость — от 700 рублей[33].
- «Доппельгерц Актив Менопауза», таблетки. Стоимость — от 350 рублей[34].
- «Кальций Д3 Никомед» (препарат кальция). Средняя цена — 250 рублей.
- «КОМПЛИВИТ Кальций Д3 ГОЛД» (комплексный препарат с содержанием кальция и фитоэстрогена). Цена — около 700 рублей за упаковку.
Какие лекарства при менопаузе назначаются для снятия симптомов
С менопаузой связаны не только изменения в репродуктивной системе женщины. Возникает целый комплекс проблем, среди которых врачи выделяют три основных блока. В первую очередь, это вегетососудистые нарушения, с которыми связано плохое самочувствие: потливость, головные боли, озноб, головокружение и другие. Вторая группа — это изменения в эндокринной области и связанные с этим нарушения обмена веществ. Именно ими вызываются такие серьезные заболевания, как остеопороз или кардиологические патологии. И третья группа — это эмоционально-психические изменения: серьезные перемены в жизни приводят к нарушениям сна, депрессии, раздражительности и другим нарушениям[35].
Чтобы избавить женщину от целого «букета» неприятных симптомов, применяют различные препараты:
- Для снижения высокого давления назначают ингибиторы АПФ и блокаторы АТ2 («Энам», «Энап», «Лозартан»). Они нужны для снижения риска развития инсультов (помогают уменьшить его на 30%) и более серьезных кардиологических патологий (в среднем на 21%)[36].
- В случае повышения уровня сахара в крови женщинам назначают сахароснижающие препараты («Новонорм»). Такое лечение должно обязательно проходить под контролем эндокринолога: иногда снижение выработки инсулина и, соответственно, повышение риска развития сахарного диабета отмечается не сразу, а только в постменопаузе[37].
- При нервно-психических расстройствах и бессоннице назначают успокаивающие и снотворные препараты, в том числе «Грандаксин» или «Атаракс»[38].
- В более сложных случаях, когда у женщины появляются признаки депрессии, врачи рекомендуют антидепрессанты, но в этом случае конкретный препарат может назначить только специалист после всесторонней диагностики.
Помимо всех перечисленных терапевтических мер есть и общие рекомендации для женщин в период менопаузы. Они касаются в первую очередь образа жизни. Например, доказано, что высокий уровень физической активности, диета, отказ от курения и других вредных привычек снижают риск развития сердечно-сосудистых заболеваний и остеопороза[39].
Менопауза — период, который вызывает у женщин огромное количество вопросов и опасений. Вокруг этого жизненного этапа существует много мифов, в основном негативных. Однако современная медицина предлагает много вариантов терапии, помогающих справиться с неприятными проявлениями гормональной перестройки, и не все они связаны с приемом гормонов. Именно в переходное время организму женщины важно получить необходимую поддержку и помощь, поэтому для сохранения здоровья, поддержания красоты и хорошего самочувствия необходимо обратиться к врачу, который предложит комплексную терапию.
Источник
Менопаузальный период вовсе не означает, что женщина сможет перестать страдать от заболеваний репродуктивной системы. Наоборот, к климаксу следует отнестись со всей серьезностью, ведь под видом менопаузы может скрывать множество патологических состояний со схожими симптомами.
В этот период у женщины могут обнаружить дисбиоз, атрофию или сухость во влагалище, а также большое количество прочих нарушений. Чтобы преодолеть эти патологии, следует принимать определенные препараты и средства для восстановления слизистой влагалища в менопаузу.
Последний момент особенно интересует женщин, поскольку не все препараты, прописанные доктором, на самом деле помогают. Только изучив медикаменты для восстановления слизистой можно определится с наиболее эффективным средством.
Восстановление
Существует немало препаратов для решения данной проблемы, одними из лучших являются вагинальные свечи и таблетки. Главное не ошибиться с выбором. Ведь любое заболевание инфекционного характера разрушает верхний слой эпителия, поэтому полезные микроорганизмы не смогут закрепиться и погибнут через неделю, а беспокоящие симптомы вернуться.
Чтобы восстановить микрофлору и нарастить эпителий, следует выбирать медикаменты двойного действия, к таковым относят вагинальные таблетки Лактогин, Гинофлор, Экофемин и суппозитории Кипферон, Вагинорм С.
Лактогин
Лактогин — пробиотик для нормализации микрофлоры влагалища. Бактерии активно вырабатывают перекись водорода, молочную кислоту и защищают от болезнетворных бактерий.
Принимают Лактогин вагинально. Для восстановления слизистой влагалища следует принимать по 1 капсуле в сутки. Если причиной ее нарушения стало воспалительное заболевание, следует принимать по 2 таблетки в день.
Лактогин может спровоцировать жжение, зуд и дискомфорт в генитальной области. Единственным противопоказанием к применению медикамента является гиперчувствительность на компоненты лекарства.
Гинофлор
Лекарственное средство имеет продолговатую форму, предназначено для введения во влагалище. В состав Гинофлора входят лактобактерии и эстриол. Именно второй компонент способствует восстановлению микрофлоры влагалища. Лекарство не всасывается в кровь.
Применение препарата Гинофлор происходит 1 раз в сутки по 1 капсуле. Вагинальные таблетки вводят глубоко, процедуру проводят перед сном. Длительность лечения составляет 2 недели. Средство противопоказано использовать, если восстановление слизистой сопровождается с лечением таких заболеваний, как эндометриоз, гиперплазия, кровотечения неясной этиологии.
Гинофлор нельзя принимать одновременно с антибактериальными препаратами. Такое лечение приведет к уменьшению эффективности лактобактерий и эстриола.
Экофемин
Вагинальные капсулы проявляют антагонистическую активность против патогенной микрофлоры. Лекарство не влияет на нормальную микрофлору, оно нормализует кислотно-щелочной баланс и биоценоз влагалища.
Экофемин противопоказано принимать при кандидозе и гиперчувствительности к компонентам. В отличие от Гинофлора, данное лекарство можно использовать одновременно с антибиотиками.
Для восстановления слизистой пациенткам при климаксе назначают применять по 1 капсуле дважды в сутки. Продолжительность терапии составляет 1 неделю. Капсулы продаются с аппликатором или без него, во втором случае следует вымыть руки и глубоко во влагалище ввести препарат указательным пальцем.
Кипферон
Лекарство обладает иммунокоррегирующим и противоопухолевым свойством, стимулирует антибактериальный, антипротозойный и антивирусный иммунитет. Кроме того, препарат способствует росту и сохранению нормофлоры влагалища, соответственно восстанавливает его слизистую.
Суппозитории вводят интравагинально 1–2 раза в сутки по 1–2 штуке. Длительность лечения — 2 недели. При необходимости терапию продлевают до полной эпителизации поврежденного участка.
Побочных эффектов в ходе исследования действия лекарства выявлено не было, так же как и противопоказаний, кроме индивидуальной гиперчувствительности к активным и вспомогательных компонентам свечей.
Вагинорм С
В период менопаузы слизистая влагалища может быть повреждена различными заболевания. Если у женщины обнаружили поврежденные участки, рекомендуется принимать Вагинорм С. Препарат восстанавливает ткани и повышает устойчивость организма к патогенным микроорганизмам.
Средство вводят интравагинально по 1 таблетке перед сном. Достаточно использовать лекарство в течение 6 суток. Если слизистая влагалища сильно повреждена, лекарство принимают на протяжении 2 месяцев.
Лечение
Атрофический вагинит нарушает внутреннюю оболочку влагалища, он начинает развиваться спустя 10 лет после последней менструации. Из-за прекращения нормального функционирования яичников, недостаточность эстрогена приводит к истончению слизистой оболочки. Если лечение не начато своевременно, это может привести к атрофическому вагиниту.
ЗГТ проводится с помощью гормональных медикаментов, которые принимают перорально, вводят вагинально или используют в виде кремов. Терапия такими средствами восстанавливает кровоснабжение, нормализует вагинальную флору и слизистую оболочку в период менопаузы.
Применение антибактериальных препаратов при атрофическом вагините не является эффективным. Ведь причиной заболевания не является патогенная микрофлора. Также назначают прочие влагалищные таблетки и свечи для восстановления слизистой оболочки.
Симптомы дисбиоза при менопаузе практически не проявляются, именно поэтому заболевание обнаруживают уже на поздней стадии, когда требуется комплексный подход к лечению. Атрофия, сухость и зуд влагалища говорят о повреждении некоторых его участков. Дисбиоз необходимо лечить, чтобы избежать осложнений.
Для терапии патологического состояния используют:
- Вагинальные капсулы. Самыми эффективными являются такие препараты: Вагилак, Лактожиналь, Экофемин. Капсулы вводят во влагалище по 1 штуке в сутки. Длительность лечения любым из препаратов составляет 10 дней.
- Суппозитории. В период климакса многие женщины страдают от дисбиоза. Лечение заболевания может проводится с помощью свечей. Суппозитории вводятся интравагинально 1 раз в сутки. Лучшими представителями являются: Ацилакт, Лактоваг, Гинолакт. Именно эти медикаменты помогают справиться с течением патологического состояния и восстановлением слизистой оболочки.
Любое лечение гинекологических заболеваний должно назначаться врачом. После прохождения курса терапии особое внимание следует уделить профилактике заболевания. Она включает своевременное лечение любых недугов, правильное питание, регулярное обследование у доктора и соблюдение правил личной гигиены.
Увлажнение
Сухость в интимной зоне — неизбежный признак менопаузы. Подобный симптом распространяется не только на внутренние половые пути, но и вульву. Ужасный зуд вынуждает женщину чесать наружные половые органы, но внутри происходит повреждение слизистой оболочки, которое следует лечить и немедленно.
Терапия проблем с влагалищем при климаксе основывается на применении увлажняющих средств — кремов, мазей и суппозиториев. Эффективные лекарства:
- Эстрокад;
- Овипол Клио;
- Овестин;
- Орто-гинест;
- Эстриол.
Данные лекарственные средства стимулируют выработку секрета, нормализуют микрофлору, увлажняют. Использование таких медикаментов восстанавливает бактериальный состав слизистой оболочки и регенерируют поврежденные ткани. Суппозитории вводят интравагинально по 1 штуке в сутки. После недельного курса, используют по 1 свече в неделю в качестве профилактической меры.
Если женщина отказывается от гормоносодержащих препаратов ввиду повышенного риска возникновения раковых опухолей или по причине возможного набора веса, лечение возможно с помощью других препаратов, не содержащих гормоны. Например, Вагикаль, Цикатридин, Феминела.
В составе перечисленных препаратов находятся только лекарственные травы, смягчающие слизистую влагалища, а также восстанавливающие ее гиалуроновую кислоту.
Поделиться:
Источник