Узи при субмукозной миоме матки

Субмукозная миома матки причислена к одному из самых сложных типов новообразований в гинекологии. Существует несколько видов миоматозных опухолей. Каждый из них имеет свои особенности. Субмукозный узел обращен в полость матки. От места расположения и происходит второе название заболевания — подслизистая миома тела матки. Она располагается под слоем миометрия, выстилающим поверхность главного детородного органа женщины. Субмукозная миома является патологией, относящейся к доброкачественным опухолям.
Субмукозная форма миомы считается одной из самых опасных из-за быстрых темпов роста. Медикаментозными препаратами возможна лишь приостановка увеличения и развития заболевания.

В зависимости от размеров миомы показана операция для полного излечения. Такие узлы быстро разрастаются, их причисляют к доброкачественным опухолям. А также миома может быть одиночной или множественной — это когда узлов несколько одновременно. Расположение подслизистых образования не исключено сразу в разных зонах.
Изредка такая опухоль возникает у шейки матки. От миомы с подслизистым расположением чаще появляется склонность к малигнизации, нежели при других видах.

По статистике подслизистую миому в матке находят чаще у женщин до 40 лет, и занимает порядка 26–30% от всех видов миом.
Врачи предполагают, что этот тип миомы способен появиться при гормональном дисбалансе. Однако точные причины до сих пор не установлены.
Кроме этого, прослеживается связь с такими факторами, как:
- Постоянные или частые стрессовые состояния
- Истощение организма (плохое или неправильное питание, диеты )
- Заболевания, вызывающие сбой гормонального фона
- Лишний вес, ожирение
- Аборты
- Генетика (предрасположенность )
- Контрацептивы (долгий прием )
- Гинекологические заболевания (воспаления )
- Отсутствие детей у женщин после тридцати
- Чрезмерные нагрузки
- Малоподвижный образ жизни
- Беспорядочные половые связи
Миоматозная опухоль может возникнуть как под воздействием одного из этих факторов, так и целой группы. Но лишь опытный доктор может правильно определить причину болезни.
Симптоматика
Стоит отметить, что симптомы субмукозной миомы матки на ранней стадии могут никак не обнаруживаться. Но как только узел достигает определенных размеров – все специфические проявления сразу становятся заметны. При образовании подслизистой миомы симптомы не заставят себя долго ждать. Протекание заболевания миомой матки без признаков практически невозможно.
Миома матки с субмукозным ростом часто вызывает у женщин маточные кровотечения. Причем они развиваются как между месячными, так и во время.
Длительность менструаций зачастую увеличивается (более семи дней), они становятся болезненными. Возрастает и количество потерянной крови, что называется полименореей.

При субмукозных узлах выделения крови со сгустками через половые пути могут идти и между месячными. Это приводит к значительной кровопотере, что, в свою очередь, влечет за собой анемию. Женщины начинают жаловаться на быструю утомляемость, слабость, ощущение учащенного сердцебиения, ломкость волос и ногтей.
При расположении миомы под слизистым слоем зачастую возникают боли схваткообразного характера, отдающие в нижнюю часть живота и поясничную область.
Опухоль больших размеров оказывает давление на мочевой пузырь и кишечник. Подобное действие проявляет как множественная миома матки, так и одиночная. Результатом могут стать такие нарушения, как:
- Частое мочеиспускание
- Запоры
Внешне можно наблюдать увеличение размера живота, что обусловлено стремительными темпами роста типичного для субмукозного узла.
Если у женщины при беременности угроза выкидыша носит выраженный характер, или того хуже – забеременеть не удается без видимых причин, то стоит обязательно обратиться к специалисту узкого профиля.
Разновидности
Различают несколько типов субмукозных миом:
- Нулевой тип: когда опухоль расположена под слизистой на ножке не прорастая в мышечный слой
- Первый тип: когда в мышечный слой субмукозное образование пробивается лишь мизерной частью.
- Второй тип: когда подслизистый узел значительно вдается в мышечные ткани матки
- Третий тип: когда между слизистой оболочкой детородного органа и опухолевидным образованием мышечная ткань отсутствует
Методы диагностики
Миоматозный узел с субмукозным расположением легко определяется при осмотре женщины гинекологом при помощи зеркал. Врач может увидеть сосудистый рисунок на уплотнении беловатого цвета. При этом матка увеличена, поверхность не гладкая, а бугристая. Узлы будут иметь более плотный вид. Прикосновения к ним болезненны из-за нарушения кровообращения.
Для подтверждения диагноза и определения формы, размера, количества узлов назначается:
- трансвагинальное УЗИ – процедура проводится через полость влагалища и дает возможность заметить узлы даже малых размеров, а также их форму и количество
- гистероскопия – с помощью гистероскопа, прибора, который вводится через влагалище для исследования. Таким методом проводят биопсию и даже иногда удаляют узлы. И также можно выявить другие патологии матки, например, полипы, спайки, перегородки.
- трехмерная эхография – осуществляется с использованием датчиков при раскрытой матке, чтобы определить точные размеры миомы, отследить кровообращение.
- рентген полости матки – дает полную картину расширения или искривления коварной опухоли. На снимке можно четко рассмотреть дефекты и контуры субмукозной миомы.
- Лапароскопическая диагностика
Лечение
Субмукозную миому в теле матки можно до конца излечить, лишь удалив ее хирургическим методом. Как же лечится миома матки и как избавиться от этого недуга?
Безоперационное лечение миомы матки возможно с помощью терапии медицинскими препаратами. Это приведет к снижению скорости роста узла в матке, избавит от неприятных и болезненных проявлений, поможет уменьшить миому, но полного выздоровления ожидать не стоит. Удаление субмукозного узла в любом случае связано с его расположением и возможно только во время операции.
Медикаментозное лечение миомы матки без операции допустимо лишь при образовании малых размеров. В диаметре узел должен быть не более двух сантиметров, а размер матки не более, чем при 12 неделях беременности. В этом случае доктора, после проведения обследования, выписывают гормональные препараты. Консервативное лечение миомы матки направлено на особое воздействие на миоматозный узел, чтобы восстановить репродуктивную функцию организма женщины. Нужно удалять миому матки или показаний для операции нет – решает врач по результатам анализов.
Проведение лечения миомы оперативным методом
Из современных методов лечения миомы матки наиболее выигрышным вариантом считается удаление субмукозной миомы матки при гистероскопической операции. Ее находят самой безопасной и щадящей для организма. Что это такое? Это операция при миоме матки, которая дает женщине возможность, восстановившись, беременеть и рожать детей. Чтобы этим способом удалить подслизистую миому через полость влагалища вводится гистерорезектоскоп. Он оснащен видеокамерой и специальными насадками для хирургических манипуляций. Чтобы матку оставить целой, опухоль удаляют послойно.
Другим способом хирургического лечения является эмболизация. Операцию проводят под местным наркозом. Во время проведения эмболизации перекрываются артерии матки, что позволяет прекратить кровоснабжение миомы. В итоге подслизистое образование уменьшается в два раза. Однако, не рожавшим женщинам врачи не рекомендуют проходить подобное лечение.
Кроме того применяется ФУЗ-абляция, то есть воздействие на миоматозные узлы волнами ультразвука. Результат будет зависеть от труднодоступности узла, и также аппаратное влияние может быть оказано и на соседние органы, например, кишечник.
Лечение при помощи миомэктомии подразумевает, что будет выполнено 2 вида разрезов. Первый — на животе, чтобы открыть доступ к матке, а второй – на самой маточной полости. Операция всегда проводится под общим наркозом, после нее – накладывают шов. Специальными хирургическими инструментами в виде щипцов опухоль захватывается и поворачивается в одном и том же направлении до полного отсоединения миомы от детородного органа. Последним этапом операции будет выскабливание слоя внутри матки.
Гистерэктомия – серьезное хирургическое вмешательство, при котором удаляется матка. Эта мера является вынужденной, когда все остальные не принесли ожидаемого результата, а здоровье и качество жизни женщины находятся под угрозой из-за миомы и сопутствующих заболеваний. Причиной проведения гистерэктомии может стать даже одиночная, но большая миома, хроническая анемия из-за постоянных кровотечений, эндометриоз, некроз узла размером более 12 недель, в менопаузе и др.
Лапароскопия миомы матки — это метод удаления новообразований в подслизистой матки, который позволяет избежать больших шрамом и рубцов на животе. Отзывы об этой операции носят положительный характер.
Смотрите видео о проведении операции: лапароскопическая миомэктомия.
В этом способе хирургического вмешательства выполняется три прокола небольшой величины. При лапороскопической операции через них вводятся камера и специальные инструменты. С помощью камеры хирурги видят увеличенное изображение на экране, а инструментами они извлекают миоматозный узел из матки. Чтобы защитить органы, расположенные рядом, а также облегчить работу врача, брюшная полость наполняется углекислым газом с помощью специальной иглы.
Итак, к основным методам лечения фибромиомы матки, относятся:
- гистерэктомия (полное удаление матки);
- эмболизация сосудов матки;
- фуз-абляция;
- миомэктомия (вырезание новообразования);
- лапароскопия.
Нужно ли удалять миому в полости матки или сначала пройти лечение гормональными препаратами – решает врач.
Осложнения
Симптомы миомы матки на ранних стадиях обнаружить достаточно сложно. А при отсутствии лечения либо при его некачественном проведении миоматозная опухоль в матке грозит развитием многих осложнений.
К ним относят:
Первое: Постгеморрагическую анемию, то есть состояние, когда сильно снижается уровень гемоглобина в крови. Когда анемия достигает тяжелой степени, то от недостатка кислорода и железа начинают страдать многие системы организма и отдельные органы. Бесконтрольные кровотечения могут быть настолько сильными, что зарождается железодефицитная анемия (ЖДА). В этом случае женщину мучают головные боли, слабость и постоянная усталость, низкое артериальное давление (АД) и др.

Второе: Зачастую миома матки субмукозная способна на такие последствия, как вызвать выкидыш или спровоцировать преждевременные роды.
Третье: Высока вероятность ранней отслойки детского места, если плацента закрепится рядом с новообразованием.
Четвертое: Когда видно, что субмукозная миома, по симптомам и проведенным анализам, достигла большой величины, это может стать преградой для нормального развития эмбриона, а также механически помешать правильным родам.
Пятое: Миома имеет свойство воспаляться либо инфицироваться. В такой ситуации к выделениям крови будет примешиваться гной.
Если иммунитет низкий, а активность инфекции высокая, то риск начала сепсиса значителен.
Страшно ли это? Да.
Может зародиться миоматозное образование. Такая картина протекания болезни связана с большими физическими нагрузками. Часто при этом осложнении женщина чувствует внезапные боли, похожие на схватки, открывается кровотечение.
В миоматозное образование прекращает поступать питание. Это осложнение связано с механическими факторами, в роли которых выступают перекрут, перегиб ножки фибромиомы, компрессия опухоли. Результатом становятся мертвые ткани, организм реагирует сильными болями. В этом случае придется применять хирургическое вмешательство в порядке экстренности.
Субмукозный узел в матке часто становится основанием для бесплодия, невынашивания беременности.
Большую опасность таит в себе разрыв опухоли из-за ее интенсивного роста. От этого возникают сильнейшие боли, а также такие стремительные кровопотери, что пациентку могут не успеть спасти.
До и при беременности
Это новообразование считают самым грозным среди разновидностей миом. Поскольку субмукозная миома матки создает препятствия для наступления беременности, то и обнаруживают ее у женщин в положении редко.
Предрасположенность к возникновению субмукозной миомы матки при беременности нужно учитывать в плане подготовки вынашивания ребенка. Значение может иметь, кроме наследственности, также и соматические приобретенные заболевания (надпочечники, лечилась щитовидная железа, выскабливания, аборты).
Миоматозное субмукозное образование небольших размеров (до 2–5 см) не оказывает особого влияния при оплодотворении. То есть возможность забеременеть велика. Оплодотворенная яйцеклетка, попав в полость матки примерно через пять дней должна прикрепиться к эндометрию. Прикрепляясь к здоровой части стенки матки, она погрузится в питательный слой и начнет успешно развиваться. Если же место присоединения попадет на миоматозный узел, то плотная ткань опухоли не сможет обеспечивать правильный рост будущего малыша. Эмбрион в такой ситуации чаще всего отторгается и приходит менструация (иногда с задержкой).
Узлы в подслизистом слое матки вызывают бесплодие по таким причинам, как:
- Имплантация яйцеклетки происходит с трудом – механический фактор;
- Проблемы с овуляцией из-за гормонального сбоя;
- Отверстия маточных труб закрыты, то есть в значительной степени передвижение оплодотворенной яйцеклетки затруднено;
- Высок риск внематочной беременности;
- Иммунитет нарушен, что оказывает отрицательное влияние на процесс прикрепления эмбриона к стенке матки.
Миома при беременности с расположением узла под слизистым слоем по причине сдавливания детородного и внутренних органов зачастую приводит к самопроизвольным выкидышам. Выделение определенного вида гормонов препятствует естественному вынашиванию. К лечению болезни нужно приступать как можно раньше, так как она накладывает значительный отпечаток на работу репродуктивной системы, даже в период климакса.
Как правило, врач-гинеколог очень внимательно следит за ростом и поведением миомы, если женщине удалось забеременеть, чтобы успеть предупредить возможные характерные осложнения. Поэтому после прохождения полного обследования и выявления всех нюансов, связанных с заболеванием, вопрос о медикаментозном лечении или проведении операции переносится на срок после родоразрешения.
Профилактика
К основным профилактическим мерам по предупреждению и успешному излечению субмукозной миомы матки относится регулярное посещение врача гинеколога в любой клинике.
Избегайте переохлаждений и перегревов. Необходимо исключить из обычного образа жизни посещение парилок и саун, прием горячих ванн. Солярии и прямые лучи солнца исключены. Помните о сбалансированном питании, следите за гормональным фоном. Пополняйте организм всеми необходимыми витаминами, для этого можно пользоваться аптечными комплексами. Лекарственные препараты принимайте только по назначению врача.
Климакс и период пременопаузы сложное для женщины время. Вместе с тем для облегчения состояния нельзя самостоятельно подбирать лечение. Схему приема гормональных средств доктор расписывает индивидуально для каждой пациентки, чтобы вылечить этот недуг. Для этого сдают сначала анализ на количество гормонов в крови. Чтобы не возникло образование новых опухолей, исключите беспорядочный прием лекарств, направленных на изменение гормонального фона. Использовать для лечения народные средства можно, но как дополнительную терапию и после консультации с врачом.
Основываясь на сведениях об успешном избавлении от субмукозной миомы, тем не менее стоит помнить о вероятности рецидива до самого климакса. Даже после полного излечения проходите осмотры у гинеколога и ультразвуковую диагностику для профилактики.
Кандидат медицинских наук, Доцент кафедры акушерства, гинекологии и репродуктивной медицины ФПК МР РУДН Бабичева Ирина Александровна отвечает на вопросы о методах лечения, причинах и последствиях миомы матки.
Источник
Ультразвуковое исследование – основной метод диагностики миомы матки. Это не больно, не опасно, быстро и относительно недорого. Во время ультразвукового сканирования врач может обнаружить миоматозные узлы, оценить их величину, тип и расположение, выявить осложнения и сопутствующую патологию. С помощью УЗИ можно контролировать рост опухоли, следить за ее развитием во время беременности и в менопаузу. Подробнее о самом популярном методе исследования читайте в статье.
Когда нужно делать УЗИ при миоме матки
Ультразвуковое исследование назначают в таких ситуациях:
- Подозрение на миому матки. УЗИ показано при наличии характерных жалоб – сбой менструального цикла, боль внизу живота. При обследовании можно обнаружить причину такого состояния – увидеть миоматозные узлы в мышечном слое матки. Если врач выявляет признаки опухоли при ручном обследовании (увеличение матки в размерах, пальпируемое образование в проекции тазовых органов), он также направит пациентку на УЗИ.
- Контроль роста миомы. Не все узлы нужно немедленно лечить гормонами или удалять. Иногда достаточно наблюдать за ними — растут, перемещаются, уменьшаются. Контрольное ультразвуковое исследование назначается каждые 6-12 месяцев. Если врач заметит рост миомы, он сменит тактику ведения пациентки.
- Контроль эффективности лечения. Ультразвуковое исследование показано до и после назначения гормональных препаратов и операции, использования методов восстановительной медиацины. Нужно оценить, какой была опухоль до начала терапии – и какой стала после ее завершения.
- Планирование беременности. Перед зачатием ребенка нужно сделать УЗИ, оценить величину и локализацию миоматозных узлов, при необходимости – пройти лечение.
Как правильно делать УЗИ при миоме матки
УЗИ при миоме матки назначается в первую фазу менструального цикла – на 5-7-й день от его начала (от первого дня месячных). В это время слизистая оболочка матки истончена, и ничто не мешает врачу внимательно рассмотреть узлы. Но если у женщины менструации идут 6-7 дней и более, можно дождаться их окончания и сделать УЗИ на 8-9-й день цикла. Во время менструации УЗИ делать не нужно – это неприятно для пациентки и малоинформативно для врача.
Иногда врач назначает обследование в конце менструального цикла – на 21-23-й день или непосредственно перед месячными. Это нужно для уточнения диагноза. Например, эндометриоидные узлы в матке похожи на маленькие миомы, и в первую фазу цикла их можно спутать. Но эндометриоз хорошо видно после овуляции – узлы увеличиваются в размерах и четко визуализируются на УЗИ.
С наступлением климакса ультразвуковое исследование можно делать в любой удобный день. Эндометрий всегда остается тонким (если нет патологии), и миоматозные узлы хорошо видны.
Важно знать:
- Ультразвуковое исследование – субъективный метод диагностики. Результат во многом зависит от квалификации врача. Там, где один доктор разглядит маленькую миому, другой не увидит ничего. Поэтому проходите обследование у грамотного специалиста – выбирайте по отзывам, рекомендациям друзей и знакомых. Хорошо, если врач ультразвуковой диагностики имеет специализацию по гинекологии – он знает, на что обращать внимание.
- Результаты УЗИ зависят не только от квалификации доктора, но и от качества оборудования. Современные 3D и 4D технологии позволяют получить информацию о миоме и прилежащих тканях, определить пространственное расположение узла. Обязательно делайте УЗИ с допплерометрией – эта технология дает возможность оценить состояние кровеносных сосудов в матке, выявить признаки дегенерации узла, обнаружить злокачественную опухоль.
- Контрольное УЗИ нужно делать в тот же день цикла, у того же врача и на том же аппарате. Это позволит исключить ошибки, связанные с техническими погрешностями и субъективным восприятием ультразвуковой картины.
Как подготовиться к ультразвуковому исследованию
Правильная подготовка – важный этап обследования. От нее во многом зависит результат диагностики, а значит, и назначенное лечение.
Медицинская подготовка
Обычно ультразвуковое исследование при миоме проводится трансвагинальным датчиком – через влагалище. Специальная подготовка не требуется: достаточно опорожнить мочевой пузырь непосредственно перед обследованием. Диагностика проходит безболезненно для пациентки, но может быть немного неприятно при введении датчика.
Иногда УЗИ проводится трансабдоминально – через живот. Врач водит датчиком по передней брюшной стенке, оценивая состояние тазовых органов. Это совсем не больно, однако информативность такого метода ниже – через брюшную стенку не всегда удается разглядеть маленькие миоматозные узлы.
Трансабдоминальное УЗИ требует подготовки – нужно выпить 1,5 литра жидкости до процедуры и не мочиться до ее завершения. За три дня до обследования нельзя есть газообразующую пищу, иначе петли кишечника перекроют органы таза, и врач не увидит миому.
Во время обследования женщина лежит на кушетке. В государственной клинике нужно взять с собой пеленку – постелить на кушетку. В частных медицинских центрах выдают одноразовые пеленки. Вся процедура длится 10-15 минут. Во время обследования нужно лежать неподвижно, слушать и выполнять указания врача. После обследования – одеться и дождаться распечатанного на бумаге заключения.
Психологическая подготовка
Собираясь на обследование, подготовьте список вопросов для врача. Лучше запишите их на бумаге или в телефоне, чтобы не забыть. Задавайте вопросы по одному после окончания обследования. Непосредственно во время процедуры не стоит отвлекать доктора – разговаривая с вами, он может пропустить изменения в тазовых органах.
Непосредственно во время обследования врач будет задавать вопросы вам – это нужно, чтобы оценить ваше общее состояние, уточнить симптомы заболевания, выявить сопутствующую патологию. Вот что спросит доктор:
- Когда была последняя менструация? Заранее посмотрите в календарь и запишите дату – в момент обследования она может вылететь из головы.
- Как идут месячные: обильные или умеренные, сколько дней длятся, регулярно ли приходят? Расскажите врачу все в подробностях – это поможет выставить диагноз.
- Сколько было беременностей, из них родов, абортов и выкидышей? Если беременны сейчас или только планируете – сообщите об этом доктору.
- Какие гинекологические заболевания были раньше? Перечислите все, что было в течение жизни – кисты яичника, эрозия шейки матки, воспалительные процессы.
- Когда последний раз смотрели миому на УЗИ? Возьмите с собой результаты предыдущего обследования и покажите доктору – так врач сможет оценить скорость роста миоматозного узла.
- Что беспокоит сейчас? Если есть жалобы (боли, нарушение цикла) – расскажите об этом.
Подготовьтесь заранее – пусть ваши ответы будут краткими, но емкими.
После обследования спросите у врача:
- Если вы только подозреваете миому: есть ли узел, сколько новообразований в матке, где и как располагаются и есть ли сопутствующие заболевания?
- Если вы делаете контрольное УЗИ: выросла или уменьшилась миома, появились ли новые узлы, есть ли негативные изменения (перекрут ножки миомы, нарушение кровотока в матке, дегенерация узла)?
Важно!
- Заключение УЗИ – это еще не диагноз. Это только описание процессов, что происходят в матке. Окончательный диагноз выставит гинеколог. Он будет учитывать не только результаты УЗИ, но и другие факторы – жалобы, общее состояние, наличие сопутствующей патологии, динамику процесса. На основании всех этих данных он подберет тактику лечения.
- Врач ультразвуковой диагностики не имеет права ставить диагноз и назначать лечение. Его задача – выявить патологию и описать все, что он видит на экране. Если врач ультразвуковой диагностики сразу говорит вам про прием гормонов, удаление узла или матки – не слушайте его и идите на прием к профильному специалисту.
Интерпретация результатов: что видит врач на УЗИ
Первое, что делает врач – оценивает общее состояние тазовых органов. Он определяет величину и расположение матки, яичников и маточных труб, оценивает уровень свободной жидкости в полости таза. Любые отклонения он вынесет в заключение – например, увеличение матки или яичников, скопление жидкости и др.
Далее врач определяет величину слизистого слоя матки. Для каждой фазы цикла существуют свои нормативы. Если толщина эндометрия больше или меньше нормы, потребуется дополнительное обследование у гинеколога. Избыточный рост эндометрия встречается при гиперпластических процессах и грозит кровотечениями. Тонкий эндометрий говорит о гормональном дисбалансе и мешает зачатию ребенка.
Следующий этап – выявление и оценка миоматозных узлов. Для каждого образования врач определяет форму, размер в миллиметрах, расположение относительно матки и других органов. Далее врач оценивает состояние миометрия – тканей, где локализуется узел.
При УЗИ миома определяется как округлое гипоэхогенное образование. Она имеет ровные контуры, что позволяет отличить ее от других очаговых изменений. Современная аппаратура может увидеть миоматозные узлы величиной от 5 мм. Маленькая миома не деформирует матку, большая – приводит к заметным изменениям органа.
Вот так выглядит интерстициальный миоматозный узел величиной 12 мм по задней стенке матки.
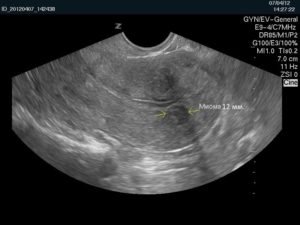
По расположению миоматозного узла врач определяет его вид:
- Субмукозная миома расположена близко к слизистому слою матки и выходит в полость органа.
- Интерстициальная миома прячется в мышечном слое матки.
- Субсерозная миома выходит под наружную оболочку за пределы органа.
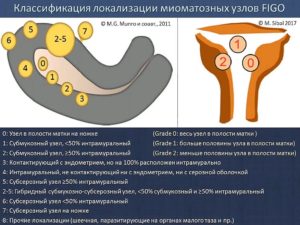
На практике врачи используют международную классификацию FIGO, где все узлы разделены на 8 категорий. Схема представлена на картинке:
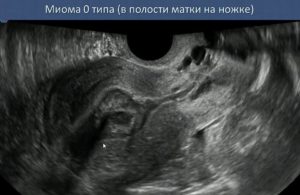
Вот так на УЗИ выглядит миома типа по FIGO. Образование полностью располагается в полости матки и крепится к ней тонкой ножкой. Такая опухоль нередко выходит самостоятельно. Этот процесс называется рождением миоматозного узла.
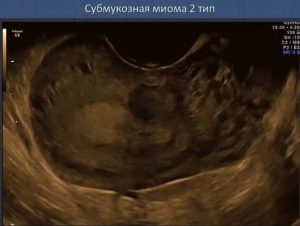
Так выглядит субмукозная миома 2 типа по FIGO. Она практически полностью расположена в мышечном слое матки и лишь чуть-чуть касается слизистого слоя.
На этом снимке – интерстициальная миома, тип 3 по FIGO. Она целиком локализуется в мышечном слое матки, не касается слизистой и серозной оболочки.
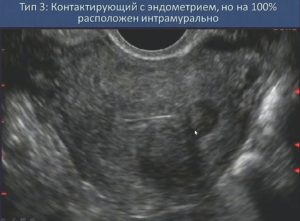
Так выглядит субсерозная миома на ножке – тип 7 по FIGO . Она выходит за пределы матки в полость таза.
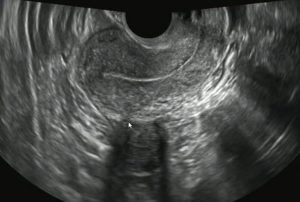
Величину миомы врач определяет в миллиметрах. В гинекологии все узлы классифицируются по размеру:
- малая миома – до 2,5 см;
- средняя миома – 2,5-6 см;
- большая миома – от 6 см.
Малые миомы считаются клинически незначимыми – лечить не нужно, достаточно наблюдать. Средние узлы в традиционной медицине лечат гормональными препаратами. Большие миомы к гормонам нечувствительны, поэтому показана операция.
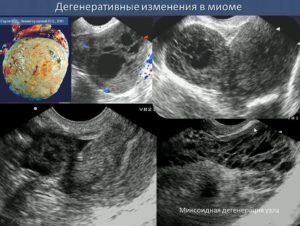
Определив тип и размер миомы, врач оценивает состояние ее тканей. Его интересуют вторичные изменения в узлах. Маленькие миомы обычно однородны по структуре. С ростом в опухоли появляются дегенеративные изменения. На УЗИ они видны как гипер- и гипоэхогенные включения.
Если удалить и исследовать узел, можно обнаружить кальцинаты, участки скопления лимфоидной ткани, элементы склероза. Нередко выявляется отек тканей, возможно скопление крови (геморрагическая инфильтрация), видимый распад узла. Со временем миома покрывается капсулой с мышечными и соединительнотканными волокнами. Все это представляет интерес для исследования в случае удаления узла. На УЗИ подобные изменения обычно обозначаются одним термином – УЗД-признаки дегенеративных изменений миомы матки.
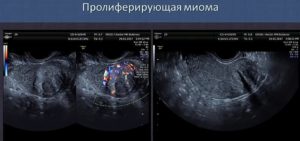
В практической гинекологии особый интерес представляет пролиферирующая миома – опухоль, клетки которой активно делятся. Она быстро растет и увеличивается в размерах за несколько месяцев наблюдения. Зачастую это не один, а несколько множественных узлов. Такая миома опасна развитием осложнений. Она может сдавать органы таза, нарушить работу кишечника и мочевого пузыря, стать причиной хронической боли и бесплодия. Если миома пролиферирует в менопаузу, это может быть признаком злокачественного перерождения.
При УЗИ отличить стабильную миому от пролиферирующей сложно. Быстрый рост узла говорит об опасности опухоли – но это можно выяснить только при контрольном исследовании. На помощь приходит допплерография – оценка кровотока в миоме и вокруг нее. В пролиферирующей миоме видны сосуды – обычно по периферии узла, реже – в центральной его части.
Миома матки выявляется и во время беременности. На ранних сроках из-за узла не всегда удается разглядеть эмбрион. Но уже с 6-8 недель четко визуализируется плодное яйцо и миома. Опухоль небольшого размера не мешает вынашиванию плода и течению родов. Крупные узлы могут привести к прерыванию беременности.
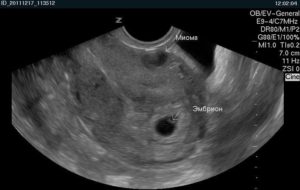
На этом снимке интерстициальная миома матки 15 мм и беременность 5-6 недель.
Каким бы не был результат УЗИ, он только инструмент для вас, но не приговор. В ваших руках – информация, но как вы ей распорядитесь – решать вам. Вместе со специалистом вы можете найти различные пути решения проблемы и достичь выздоровления, используя методы восстановительной медицина — остеопатия, краниосакральная и висцеральная терапия, правильно подобранные БАДы, специальные упражнения для тела и для половых органов.
Если результаты УЗИ вас не обрадовали — не отчаивайтесь, начните восстановление женского здоровья с одной из программ Академии. Подробнее о программах читайте на странице: https://acwomen.ru/programma/
Источник


