Климакс с эндокринными заболеваниями
Дата публикации 13 марта 2019 г.Обновлено 22 июля 2019 г.
Определение болезни. Причины заболевания
Климактерический синдром или климакс — это комплекс симптомов (эндокринных, вегето-сосудистых, психоэмоциональных нарушений), осложняющих период угасания репродуктивной функции у некоторых женщин.[1][2]

В основе данного патологического состояния лежит неудовлетворительная адаптация организма к снижению уровня половых гормонов, которые вырабатываются яичниками.
Считается, что с проявлениями климактерического синдрома сталкивается около 30-60% женщин. В каждом отдельном случае набор симптомов, их выраженность и продолжительность различны: проявления климакса иногда могут беспокоить женщину менее 5 лет (35% случаев), 5-10 лет (55%) и редко свыше 10 лет (10%).
В большинстве случаев развёрнутая симптоматика отмечается в ближайшие 2-3 года после прекращения менструаций (менопаузы). До этого момента — в пременопаузе — патологические проявления встречаются в 1,5-2 раза реже.[1][2][3]
Наиболее вероятные причины и факторы риска климакса:
- наследственный фактор — женщины, у которых матери и/или старшие сёстры, бабушки в своё время тяжело переживали климакс, имеют гораздо больше шансов также столкнуться с климактерическим синдромом;
- наличие сопутствующей патологии — при наличии сердечно-сосудистых заболеваний (артериальная гипертензия), эндокринных нарушений (сахарный диабет, патология щитовидной железы и другие), расстройства центральной и вегетативной нервных систем;
- хронический стресс, физическое и умственное переутомление, недосыпание, неполноценное питание, истощение;
- вредные привычки, в особенности табакокурение;[4]
- заболевания женской половой сферы, аборты, выраженный предменструальный синдром (ПМС) в анамнезе;
- резкое прекращение функции яичников в результате радикальной хирургической операции (овариэктомии) или лучевого воздействия.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы климакса
Симптомы климактерического синдрома условно подразделяют на нейровегетативные, обменно-эндокринные и психоэмоциональные.
Нейровегетативные:
- один из наиболее характерных симптомов — периодические приливы крови к поверхности кожи лица, шеи, груди, верхней части туловища, которые сопровождаются покраснением и чувством жара;

- повышенное потоотделение;
- ощущение познабливания;
- эпизодические перепады артериального давления;
- приступы тошноты, «дурноты», головокружения;
- головные боли;
- дискомфорт в области сердца, загрудинные боли, приступы сердцебиения.
Обменно-эндокринные:
- необъяснимая прибавка в весе, отёчность;
- повышенный уровень холестерина в крови;
- снижение тургора (упругости, эластичности) и сухость кожных покровов;
- дискомфортные проявления в молочных железах — тяжесть, нагрубание, боли, усугубление имевшейся ранее мастопатии;
- зуд и жжение в области наружных половых органов, сухость и ранимость слизистой оболочки влагалища, что делает половые контакты болезненными;
- мажущие выделения вне менструаций (до наступления менопаузы), маточные климактерические кровотечения (иногда они могут быть очень обильными);
- дизурические расстройства — болезненное, учащённое мочеиспускание, в том числе ночное, недержание мочи (непреодолимые позывы, стрессовое недержание при смехе и кашле);
- появление болей в суставах и костях, начальные проявления остеопороза;
- сухость слизистой оболочки глаз, конъюнктивит, блефарит;
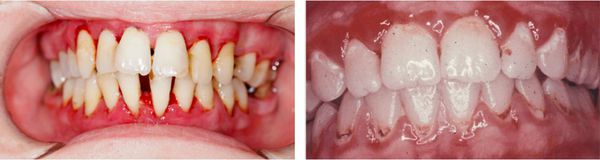
- дисфункция слюнных желёз, сухость в полости рта, воспалительные изменения пародонта, атрофические изменения дёсен, интенсивное оседание десневого края, оголение шеек зубов.

Психоэмоциональные:
- эмоциональная лабильность (неустойчивость), беспричинные перепады настроения, плаксивость;
- раздражительность, приступы агрессии;
- снижение полового влечения (либидо);
- повышенная тревожность;
- приступы апатии, депрессивные состояния;
- проблемы с концентрацией внимания, рассеянность, ухудшение памяти;
- расстройства сна — дневная сонливость, бессонница, храп, ночное апноэ (остановки дыхания во сне);
- труднообъяснимые необычные ощущения — покалывание, онемение, «мурашки».[5]
Зачастую обилие и многообразие проявлений имеют психосоматическое происхождение. Они во многом зависят от отношения самой пациентки к изменениям, происходящим в её организме (в частности, от повышенной тревожности по этому поводу).
Патогенез климакса
В основе патогенеза климакса лежит прекращение выработки половых гормонов яичниками. Оно может быть резким при так называемом искусственном климаксе или постепенным при возрастном угасании функции половых желёз.
Наиболее ярко проявляется дефицит эстрогенов — главных женских половых гормонов. Заметное снижение их выработки обычно начинается ещё в пременопаузе — в среднем примерно с 45 лет. Яичники постепенно уменьшаются в размерах и сморщиваются, железистая ткань замещается соединительной.
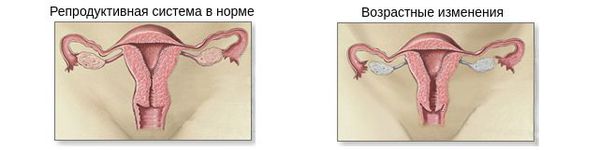
К моменту наступления менопаузы (прекращения менструаций) яичники уже практически не вырабатывают эстрогены. В организме остаются только эстрогены, продуцируемые надпочечниками, которых значительно меньше.
Некоторое время организм пытается подстегнуть угасающую функцию яичников, например, посредством значительного повышения секреции в передней доле гипофиза фолликулостимулирующего гормона (ФСГ), но приблизительно через год после менопаузы выработка ФСГ тоже начинает постепенно снижаться.
Рецепторы, чувствительные к эстрогенам, имеются не только в тканях матки, влагалища и молочных желёз, но и в мочевом пузыре, мочеиспускательном канале, костной и мышечной ткани, коже, слизистых, сердце и сосудах. Именно поэтому при дефиците эстрогенов в этих органах наблюдаются изменения.
Постепенно организм приспосабливается к снижению уровня эстрогенов, но при определённых условиях эта адаптация проходит с нарушениями, что и проявляется климактерическим синдромом разной степени выраженности.
Некоторые заболевания, не отмечавшиеся ранее, дебютируют именно в климактерическом периоде. Это связано с прекращением защитного действия эстрогенов. Так, например, происходит с сердечно-сосудистыми заболеваниями: у женщин до 50 лет риск их развития существенно ниже, чем у мужчин-ровесников, но по достижении 70-летнего возраста шансы уравниваются.[5][6]
Классификация и стадии развития климакса
По стадиям развития выделяют ранние, отсроченные и поздние проявления климакса.
К ранним проявлениям, которые могут иногда начинаться за 2-3 года до наступления менопаузы, относят симптомы нейровегетативной дисфункции, а также некоторые психоэмоциональные (эмоционально-аффективные) отклонения:
- приливы, потливость;
- колебания артериального давления;
- головные боли;
- приступы сердцебиения;
- раздражительность, плаксивость;
- потерю интереса к происходящему, апатию;
- нарушения сна;
- снижение либидо.[5]
Отсроченные симптомы чаще наступают через 1-2 года после менопаузы и в основном затрагивают урогенитальную область, а также касаются состояния слизистых оболочек, кожи и её придатков:
- истончение, сухость и ранимость слизистой половых и мочевыводящих путей;
- болезненность половых контактов;
- учащение мочеиспускания, недержание мочи;
- увядание кожи, её сухость и шелушение, снижение тургора, возникновение морщин, ухудшение состояния волос и ногтей (тусклость, ломкость, замедление роста) за счёт снижения синтеза коллагена;[7]
- в это же время могут появиться стоматологические проблемы (например, пародонтит).
Поздние симптомы развиваются на 2-5 год после менопаузы. К ним относят следующие эндокринно-обменные нарушения:
- ускоренное развитие атеросклеротических изменений в артериях;
- изменения в липидном обмене, нередко возрастает уровень холестерина в крови, и нарушается соотношение так называемого «хорошего» и «плохого» холестерина;
- нарушения углеводного обмена, увеличение риска развития сахарного диабета;
- возможное повышение артериального давления;
- проблемы с концентрацией внимания, забывчивость;
- прогрессирующая потеря костной (остеопороз) и мышечной массы.
Существуют различные методики определения степени тяжести климактерического синдрома, в т. ч. менопаузальный индекс Куппермана[8] и климактерическая шкала Грина[4], в которых учитывается одновременно целый комплекс симптомов. Но чаще всего врачи пользуются упрощённой схемой. Она основана на количестве возникающих приливов и различает три степени тяжести климакса:
- лёгкая — частота приливов составляет до 10 раз в сутки;
- средняя — возникновение 10-20 приливов в сутки, сопровождающихся другими симптомами;
- тяжёлая — приливы появляются чаще 20 раз в сутки в сопровождении других симптомов и потери трудоспособности.
Осложнения климакса
Климактерический синдром сам по себе осложняет нормальное течение периода гормональной перестройки у женщины. Тем не менее этот синдром может также проходить с дополнительными осложнениями.
Чаще всего периоду климакса сопутствуют сердечно-сосудистые патологии — ишемическая болезнь сердца (ИБС) и артериальная гипертензия. Могут также развиваться сахарный диабет II типа и остеопороз. Нередко эти заболевания у женщин диагностируются именно в климактерическом периоде. При этом существует вероятность того, что заболевание уже присутствовало, но в стёртой, бессимптомной форме, а гормональный дисбаланс лишь привёл к его прогрессированию и более явной симптоматике, послужившей поводом для обращения к врачу.
Развитию ИБС способствует характерное для климакса повышение уровня холестерина в крови, а также ускорение атеросклеротических процессов, в том числе в артериях, кровоснабжающих миокард.
Артериальная гипертензия прогрессирует на фоне атеросклероза, избыточной массы тела и нарушения регуляции сосудистого тонуса. Эти моменты, как правило, присутствуют при климактерическом синдроме.[5]
Нарушенная толерантность к глюкозе (предиабет) или развёрнутая картина сахарного диабета II типа обычно впервые диагностируются в зрелом возрасте, особенно при наличии лишнего веса. Иногда инсулинорезистентность, избыточный вес, гиперхолестеринемия и артериальная гипертензия в комплексе составляют так называемый метаболический синдром, взаимно усугубляя проявления этих состояний. Возраст, близкий к наступлению менопаузы, — один из факторов риска развития данного метаболического синдрома.
Развитие остеопороза[9] очень тесно связано с падением уровня эстрогенов в крови, но скорость его прогрессирования и выраженность проявлений во многом зависят от изначально накопленной костной массы. Если женщина в течение жизни неполноценно питалась, вела малоподвижный образ жизни либо имела заболевания, препятствующие нормальному усвоению кальция, то риск критической потери костной массы повышается. В особо тяжёлых случаях кости становятся настолько хрупкими, что возможно возникновение переломов не только при падении с высоты собственного роста, но и при неловком движении.
Диагностика климакса
Заподозрить наличие климактерического синдрома позволяют такие критерии, как женский пол, возраст старше 45 лет и появление жалоб, которые можно отнести к трём перечисленным выше группам (нейровегетативные, психоэмоциональные, эндокринно-обменные). Однако для уточнения диагноза требуется проведение ряда дополнительных исследований:
- общий анализ крови и мочи;
- биохимический анализ крови (уровень глюкозы, липидный профиль, баланс электролитов в плазме крови) и коагулограмма (определение свёртываемости крови);
- исследование гормонального фона (анализ крови на уровень эстрогенов, прогестерона, ФСГ, лютеинизирующего гормона, гонадотропина, пролактина, тестостерона, гормонов щитовидной железы, оценка уровня выделения некоторых гормонов с мочой);
- измерение артериального давления и пульса, электрокардиография, при необходимости — проба с физической нагрузкой и нитроглицерином, холтеровское мониторирование;
- рентгенография органов грудной клетки и маммография;
- УЗИ органов малого таза;
- для определения состояния костной ткани проводят остеоденситометрию;
- при необходимости показаны гистероскопия, диагностическое выскабливание, пайпель-биопсия.
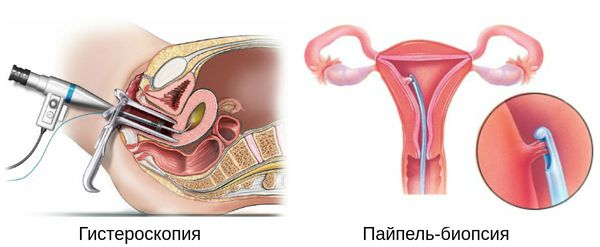
Безусловно, необходимы также гинекологический осмотр с выполнением цитологического исследования, консультации невропатолога, кардиолога, эндокринолога и других специалистов (например, психолога, офтальмолога, стоматолога, уролога) в зависимости от присутствующих жалоб и клинических проявлений. Эти специалисты смогут определить, является ли причиной недомогания именно климактерический синдром либо самостоятельные заболевания, требующие отдельного лечения.
При беседе со специалистом необходимо чётко и правдиво отвечать на все вопросы об особенностях менструальной функции, количестве, течении и исходах беременностей, перенесённых заболеваниях, хирургических вмешательствах, вредных привычках, принимаемых лекарственных препаратах.[4] Это во многом определяет эффективность и безопасность назначаемого лечения.
Лечение климакса
Лечение климактерического синдрома обычно требуется при среднетяжёлом и тяжёлом течении. Оно осуществляется по трём направлениям: немедикаментозное, медикаментозное и гормональное.
На первом этапе в основном применяется немедикаментозное лечение:
- психотерапевтические методики;[5]
- фитотерапия;[10]
- общеукрепляющая гимнастика, массаж, лечебная физкультура — упражнения для укрепления мышц тазового дна, сохранения подвижности суставов и эластичности связок, замедления потери костной и мышечной массы;
- рациональное питание — ограниченное употребление животных жиров, простых углеводов, поваренной соли и кофеинсодержащих продуктов, обогащение рациона клетчаткой, растительными маслами, кисломолочными продуктами, отказ от алкоголя;
- физиотерапевтические процедуры — гальванизация, электроанальгезия, электрофорез с новокаином на воротниковую зону и другие методики;
- иглорефлексотерапия;
- санаторно-курортное лечение — климатотерапия, бальнеотерапия, гидротерапия.
На втором этапе подключают негормональные лекарственные препараты:
- витаминные комплексы, содержащие витамины А, С, Е, D и витамины группы В;
- фитопрепараты, содержащие вещества, схожие с женскими половыми гормонами;
- седативные средства, нейролептики, транквилизаторы;
- симптоматические средства;
- препараты для лечения сопутствующих заболеваний.
Третий этап — гормональное лечение. Основные принципы заместительной гормонотерапии:
- применяются только аналоги натуральных женских гормонов;
- используются низкие дозы эстрогенов в сочетании с прогестагенами (при удалённой матке возможно изолированное применение эстрогенов — монотерапия);
- длительность лечения гормонами — не менее 5-7 лет.
Различные гормональные препараты рассчитаны на разные этапы климактерического периода:
- при раннем климаксе у относительно молодых женщин препараты моделируют менструальноподобную реакцию;
- для женщин старшей возрастной группы, не желающих возобновления менструальных выделений, показаны медикаменты, которые содержат гораздо меньшую дозировку гормонов;
- для женщин, находящихся в менопаузе не менее полутора лет, прописывают препараты, которые направлены на профилактику остеопороза, сердечно-сосудистых заболеваний, воспалительных процессов урогенитального тракта и смягчение вазомоторных симптомов.
Способы введения гормонов могут быть различными: пероральное (внутрь в виде таблеток), вагинальное, внутриматочное, наружное (в виде пластырей или гелей) и инъекционное.[2][3]
В каждом случае необходим индивидуальный подбор препарата врачом с учётом индивидуальных особенностей пациентки и противопоказаний.
На любом этапе климакса возможно применение средств, улучшающих состояние наружных половых органов и слизистой влагалища. Они показаны женщинам, у которых имеются выраженные признаки атрофических изменений в коже и слизистой половых органов, сопровождающихся зудом, чувством сухости, значительными трудностями при половых контактах (вплоть до их невозможности) и недержанием мочи (на ранних стадиях). Речь идёт о местном применении препаратов гиалуроновой кислоты, которая увлажняет кожу и слизистые до глубоких слоёв, повышает упругость и эластичность, улучшает внешний вид.
Также в последние годы применяется так называемое лазерное вульвоомоложение — воздействие особого вида лазерного облучения, вследствие которого улучшаются трофические процессы в коже и слизистой, и устраняется чувство сухости и дискомфорта.
Одним из важных компонентов успешной борьбы с негативными проявлениями климактерического синдрома является полный отказ от табакокурения.[4] У курящих женщин климактерический синдром часто протекает особенно тяжело и в более раннем возрасте, а гормонотерапия на фоне курения может привести к тяжёлым побочным эффектам.
Прогноз. Профилактика
В целом климактерический синдром имеет благоприятный прогноз для жизни, хотя он может значительно ухудшать её качество (при тяжёлом течении — вплоть до полной потери трудоспособности).
Ухудшают прогноз климакса такие нарушения, как сердечно-сосудистые заболевания и остеопороз, которые пагубно сказываются на течении синдрома.
Значительно улучшает прогноз своевременное назначение заместительной гормонотерапии. Она должна проводиться под постоянным врачебным контролем при чётком соблюдении показаний и противопоказаний. Лечение гормональными препаратами позволяет сгладить типичные симптомы у абсолютного большинства женщин (90-95%), приблизительно у 85% пациенток существенно уменьшает проявления урогенитальных расстройств, на 30% снижает риск переломов (шейка бедра, позвоночник), связанных с остеопорозом.[3]
Полностью предотвратить развитие климактерического синдрома, к сожалению, вряд ли удастся, так как во многом это зависит от индивидуальных врождённых и наследственных особенностей женщины. Однако меры профилактики его тяжёлого и осложнённого течения существуют. Они должны предприниматься задолго до наступления климакса (в идеале — с раннего детства) и предполагают:
- ведение здорового образа жизни — рациональное питание, двигательная активность, поддержание оптимального веса, регулярное закаливание, полноценный отдых;
- профилактику и своевременное лечение хронических инфекций;
- недопущение абортов, грамотную контрацепцию, предупреждение и лечение инфекций, передаваемых половым путём;
- регулярное посещение гинеколога, своевременное лечение гинекологических заболеваний;
- проведение досуга, способствующего тренировке памяти, внимания и сохранению когнитивных функций;[4]
- формирование позитивного мышления;
- отказ от вредных привычек (курения и злоупотребления алкоголем).
В основе развития климакса лежит постепенное понижение функции яичников, ведущее к гипоэстрогении с одновременным повышением содержания гормонов гонадотропинов, что почти всегда сопровождается нарушением обменных процессов в организме, развитием остеопороза и перестройкой работы других желез внутренней секреции.
Изменение работы щитовидной железы при климаксе может вести к повышению функциональной активности щитовидной железы вплоть до возникновения симптомов тиреотоксикоза. При этом содержание йода в крови повышено, отмечается усиление общего обмена, а также вторичные нарушения в работе сердца и нервной системы.
Реже встречается гипофункция щитовидной железы (она может усугубляться, если наблюдалась у женщины раньше), сопровождающаяся снижением общего обмена, нарастанием массы тела, ухудшением общего самочувствия с развитием мышечной и сердечной слабости, быстрой утомляемости, появлением трофических нарушений кожи и волос, нарушением тканевого обмена.
Изменение работы паращитовидных желез
При климаксе снижается выработка гормона кальцитонина (он также продуцируется и парафолликулярными клетками щитовидной железы), который в норме препятствует рассасыванию костной ткани с высвобождением кальция и фосфатов в кровь, тем самым обеспечивая плотность костной ткани, ее прочность.
При понижении уровня кальцитонина в костной ткани начинает развиваться остеопороз, что ведет к понижению прочности костей и подверженности их переломам.
Изменение работы надпочечников
Поскольку в надпочечниках также синтезируются эстрогены, то во многом протекание климакса обусловлено степенью сохранности их функции к моменту развития менопаузы. Нередко отмечается появление симпатоадреналовых кризов с повышением артериального давления, тахикардии и других симптомов.
В других случаях отмечается появление признаков гиперандрогении — избыточной выработки мужских половых гормонов надпочечниками (в основном в виде гирсутизма, снижения тембра голоса).
Изменения в других органах и тканях
В первую очередь страдают эстрогенозависимые ткани и органы: кожа, подкожно-жировая клетчатка, молочные железы, волосы и ногти.
При климаксе в них постепенно развиваются явления атрофии, связанные со снижением выработки коллагена, также возникает сухость слизистых оболочек (конъюнктивиты, фарингиты, сухость слизистой влагалища и иные нейротрофические изменения), появляются морщины, кожа становится более тонкой, нередко на ней возникают участки гиперпигментации и кератозы.
Изменения липидного и углеводного обмена могут спровоцировать развитие сахарного диабета 2 типа (с понижением чувствительности тканей к инсулину), ожирение, метаболический синдром.
Распространенность и длительность климакса с нейроэндокринными нарушениями
- у 55% женщин — в течение 5-10 лет;
- у 35% женщин — не более 5 лет;
- у 10% женщин – 10 и более лет.
Коррекция гормональных нарушений при климаксе
После проведения обследования, направленного на выявление всех имеющихся гормональных отклонений, при необходимости гинеколог-эндокринолог подбирает индивидуальную дозу гормональных препаратов для заместительной терапии, проводит профилактику или лечение остеопороза.
Существуют также специально разработанные биологически активные растительные добавки с фитоэстрогенами и витаминно-минеральные комплексы, прием которых помогает восполнить дефицит необходимых веществ в организме женщины в период климакса.
Кроме того, назначают общеукрепляющие занятия лечебной физкультурой, массаж, бальнеологическое лечение, гирудотерапию, рефлексотерапию.

